Позаматкова вагітність
Останній перегляд: 23.04.2024

Весь контент iLive перевіряється медичними експертами, щоб забезпечити максимально можливу точність і відповідність фактам.
У нас є строгі правила щодо вибору джерел інформації та ми посилаємося тільки на авторитетні сайти, академічні дослідницькі інститути і, по можливості, доведені медичні дослідження. Зверніть увагу, що цифри в дужках ([1], [2] і т. д.) є інтерактивними посиланнями на такі дослідження.
Якщо ви вважаєте, що який-небудь з наших матеріалів є неточним, застарілим або іншим чином сумнівним, виберіть його і натисніть Ctrl + Enter.
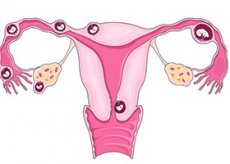
При звичайній вагітності запліднена яйцеклітина рухається по фаллопієвій трубі у напрямку до матки, де прикріплюється до стінки і починає рости. Але в разі такого стану, як позаматкова вагітність запліднена яйцеклітина не потрапляє в матку, а починає рости в іншому місці, при цьому часто в фаллопієвій трубі. Тому таку вагітність часто називають трубної позаматкової.
У рідкісних випадках яйцеклітина прикріплюється до яєчника, м'язам черевної порожнини або в цервікальному каналі. Врятувати плід при такій вагітності неможливо. Якщо яйцеклітина починає рости в фаллопієвій трубі, труба може бути пошкоджена або розірватися, що може призвести до сильною кровотечею, яке може привести і до летального результату. Якщо у Вас діагностували позаматкову вагітність, потрібно негайно її перервати до розвитку ускладнень.
Епідеміологія
Поширеність позаматкової вагітності в США збільшилася більш ніж в 4 рази і в даний час складає 20 випадків на 1000 вагітностей.
Позаматкова вагітність в США - причина 10% смертей жінок, пов'язаних з вагітністю. Більшість летальних випадків пов'язано з кровотечею і потенційно передбачуваність.
За останнє десятиліття відзначається явна тенденція до збільшення частоти позаматкової вагітності. Цьому факту можна дати двояке пояснення. З одного боку, стає дедалі більше поширеність запальних процесів внутрішніх статевих органів; збільшується число хірургічних втручань на маткових трубах, які проводяться з метою регулювання дітонародження; зростає кількість жінок, що користуються внутрішньоматковими і гормональними методами контрацепції; все ширше впроваджуються в практику лікування безпліддя індуктори овуляції. З іншого боку, за останні роки покращилися діагностичні можливості, що дозволяють виявляти непорушену і навіть регресує позаматкову вагітність.
В даний час позаматкова вагітність зустрічається від 0,8 до 2,4 випадків на 100 родоразрешена жінок. В 4-10% випадків вона є повторною.
Причини позаматкової вагітності
Позаматкова вагітність часто настає в результаті пошкодження фаллопієвих труб. Запліднена яйцеклітина не може досягти матки і тому змушене прикріплюється до стінки труби.
Провокатори позаматкової вагітності:
- Куріння (чим більше Ви курите, тим вище ризик позаматкової вагітності).
- Запалення органів малого тазу (результат хламідіозу або гонореї), які призводять до утворення рубцевої тканини в фаллопієвих трубах.
- Ендометріоз, який призводить до утворення рубцевої тканини в фаллопієвих трубах.
- Схильних до ще до народження синтетичному естрогену (діетілстілбестролу).
- Попередня позаматкова вагітність в фаллопієвих трубах.
Деякі медичні втручання можуть підвищувати ризик позаматкової вагітності:
- Операції на фаллопієвих трубах в області органів малого тазу (перев'язка труб) або з метою видалення рубцевої тканини.
- Лікування безпліддя.
Позаматкову вагітність пов'язують з прийомом медичних препаратів для овуляції більшого числа яйцеклітин. Учені поки не знають, що є причиною позаматкової вагітності - прийом гормонів або пошкодження фаллопієвих труб.
Якщо Ви вагітні і побоюєтеся позаматкової вагітності, потрібно ретельно обстежитися. Лікарі не завжди погоджуються з приводу факторів ризику позаматкової вагітності, але очевидно одне - ризик зростає після історії позаматкової вагітності, операції на фаллопієвих трубах або вагітності при внутрішньоматкової спіраллю.
Патогенез
Імплантація плодового яйця поза порожниною матки може відбуватися внаслідок порушення транспортної функції маткових труб, а також у зв'язку зі зміною властивостей самого плідного яйця. Можливі поєднання обох причинних факторів у розвитку позаматкової вагітності.
Запліднення яйцеклітини сперматозоїдом в звичайних умовах відбувається в фімбріального відділі ампули маткової труби. За рахунок перистальтичних, маятникоподібних і турбулентних рухів труби, а також за рахунок мерехтіння миготливого епітелію ендосальпінкса дробиться плодове яйце через 3-4 дня досягає порожнини матки, де бластоциста протягом 2-4 днів може перебувати в .свободном стані. Потім, втративши блискучої оболонки, бластоциста занурюється в ендометрій. Таким чином, імплантація здійснюється на 20-21-й день 4-тижневого менструального циклу. Порушення транспортної функції маткових труб або прискорений розвиток бластоцисти може привести до імплантації плодового яйця проксимальніше порожнини матки.
Практика показує, що порушення функції труби найчастіше пов'язано із запальними процесами будь-якої етіології. Переважну роль грає неспецифічна інфекція, поширенню якої сприяють аборти, внутрішньоматкова контрацепція, віутріматочние діагностичні втручання, ускладнений перебіг родового акту і післяпологового періоду, перенесений апендицит. В останні роки виявлено висока частота хламідіозного інфікування жінок, оперованих з приводу ектопічної вагітності. Поряд із запальною природою порушення структури і функції маткових труб, надзвичайно важлива роль ендометріозу.
Постійно зростає значення оперативних втручань на маткових трубах в структурі причинних факторів, що ведуть до виникнення позаматкової вагітності. Навіть впровадження мікрохірургії не виключає подібної небезпеки.
Скорочувальна діяльність труби тісно пов'язана з характером гормонального статусу організму. Несприятливий гормональний фон у жінок може бути обумовлений порушенням регуляції менструального циклу будь-якої природи, віком, а також вживанням екзогенних гормональних препаратів, що сприяють порушенню або індукції овуляції.
Неадекватність розвитку бластоцисти місця фізіологічної імплантації пов'язують з надмірною біологічною активністю самого яйця, що призводить до прискореного утворення трофобласта і можливої нидации, не доходячи до порожнини матки. З'ясувати причину такого швидкого розвитку бластоцисти практично неможливо.
Порушення транспорту плодового яйця в деяких випадках можна пояснити особливостями його шляху, наприклад зовнішньої міграцією яйцеклітини після хірургічного втручання на придатках: яйцеклітина з єдиного яєчника через черевну порожнину потрапляє в єдину трубу протилежної сторони. Описані випадки трансперитонеальний міграції сперматозоїдів при деяких вадах розвитку внутрішніх статевих органів.
В останні роки з'явилися повідомлення про можливість виникнення трубної вагітності після екстракорпорального запліднення і пересадки бластоцисти в матку.
У трубі, яєчнику, черевної порожнини і навіть в зародковому розі матки немає потужної специфічно розвиненою слизової і підслизової оболонки, властивої фізіологічної вагітності. Прогресуюча позаматкова вагітність розтягує плодовместилище, а ворсинихоріона руйнують підлягає тканина, в тому числі і кровоносні судини. Залежно від локалізації вагітності цей процес може протікати швидше або повільніше, супроводжуватися більшим чи меншим кровотечею.
Якщо плодове яйце розвивається в истмическом відділі труби, де висота складок слизової оболонки невелика, має місце так званий базотропний (основний) poст ворсин хоріона, які швидко руйнують слизовий, м'язовий і серозний шари труби, і вже через 4-6 тижнів це призводить до перфорації стінки з деструкцією судин, потужно розвинених в зв'язку з вагітністю. Відбувається переривання вагітності за типом зовнішнього розриву плодовместілшца, т. Е. Розриву вагітної труби, що супроводжується масивною кровотечею в черевну порожнину. Такий же механізм переривання вагітності, локалізованої в інтерстиціальному відділі труби. Однак зважаючи на значний м'язового шару, навколишнього даний відрізок труби, тривалість існування вагітності може бути більш тривалою (до 10-12 тижнів і більше). Крововтрата внаслідок надзвичайно розвиненого кровопостачання цієї області при розриві плодовместілнща, як правило, буває масивною.
Надзвичайно рідко порушується цілісність брижових краю труби. В такому випадку плодове яйце і виливає кров виявляються між листками широкої зв'язки. Описано казуїстичні випадки, коли плодове яйце не гинуло, а продовжувало розвиватися межсвязочно до значних термінів.
При ампулярной локалізації трубної вагітності можлива імплантація плодового яйця в складку ендосальпінгса (колюмнарное, або акротропное, прикріплення). У цьому випадку зростання ворсин хоріона може бути направлений в сторону просвіту труби, що через 4-8 тижнів після нидации супроводжується порушенням внутрішньої капсули плодовместилища, а це, в свою чергу, призводить до невеликого або помірного кровотечі. Антиперистальтичні руху труб можуть поступово виганяти відшарувалося плодове яйце в черевну порожнину: відбувається трубний аборт. При закриття фімбріального відділу труби виливається в просвіт труби кров призводить до формування гематосальпінгса. При відкритому просвіті ампули кров, витікаючи з труби і згортаючись в області її воронки, може утворювати перітубарние гематому. Повторювані більш рясні кровотечі призводять до скупчення крові в прямокишково-матковому поглибленні і формування так званої заматочная гематоми, відмежованою від черевної порожнини фіброзної капсулою, згуртованою з петлями кишечника і сальником.
У надзвичайно рідкісних випадках плодове яйце, вигнані з труби, не гине, а прикріплюється до парієтальної або вісцеральної очеревині органів черевної порожнини (найчастіше до очеревині прямокишково-маточного поглиблення). Розвивається вторинна черевна вагітність, яка може існувати різний час, аж до доношеного терміну. Ще рідше плодове яйце може імплантуватися в черевній порожнині первинно.
Яєчникова вагітність рідко існує тривалий час. Зазвичай відбувається зовнішній розрив плодовместилища, що супроводжується значною кровотечею. Якщо вагітність розвивається на поверхні яєчника, подібний результат наступає рано. У разі інтрафоллікулярной локалізації переривання відбувається пізніше.
Шеечная вагітність - рідкісна, але потенційно важка форма позаматкової вагітності через високий ризик кровотечі. Шеечную вагітність зазвичай лікують призначенням метотрексату.
Симптоми позаматкової вагітності
Протягом перших декількох тижнів позаматкова вагітність викликає ті ж симптоми, що і звичайна: відсутність менструального циклу, втома, нудота і болючість молочних залоз.
Основні ознаки позаматкової вагітності:
- Біль в області органів малого тазу або черевної порожнини, яка може бути гострою односторонньої, але з часом поширюватися на всю черевну порожнину. Біль посилюється при русі або напрузі.
- Вагінальна кровотеча.
Якщо Ви думаєте, що вагітні і при цьому спостерігаєте вище зазначені симптоми, негайно зверніться за допомогою до лікаря.
Перші тижні позаматкової вагітності нічим не відрізняються від звичайної вагітності. У цей період спостерігаються наступне:
- Відсутність менструального циклу.
- Хворобливість грудей.
- Втома.
- Нудота.
- Часте сечовипускання.
Але якщо позаматкова вагітність продовжує протікати, виникають інші симптоми, серед яких:
- Біль в області органів малого тазу або черевної порожнини (зазвичай до 6-8 тижні після припинення менструального циклу). Біль посилюється при русі або напрузі, буває гострою, односторонньої, з часом поширюється на всю черевну порожнину.
- Помірне або сильне вагінальна кровотеча.
- Хворобливі відчуття під час статевого акту або фізичного огляду лікарем.
- Біль в області плеча в результаті кровотечі в черевну область під роздратування діафрагми.
Симптоми ранньої позаматкової вагітності і викидня часто одні й ті ж.
Зазвичай на початку вагітності запліднена яйцеклітина переміщається по фаллопієвій трубі в напрямку до матки, де прикріплюється до стінки і починає розвиватися. Але в 2% діагностованих випадків вагітності запліднена яйцеклітина зупиняється поза маткою і настає позаматкова вагітність.
При позаматкової вагітності плід не може довго розвиватися, але досягає такого розміру, що призводить до розриву труби і кровотечі, що загрожує летальним результатом для матері. Жінка, у якої симптоми позаматкової вагітності, вимагає надання негайної медичної допомоги. У більшості випадків позаматкової вагітності запліднена яйцеклітина прикріплюється до фаллопієвій трубі. В рідких випадках:
- Яйцеклітина прикріплюється і починає рости в яєчнику, в цервікальному каналі або в черевній порожнині (виключаючи органи репродуктивної системи).
- Одна або кілька яйцеклітин розвиваються в матці при цьому паралельно інша яйцеклітина (або кілька) ростуть в фаллопієвій трубі, цервікальному каналі або черевної порожнини.
- У дуже рідкісних випадках яйцеклітина починає розвиватися в черевній порожнині після видалення матки (гістеректомія).
Коли звертатися за допомогою до лікаря?
Якщо Ви чекаєте дитину, уважно спостерігайте за симптомами, які можуть вказувати на позаматкову вагітність, особливо, якщо Ви до цього схильні.
При вагінальному кровотечі і гострого болю в черевній порожнині (до або після діагностування вагітності або під час лікування позаматкової вагітності):
- викликайте швидку допомогу;
- лягайте в ліжко і відпочиньте;
- Не робіть різких рухів, поки лікар не оцінить стан здоров'я.
У разі постійної незначного болю в черевній порожнині зв'яжіться з лікуючим лікарем.
 [19]
[19]
Спостереження
Спостерігати значить, трошки почекати і подивитися, чи не покращитися чи стан. Але при позаматкової вагітності через ризик летального результату залишатися вдома і чекати дива не можна. Відразу викликайте швидку допомогу при перших ознаках позаматкової вагітності.
Фахівці, до яких потрібно звертатися
- гінеколог
- сімейний лікар
- лікар швидкої допомоги
У разі діагностування позаматкової вагітності лікування проводить гінеколог.
Форми
|
за локалізацією
|
За течією
|
| трубна (ампулярна, істміческого, інтерстиціальна); яєчникова; черевна; шеечно-перешеечная | прогресуюча; трубний аборт; розрив маткової труби; завмерла |
На відміну від МКБ-10 у вітчизняній літературі трубну вагітність поділяють на:
- ампулярну;
- істміческого;
- інтерстиціальну.
Інтерстиційна трубна вагітність становить трохи менше 1% позаматкової вагітності. Хворі з інтерстиціальної трубної вагітністю в більшості випадків звертаються до лікаря пізніше, ніж з ампулярной або істміческой. Частота вагітності у матковій кутку зростає до 27% у пацієнток, що мають в анамнезі сальпінгоектомію і ЕКЗ. З інтерстиціальної трубної вагітністю пов'язана велика частина смертей, обумовлених позаматкової вагітністю взагалі, оскільки вона часто ускладнюється розривом матки.
Яїчниковую вагітність підрозділяють на:
- розвивається на поверхні яєчника;
- розвивається інтрафоллікулярно.
Черевну вагітність підрозділяють на:
- первинну (імплантація в черевній порожнині відбувається спочатку);
- вторинну.
Залежно від локалізації імплантації плодового яйця позаматкова вагітність підрозділяється на трубну, яєчникової, розташовану в рудиментарному розі матки, і черевну. Серед всіх випадків трубної вагітності в залежності від місця плодовместилища розрізняють ампуляриями, істміческого і інтерстиціальну. Яєчникова вагітність може спостерігатися в двох варіантах: розвивається на поверхні яєчника і всередині фолікула. Черевна позаматкова вагітність ділиться на первинну (імплантація спочатку відбувається на парієтальноїочеревині, сальнику чи будь-яких органах черевної порожнини) і вторинну (прикріплення плодового яйця в черевній порожнині після вигнання його з маткової труби). Позаматкова вагітність в рудиментарному розі матки, строго кажучи, слід відносити до ектопічної різновиди маткової вагітності, але особливо її клінічного перебігу змушують розглядати дану локалізацію в групі проксимальних варіантів позаматкової вагітності.
Серед усіх видів позаматкової вагітності прийнято розрізняти часто і рідко зустрічаються форми. До перших відносять ампулярну і істміческого локалізацію трубної вагітності, на частку яких припадає 93-98,5% випадків. Ампулярна локалізація трубної вагітності зустрічається дещо частіше, ніж істміческого.
До рідкісних форм позаматкової вагітності відносять інтерстиціальну (0,4-2,1%), яїчниковую (0,4-1,3%), черевну (0,1-0,9%). Ще рідше зустрічається позаматкова вагітність, що розвивається в рудиментарному розі матки (0,1-0.9%), в додаткової матковій трубі. До казуїстиці відносять надзвичайно рідкісні випадки багатоплідної вагітності з різноманітною локалізацією: поєднання маткової та трубної, двостороння трубна та інші поєднання ектопічної локалізації плодового яйця.
Локалізація ектопічеського плодовместилища тісно пов'язана з особливостями, клінічного перебігу захворювання, серед яких розрізняють прогресуючу і порушені форми. Порушення вагітності може відбуватися за типом зовнішнього розриву плодовместилища: розрив яєчника, рудиментарного роги матки, інтерстиціального відділу маткової труби, часто - істміческого відділу, рідко - ампулярного. Другий варіант переривання вагітності - внутрішній розрив плодовместилища, або трубний аборт. За таким типом найчастіше відбувається порушення вагітності, розташованої в ампулярної відділі труби. В останні роки в зв'язку з поліпшенням діагностичних можливостей з'явилася тенденція до виділення регресує форми ектопічної вагітності.
Абдомінальна (черевна) вагітність
Відносять до рідкісних форм ектопічної вагітності (0,3-0,4%). Локалізація черевної вагітності різна: сальник, печінка, крижово-маткові зв'язки, прямокишково-маточне поглиблення. Вона може бути первинною (імплантація відбувається в органах черевної порожнини) і вторинної (спочатку імплантація відбувається в трубі, а потім внаслідок трубного аборту запліднена яйцеклітина не виходить інакше з труби і вдруге імплантується в черевній порожнині). Різниця це являє чисто теоретичний інтерес, і встановити початкову імплантацію можна тільки шляхом гістологічного дослідження, так як до моменту операції труба буває вже макроскопічно незміненою.
Черевна вагітність, як первинна, так і вторинна, зустрічається надзвичайно рідко. Прогресуюча первинна вагітність практично не діагностується; переривання її дає картину порушеної трубної вагітності.
Вторинна черевна вагітність виникає після трубного аборту або розриву труби, вкрай рідко - після розриву матки. Черевна вагітність може доношувати до великих термінів, що представляє серйозну загрозу для життя жінки, плід при цьому рідко є життєздатним. Більш ніж у половини плодів виявляються пороки розвитку.
Вторинну черевну вагітність можна запідозрити у жінок, що мали на ранніх термінах епізоди болю в низу живота, що супроводжувалися невеликими кров'яними виділеннями з піхви. Типові скарги жінки на болючі ворушіння плода. При зовнішньому обстеженні хворий можна виявити неправильне положення плода. Чітко промацати його дрібні частини. Відсутні скорочення плодовместілнща, які зазвичай визначаються при пальпації. При внутрішньому обстеженні слід звернути увагу на зміщення шийки маткн вгору і в бік. У деяких випадках можна окремо від плодовместилища пальпувати матку. Ультразвукове сканування виявляє відсутність стінки матки навколо плодового міхура.
 [24], [25], [26], [27], [28], [29],
[24], [25], [26], [27], [28], [29],
Яєчникова вагітність
Одна з рідкісних форм позаматкової вагітності, її частота становить 0,1-0,7%. Розрізняють дві форми зазначеної вагітності: інтрафоллікулярную і епіофоральную. При інтрафоллікулярной формі запліднення та імплантація відбувається в фолікулі, при епіофоральной - на поверхні яєчника.
Шеечная вагітність
Частота коливається від 1 на 2400 до 1 на 50 000 вагітностей. Вважають, що ризик її виникнення підвищує попередній аборт або кесарів розтин, синдром Ашермана, застосування матір'ю під час вагітності діетілстільбестрола, міома матки, екстракорпоральне запліднення і перенесення ембріона. Ультразвукові ознаки шеечной вагітності:
- відсутність плодового яйця в матці або помилкове плодове яйце;
- гіперехогенность ендометрія (децидуальної тканина);
- неоднорідність міометрія;
- матка у вигляді піскового годинника;
- розширення каналу шийки матки;
- плодове яйце в каналі шийки матки;
- плацентарна тканина в каналі шийки матки;
- закритий внутрішній зів.
Після підтвердження діагнозу визначають групу крові і резус-фактор, встановлюють венозний катетер, отримують письмову згоду хворої на виконання при необхідності екстирпації матки. Все це викликано високим ризиком масивної кровотечі. Є повідомлення про ефективність при шеечной вагітності інтраамніального і системного застосування метотрексату. Діагноз шєєчной вагітності часто виставляють тільки під час діагностичного вискоблювання з приводу передбачуваного аборту в ходу або неповного аборту, при почався рясному кровотечі. Для зупинки кровотечі в залежності від його інтенсивності використовують тугу тампонаду піхви, прошивання бічних склепінь піхви, накладення кругового шва на шийку матки, введення в канал шийки матки катетера Фолея і роздування манжетки. Застосовують також емболізацію судин, що кровоточать, перев'язку маткових або внутрішніх клубових артерій. При неефективності всіх перерахованих заходів роблять екстирпацію матки.
Вагітність в рудиментарному розі матки
Зустрічають в 0,1-0,9% випадків. Анатомічно цю вагітність можна віднести до маткової, проте в зв'язку з тим, що в більшості випадків рудиментарний ріг не має сполучення з піхвою, клінічно така вагітність протікає як ектопічна.
Вагітність в зародковому розі, що має недостатньо розвинений м'язовий шар і неповноцінну слизову оболонку, виникає за таких умов: порожнину роги повідомляється з маткової трубою, в слизовій оболонці не відбувається фази десквамації і, отже, не відбувається формування гематометри, що перешкоджає імплантації плодового яйця. Механізм проникнення бластоцисти в порожнину рудиментарного роги, мабуть, пов'язаний з транспернтонеальнон міграцією сперматозоїдів або яйцеклітини.
Прогресуюча вагітність діагностується надзвичайно рідко. Запідозрити її можна на підставі незвичайних даних внутрішнього гінекологічного дослідження: збільшена матка (при термінах понад 8 тижнів невідповідно до терміну затримки менструації) відхилена в бік; з протилежного боку визначається пухлиноподібне безболісне утворення м'якої консистенції, пов'язане з маткою товстою ніжкою. Неоціненну допомогу надає ультразвукове дослідження або лапароскопія.
Порушення вагітності відбувається за типом зовнішнього розриву плодовместілнща, супроводжується рясною кровотечею і вимагає екстреного хірургічного втручання. Обсяг операції в типових випадках - видалення рудиментарного роги разом з прилеглою маткової трубою.
Інтралігаментарная вагітність
Становить 1 на 300 випадків позаматкової вагітності. Виникає зазвичай вдруге, при розриві маткової труби по брижових краю і проникненні плодового яйця між листками широкої зв'язки. Інтралігаментарная вагітність можлива також при свище, що з'єднує порожнину матки і параметри. Плацента може розташовуватися на матці, сечовому міхурі або стінці таза. Якщо видалити плаценту неможливо, її залишають. Є повідомлення про успішне пологах доношених інтралігаментарная вагітностей.
Рідкісні варіанти ектопічної вагітності
Поєднання маткової і позаматкової вагітності
Частота, за даними різних авторів, становить від 1 на 100 до 1 на 30 000 вагітностей. Вона розташовується вище після індукції овуляції. Визначивши плодове яйце в матці, при УЗД нерідко не звертають уваги на друге плодове яйце. Результати багаторазового дослідження рівня бета-субодиниці ХГТ не відрізняються від таких при нормальній вагітності. У більшості випадків роблять операцію з приводу позаматкової вагітності і не переривають маткову. Можливо також введення в плодове яйце, розташоване в матковій трубі, калію хлориду (при лапароскопії або через бічний звід піхви). Метотрексат не застосовують.
Багатоплідна позаматкова вагітність
Зустрічається ще рідше, ніж поєднання маткової та позаматкової вагітності. Відомо безліч варіантів кількості і локалізації плодових яєць. Описано близько 250 випадків позаматкової вагітності двійнятами. У більшості випадків це ампулярної або істміческого трубні вагітності, проте описані також яєчникова, інтерстиціальна трубна і черевна вагітність. Позаматкові вагітності двійнятами і трійнею можливі після резекції маткової труби і ЕП. Лікування таке ж, як при одноплодной вагітності.
Вагітність після екстирпації матки
Найрідкісніший вид позаматкової вагітності - вагітність після вагінальної або абдомінальної екстирпації матки. Імплантація ембріона в матковій трубі відбувається незадовго до або в 1-у добу після операції. Позаматкова вагітність можлива в будь-які терміни після операції при наявності повідомлення черевної порожнини з куксою шийки матки або піхви.
Хронічна позаматкова вагітність
Це стан, коли плодове яйце після загибелі в повному обсязі організовується, і в матковій трубі залишаються життєздатні ворсинихоріона. Хронічна позаматкова вагітність виникає в тих випадках, коли лікування з яких-небудь причин не проводилося. Ворсинихоріона викликають повторні крововиливи в стінку маткової труби, вона поступово розтягується, але зазвичай не розривається. При хронічній позаматкової вагітності 86% хворих відзначають біль внизу живота, 68% - кров'янисті виділення зі статевих шляхів. Відразу обидва симптому спостерігають у 58% жінок. У 90% хворих менструації відсутні протягом 5-16 тижнів (в середньому 9,6 тижнів), майже у всіх визначають об'ємне утворення в малому тазі. Зрідка при хронічній позаматкової вагітності виникає здавлення сечоводів або кишкова непрохідність. Найбільш інформативний метод діагностики хронічної позаматкової вагітності - УЗД. Концентрація β-субодиниці ХГТ в сироватці крові низька або нормальна. Показана сальпінгоектомія. Супутнє асептичне запалення призводить до спайкового процесу, в зв'язку з цим разом з маткової трубою нерідко доводиться видаляти і яєчник.
 [34], [35], [36], [37], [38], [39]
[34], [35], [36], [37], [38], [39]
Мимовільне одужання
У деяких випадках позаматкова вагітність припиняє розвиватися, а плодове яйце поступово зникає, або відбувається повний трубний аборт. Хірургічне лікування при цьому не потрібно. Частота такого результату позаматкової вагітності і умови, що призводять до нього, невідомі. Неможливо також оцінити його прогноз. Зміст β-субодиниці ХГТ не може служити орієнтиром.
Персистирующая позаматкова вагітність
Спостерігають після органозберігаючих операцій на маткових трубах (сальпінготомія і штучного трубного аборту). Під час гістологічного дослідження ембріон, як правило, відсутня, а в м'язовій оболонці виявляють ворсинихоріона. Імплантація відбувається медіально від рубця на матковій трубі. Можлива імплантація ворсин хоріона в черевній порожнині. Останнім часом частота персистуючої позаматкової вагітності зросла. Це пояснюють значним поширенням органозберігаючих операцій на маткових трубах. Характерно відсутність зниження бета-субодиниці ХГТ після операції. Рекомендують визначення бета-субодиниці ХГТ або прогестерону на 6-ту добу після операції і потім кожні 3 діб. Ризик персісістірующей позаматкової вагітності залежить від типу операції, вихідної концентрації бета-субодиниці ХГТ, терміну вагітності і розмірів плодового яйця. Затримка менструації менш ніж на 3 тижні і діаметр плодового яйця менше 2 см підвищують ризик персистуючої позаматкової вагітності. При персистуючої позаматкової вагітності проводять як хірургічне (повторна сальпінготомія або, частіше, сальпінгоектомія), так і консервативне лікування (застосування метотрексату). Багато авторів вважають за краще консервативне лікування, оскільки ворсинихоріона можуть перебувати не тільки в матковій трубі і, отже, не завжди їх визначають під час повторної операції. При порушенні гемодинаміки показана операція.
Ускладнення і наслідки
Позаматкова вагітність може розірвати фаллопієву трубу, що зменшує шанси на наступну вагітність.
Слід діагностувати позаматкову вагітність на ранній стадії для безпеки жінки та запобігання сильної кровотечі. Перфоративная позаматкова вагітність вимагає негайного хірургічного втручання з метою зупинки сильної кровотечі в черевній порожнині. Розірвана фаллопієва труба видаляється повністю або частково.
 [40],
[40],
Діагностика позаматкової вагітності
Якщо підозрюєте, що вагітні, купіть тест на визначення вагітності або здайте аналіз сечі. Для визначення позаматкової вагітності лікар:
- зробить огляд органів малого таза для виявлення розміру матки і наявності утворень в черевній порожнині;
- призначить аналіз крові для виявлення гормону вагітності (аналіз повторюється через 2 дня). На ранньому етапі вагітності рівень цього гормону подвоюється кожні два дні. Низький його рівень свідчить про аномалії - позаматкової вагітності.
- УЗД показує зображення внутрішніх органів. Лікар діагностує вагітність на 6 тижні від останнього менструального циклу.
У більшості випадків позаматкову вагітність можна визначити в процесі вагінального дослідження, УЗД та аналізу крові. При симптомах позаматкової вагітності потрібно:
- пройти вагінальний огляд, в процесі якого лікар визначить хворобливість в області матки або фаллопієвих трубах, збільшення розмірів матки більше звичайного;
- зробити УЗД (трансвагинально або абномінально), яке надає чітке зображення органів і їх структури в нижній частині черевної порожнини. Трансвагинальное дослідження (УЗД) більш надійний спосіб діагностування вагітності, яку можна визначити вже на 6-му тижні з моменту останнього менструального циклу. У разі позаматкової вагітності лікар не побачить ознак ембріона або плода в матці, але аналіз крові буде свідчити про підвищений рівень гормонів.
- здати аналіз крові два або більше рази для визначення рівня гормонів (людський хоріонічний гонадотропін) з проміжком в 48 годин. У перші тижні нормальної вагітності рівень цього гормону подвоюється кожні два дні. Низький або слабо зростаючий його рівень свідчить про позаматкової вагітності або викидня. Якщо рівень цього гормону занадто низький, потрібно зробити додаткові аналізи для виявлення причини.
Іноді проводять лапароскопію для визначення позаматкової вагітності, яку можна побачити і перервати на 5 тижні. Але її використовують не часто, оскільки УЗД і аналіз крові дають точні результати.
Основні скарги хворих з ектопічної вагітністю:
- затримка менструації (73%);
- кров'янисті виділення зі статевих шляхів (71%);
- болю різного характеру та інтенсивності (68%);
- нудота;
- іррадіація болю в поперекову область, пряму кишку, внутрішню поверхню стегна;
- поєднання трьох з перерахованих вище симптомів.
Лабораторні та інструментальні дослідження при позаматкової вагітності
Найбільш інформативні в діагностиці позаматкової вагітності: визначення концентрації β-субодиниці хоріонічного гонадотропіну (ХГТ) в крові, УЗД і лапароскопія.
Для ранньої діагностики проводять:
- трансвагинальное УЗД;
- визначення змісту β-субодиниці ХГТ в сироватці крові.
Комбінація трансвагинального УЗД і визначення концентрації β-субодиниці ХГТ дозволяє діагностувати вагітність у 98% хворих з 3-го тижня вагітності. Ультразвукова діагностика позаматкової вагітності включає вимірювання товщини ендометрію, соногістерографія, кольорову допплерометрию. Вагітність в матковій кутку можна запідозрити при асиметрії матки, асиметричною позиції плодового яйця, які виявляються при УЗД.
Основні критерії ультразвукової діагностики позаматкової вагітності:
- неоднорідні прідаткових структури і вільна рідина в черевній порожнині (26,9%);
- неоднорідні прідаткових структури без вільної рідини (16%);
- ектопічні розташоване плодове яйце з живим ембріоном (серцебиття є) (12,9%);
- ектопічне розташування ембріона (серцебиття немає) (6,9%).
За результатами УЗД виділяють 3 типи ехографічною картини порожнини матки при позаматкової вагітності:
- I - потовщений від 11 до 25 мм ендометрій без ознак деструкції;
- II - порожнину матки розширена, передньозадній розмір від 10 до 26 мм, вміст в основному рідинне, неоднорідне за рахунок гематометри і відторгнутого в різного ступеня гравідарної ендометрія;
- III - порожнину матки зімкнуті, М-ехо в вигляді гіперехогенних смужки від 1,6 до 3,2 мм (Кулаков В.І., Демидов В.Н., 1996).
Для уточнення діагнозу трубної вагітності, порушеною за типом внутрішнього розриву плодовместилища, існують численні додаткові методи дослідження. Найбільш інформативними і сучасними є наступні:
- Визначення в сироватці крові або в сечі хоріонічного гонадотропіну або його бета-субодиниці (бета-хоріонічний гонадотропін).
- Ультразвукове сканування.
- Лапароскопія.
В даний час існують багато способів визначення хоріонічного гонадотропіну. Одні з них (наприклад, біологічні) втратили свою провідну роль. Завдяки високій специфічності і чутливості, перевагу віддають радіоімунологічними методу кількісного визначення В-лХГ в сироватці крові. Позитивну оцінку заслужили імуноферментні методи виявлення хоріонічного гонадотропіну в сечі, а також інші варіанти імунологічних тестів (капілярні, пластинкові). Мають право на існування такі широко відомі серологічні методи визначення хоріонічного гонадотропіну в сечі, як реакція гальмування аглютинації еритроцитів або осадження частинок латексу. Всі лабораторні методи діагностики вагітності високоспецифічні: правильні відповіді спостерігаються від 92 до 100 % вже з 9-12-го дня після запліднення яйцеклітини. Однак вони встановлюють лише факт існування вагітності без уточнення її локалізації, тому можуть бути використані для. Проведення диференціального діагнозу з запальним процесом в придатках, апоплексією яєчника, ендометріозом придатків і тому подібними захворюваннями.
Ультразвукове дослідження (УЗД) є широко поширеним неінвазивним методом, який в поєднанні з визначенням бета-хоріонічного гонадотропіну може забезпечити високу діагностичну точність. До основних ознак трубного аборту, виявленим за допомогою УЗД відносять відсутність плодового яйця в порожнині матки, збільшення придатків, наявність рідини в прямокишково-матковому поглибленні. Пульсація серця ембріона при ектопічної вагітності реєструється рідко.
Трансвагинальное УЗД дозволяє визначити плодове яйце в порожнині матки при концентрації бета-хоріонічного гонадотропіну в сироватці крові 1000-1200 МО / л (приблизно через 5 днів від початку останньої менструації). За допомогою трансабдоминального УЗД плодове яйце в порожнині матки можна виявити при концентрації бета-хоріонічного гонадотропіну в сироватці крові більше 6000 МЕ / л.
Найбільш інформативним методом, що дозволяє майже зі стовідсотковою точністю проводити диференційний діагноз, є лапароскопія. Висока оцінка діагностичних можливостей лапароскопії дещо знижується тим, що даний метод є агресивним, його не можна використовувати у всіх хворих, так як в процесі його здійснення можливі ускладнення.
Протипоказаннями до лапароскопії є серцева і легенева недостатність; всі види шоку, перитоніт; кишкова непрохідність; всі захворювання і стани, що супроводжуються порушенням згортання крові; спайковий процес в черевній порожнині; метеоризм; ожиріння; наявність інфекційних захворювань. Серйозні ускладнення нечасто супроводжують лапароскопію. Найчастіше зустрічаються ушкодження тонкої і товстої кишки, сальника, судин, а також емфізема черевної стінки, сальника і середостіння. Тому до сьогоднішнього дня залишається актуальним думку про те, що ендоскопію слід проводити як завершальний етап обстеження.
Чи не втратив свого значення і такий добре відомий гінекологам метод, яким є пункція матково-ректального поглиблення черевної порожнини, що проводиться через задній звід піхви. Отримання рідкої темної крові з дрібними згустками підтверджує наявність трубної вагітності. Однак слід пам'ятати, що відсутність крові в пунктаті не дозволяє робити категоричного висновку.
У багатьох випадках диференціальної діагностики допомагає гістологічне дослідження зіскрібка ендометрію. Відсутність ворсин хоріона при наявності децидуальної перетворень слизової оболонки або інших більш тонких змін ендометрія (структури зворотного розвитку слизової оболонки після порушення вагітності, клубки спіральних судин, трансформація маточного епітелію у вигляді феномена Аріас - Стелли і «світлих залоз» Овербека) свідчить найчастіше на користь ектопічної вагітності.
У важких для діагностики випадках можна використовувати гистеросальпингографию з введенням водорозчинних контрастують речовин або її різновид - селективну сальпінгографія після попередньої катетеризації маткових труб при гістероскопії. Проникнення контрастує речовини між плодовим яйцем і стінкою труби (симптом обтікання) і нерівномірний просочування їм плідного яйця характерні для трубної вагітності.
Прогресуюча трубна вагітність, на жаль, діагностується досить рідко. Причина цього - відсутність переконливої клінічної симптоматики. Однак використання сучасних методів дослідження дає можливість розпізнати ектопічну вагітність до її переривання. Рання діагностика, в свою чергу, сприяє своєчасному адекватному лікуванню, що зберігає не тільки здоров'я, а й репродуктивну функцію жінки.
Прогресуюча трубна вагітність існує короткий проміжок часу: 4-6 тижнів, рідко довше. Явних симптомів, характерних тільки для прогресуючої ектопічної вагітності, практично немає. При затримці або при незвичайних для хворої місячних можуть з'явитися ознаки, властиві фізіологічної або ускладненою маткової вагітності: перекручення смаку, нудота, слинотеча, блювота, нагрубання молочних залоз, іноді незначні болі в низу живота, що не мають певного характеру. Загальний стан хворої цілком задовільний. Гінекологічне дослідження при ранніх термінах прогресуючої трубної вагітності зазвичай не виявляє даних, що підтверджують діагноз. Ціаноз і розпушення слизової оболонки піхви і шийки матки виражені незначно. За рахунок гіперплазії і гіпертрофії м'язового шару і перетворення слизової оболонки в децидуальної розміри матки в перші 6-7 тижнів відповідають терміну затримки менструації. Збільшення матки, однак, не супроводжується зміною її форми, яка залишається грушоподібної, кілька уплощенной в передньо-задньому напрямку. Слабко виражена розм'якшення перешийка. У деяких випадках вдається пальпувати збільшену трубу і через бокове склепіння виявити пульсацію судин. Значно простіше запідозрити прогресуючу трубну вагітність, якщо тривалість її існування перевищує 8 тижнів. Саме з цього часу виявляється відставання розмірів матки від передбачуваного терміну вагітності. Зростає можливість виявлення потовщеною маткової труби.
Всі перераховані вище мікросимптоми змушують підозрювати прогресуючу трубну вагітність, якщо вони виявлені у жінок, що вже мали в минулому позаматкову вагітність, аборти, ускладнений перебіг апендициту, які перенесли запальні процеси придатків, що страждали на безпліддя або користувалися внутрішньоматковими або гормональними контрацептивами.
Уточнення діагнозу в подібних випадках має здійснюватися тільки в умовах стаціонару. План обстеження хворої залежить від оснащеності лікарні, її лабораторних та апаратних можливостей. Оптимальний варіант обстеження: обов'язкове визначення хоріонічного гонадотропіну в сироватці крові або в сечі і ультразвукове сканування, при необхідності - лапароскопія.
При неможливості використання УЗД і лапароскопії обстеження займає більш тривалий час. Проведення діагностичних заходів може бути двояким в залежності від ставлення пацієнтки до можливої маткової вагітності. Підтвердивши бажану вагітність будь-яким доступним методом визначення хоріонічного гонадотропіну. Лікар здійснює динамічне спостереження за хворою протягом такого часу, який дозволить визначити локалізацію плідного яйця звичайним вагінальним дослідженням. Якщо жінка не зацікавлена в вагітності, то можна зробити вишкрібання порожнини матки і гістологічне дослідження видаленої тканини або гнстеросальпінгографію. Ще раз слід підкреслити, що обстеження хворого з підозрою на прогресуючу ектопічну вагітність слід проводити в стаціонарі, де в будь-який момент може бути розгорнута операційна для надання екстреної хірургічної допомоги.
Подальша діагностика після лікування
Через тиждень після лікування позаматкової вагітності знову потрібно перевіряти кілька разів рівень гормону вагітності (людського хоріонічного гонадотропіну). Якщо його рівень падає, то позаматкова вагітність перервана (іноді в перші дні після лікування рівень гормону може підвищуватися, але потім, як правило, падає). У деяких випадках аналізи повторюються більш тривалий час (від тижнів до місяців), поки лікар не переконається, що рівень гормону впав до мінімуму.
Про що слід подумати?
Якщо Ви вагітні і перебуваєте в групі ризику, слід ретельно обстежитися. Лікарі не завжди погоджуються з приводу факторів ризику позаматкової вагітності, але очевидно одне - ризик зростає після історії позаматкової вагітності, операції на фаллопієвих трубах або вагітність з одночасною внутрішньоматкової спіраллю.
Тест на визначення вагітності, який продається в аптеках і передбачає аналіз сечі, завжди точно вкаже на стан вагітності, але не може виявити патологію, а саме, позаматкову вагітність. Тому після того, як Ви отримали позитивний результат в домашніх умовах, і підозрюєте позаматкову вагітність, потрібно звернутися до лікаря, який призначить аналіз крові та УЗД в разі потреби.
Диференціальна діагностика
Для диференціальної діагностики не розвивається або уривається маткової вагітності і позаматкової вагітності проводять вишкрібання порожнини матки. При позаматкової вагітності в соскобе виявляють децидуальної тканина без ворсин хоріона, феномен Аріас-Стелли (гіперхромні клітини ендометрія). При уривається маткової вагітності в соскобе є залишки або частини плодового яйця, елементи хоріона.
Прогресуючу трубну вагітність диференціюють з:
- маткової вагітністю ранніх строків;
- дисфункціональним маточним кровотечею;
- хронічним запаленням придатків матки.
Переривання вагітності за типом розриву труби диференціюють з:
- апоплексією яєчника;
- перфорацією виразки шлунка і дванадцятипалої кишки;
- розривом печінки і селезінки;
- перекрутив ніжки кісти або пухлини яєчника;
- гострим апендицитом;
- гострим пельвиоперитонитом.
Вагітність, що перервалася за типом розриву внутрішнього плодовместилища (трубний аборт) необхідно диференціювати з:
- абортом;
- загостренням хронічного сальпінгоофориту;
- дисфункціональними матковими кровотечами;
- перекрутив ніжки пухлини яєчника;
- апоплексією яєчника;
- гострим апендицитом.
До кого звернутись?
Лікування позаматкової вагітності
Лікування включає прийом медичних препаратів і хірургічне втручання. У більшості випадків заходи потрібно приймати відразу для безпеки жінки. Медичні препарати призначають в разі раннього діагностування цієї аномалії ще до пошкодження фаллопиевой труби. Найбільш часто для переривання вагітності досить одного або двох прийомів препарату Метотрексат. У цьому випадку немає необхідності в хірургічному втручанні. Але для впевненості потрібно зробити повторні аналізи крові.
Якщо позаматкова вагітність протікає вже довший час, більш безпечним варіантом є операція. При можливості роблять лапароскопію (невеликий розріз черевної порожнини), але в екстреному випадку розріз буде значно більше.
У більшості випадків позаматкова вагітність переривається відразу щоб уникнути розриву фаллопієвій труби і сильної втрати крові. Лікування залежить від терміну діагностування вагітності і загального стану здоров'я жінки. Якщо при позаматкової вагітності відсутній кровотеча, жінка може вибрати засіб її переривання - медичні препарати або хірургічне втручання. Медичні препарати. Такий препарат як метотрексат використовують з метою переривання позаматкової вагітності. У цьому випадку виключається загальна анестезія і розріз порожнини. Але він викликає побічні ефекти і вимагає аналізу крові протягом декількох тижнів для того, щоб переконатися в ефективності лікування.
Метотрексат має позитивну дію, якщо:
- рівень гормону вагітності в крові нижче 5.000;
- термін вагітності - до 6 тижнів;
- у ембріона ще немає серцевої діяльності.
Хірургічне втручання
Якщо позаматкова вагітність викликає серйозні симптоми, наприклад, кровотеча і високий рівень гормону, потрібно проводити операцію, оскільки ймовірність ефективності медичних препаратів знижується до мінімуму, а розрив фаллопієвій труби стає очевидним. По можливості роблять лапароскопію (маленький розріз порожнини). У разі розриву фаллопієвій труби потрібно невідкладне хірургічне втручання.
Іноді очевидно, що позаматкова вагітність закінчиться довільним викиднем. Тоді лікування не потрібно. Але лікар все-таки наполягатиме на аналізах крові, щоб переконатися в тому, що рівень гормону падає.
Іноді позаматкова вагітність не піддається лікуванню:
- Якщо гормональний рівень не падає і кровотеча не припиняється після прийому метотріксата, потрібно робити операцію.
- Після операції можна приймати метотріксат.
Оперативне лікування позаматкової вагітності
При позаматкової вагітності в першу чергу призначають Метотрексат, але при цьому кілька разів робляться аналізи крові.
Проводиться кілька видів оперативного втручання при трубної позаматкової вагітності: сальпінгостомія (створення отвори в матковій трубі, що з'єднує її порожнину з черевною порожниною) або сальпінгектомія (видалення маткової труби).
Сальпінгостомія надає дію споріднене прийому метотрексату, оскільки обидва засоби мають однакову ефективність і зберігають можливість майбутньої вагітності.
Операція - швидкий спосіб вирішення проблеми, але після неї залишаються рубці, які можуть провокувати проблеми під час майбутньої вагітності. Операції на фаллопієвій трубі завдають їй шкоди в залежності від місця прикріплення і розміру ембріона, а також від виду хірургічного втручання.
Хірургічне втручання є єдиним способом переривання позаматкової вагітності, якщо термін перевищує більше 6 тижнів або спостерігається внутрішня кровотеча.
На будь-якому терміні хірургічне переривання позаматкової вагітності є найефективнішим способом. Якщо термін вагітності більше 6 тижнів, при цьому спостерігається кровотеча, операція є єдиним способом вирішення проблеми. По можливості проводять лапароскопію (незначний розріз порожнини), після якої процес відновлення протікає не довго.
Вибір хірургічного втручання
Переривання позаматкової вагітності здійснюється двома способами, а саме, шляхом сальпінгостомія і сальпінгектомія.
- Сальпінгостомія. Ембріон видаляється шляхом його вилучення через маленький отвір в матковій трубі, який заживає сам по собі або ж накладаються шви. Таке хірургічне втручання проводиться, якщо ембріон менше 2 см і розташований в дальньому кінці маткової труби.
- Сальпінгектомія. Видаляється частина фаллопієвій труби, а її частини з'єднуються. Ця операція проводиться в разі розтягування труби і ризику її розриву.
Ці обидва хірургічних втручання проводяться шляхом лапароскопії (невеликого розрізу) або звичайної операції в черевній порожнині. Лапароскопія завдає менше шкоди, і процес відновлення триває швидше, ніж лапотомія (розтин черевної порожнини). Але в разі черевної позаматкової вагітності або ектренного переривання позаматкової вагітності, як правило, проводиться лапоротомія.
Про що слід подумати?
Коли ембріон знаходиться в непошкодженій фаллопієвій трубі, лікар докладе всіх зусиль для переривання вагітності без пошкодження труби. У разі пориву фаллопиевой труби проводиться екстрена операція по перериванню вагітності.
Лікування позаматкової вагітності в домашніх умовах
Якщо Ви входите до групи підвищеного ризику, купіть тест на визначення вагітності. При позитивному результаті йдіть до гінеколога, який повинен підтвердити вагітність. Розкажіть лікарю про свої побоювання.
Якщо Ви приймаєте метотріксат для переривання позаматкової вагітності, будьте готові до побічних ефектів.
Якщо Ви перервали позаматкову вагітність, не має значення, на якому тижні, можливо, буде потрібно час для оплакування втрати. Часто жінки відчувають депресію в результаті різкої гормональної зміни після переривання вагітності. Якщо симптоми депресії спостерігаються більш тривалий час, потрібно піти на консультацію до психолога.
Поговоріть з іншими жінками, які пережили таку ж втрату, або з друзями.
Медикаментозне лікування позаматкової вагітності
Медичні препарати використовуються тільки на ранніх термінах діагностування позаматкової вагітності (коли ембріон розірвав фаллопієвих труб). Медичні препарати завдають менше шкоди фаллопієвих трубах, ніж операція.
Їх призначають на ранніх термінах діагностування позаматкової вагітності при відсутності кровотечі, а також, коли:
- гормональний рівень менше 5.000;
- пройшло не більше 6 тижнів з моменту останнього менструального циклу;
- у ембріона поки немає серцевого ритму.
У разі настання терміну вагітності більше 6 тижнів, проводять хірургічне втручання, яке вважається більш безпечним і надійним способом переривання вагітності.
Про що слід подумати?
На ранньому терміні позаматкової вагітності призначають метотріксат, але якщо термін перевищує більше 6 тижнів, операція вважається більш безпечним і надійним способом її переривання.
При цьому потрібно кілька разів робити аналіз крові для впевненості в тому, рівень гормону падає.
Метотрексат може викликати неприємні побічні ефекти, наприклад, нудоту, розлад шлунка або діарею. Згідно зі статистикою, одна з чотирьох жінок відчувають болі в черевній порожнині при підвищенні дозування цього препарату з метою досягнення більшої ефективності. Біль може бути результатом просування плода в фаллопієвій трубі або негативного впливу препарату на організм.
Метотрексат або хірургія?
Якщо позаматкову вагітність діагностують на ранньому терміні і вона не викликала розриву фаллопієвій труби, дозволено застосування метотрексату. При цьому немає необхідності робити операцію, шкода - мінімальний, а жінка може знову вагітніти. Якщо Ви не плануєте народити ще одну дитину в майбутньому, ідеальним варіантом є хірургічне втручання, оскільки результат буде досягнутий швидше, а ризик кровотечі буде зведений до мінімуму.
Інші види лікування
Позаматкова вагітність становить загрозу для життя жінки, тому негайно вживаються заходи для її переривання. З цією метою проводиться хірургічне втручання, призначаються певні медичні препарати і робляться аналізи крові. Не існує інших способом лікування цього стану, оскільки існує ризик сильного кровотечі і летального результату.
Профілактика
Якщо Ви курите, потрібно відмовитися від цієї шкідливої звички, оскільки курці більш схильні до аномалій вагітності, при цьому, чим більше Ви курите, тим більше підвищується ризик позаматкової вагітності.
Безпечний секс (наприклад, використання презерватива) - профілактика венеричних захворювань, і, слідчо, запальних процесів органів малого тазу, які призводять до утворення рубцевої тканини в фаллопієвих трубах, що є причиною позаматкової вагітності.
Запобігти позаматкову вагітність неможливо, але своєчасна діагностика (в самому початку) допоможе уникнути ускладнень, які можуть призвести до летального результату. Жінки, які входять до групи ризику, повинні ретельно обстежитися на ранньому терміні вагітності.
Прогноз
Жінка завжди важко переживає переривання вагітності. Деякий час можна навіть посумувати і заручитися підтримкою близьких і друзів в цей нелегкий період. Іноді з'являється депресія. Якщо вона спостерігається більше двох тижнів, проконсультуйтеся з лікарем. Часто жінок турбує таке питання, як зможе вона знову завагітніти. Позаматкова вагітність не означає, що жінка стає безплідною. Але ясно одне:
- можливо, буде важко завагітніти;
- ризик повторної позаматкової вагітності досить високий.
При повторній вагітності обов'язково розкажіть лікарю про попередню позаматкової вагітності. Регулярні аналізи крові в перші тижні вагітності допоможуть виявити можливі відхилення на ранній стадії.
Майбутня фертильність
Майбутня фертильність і можливість повторення позаматкової вагітності залежать від того, чи входите Ви в групу підвищеного ризику. Фактори ризику: куріння, використання допоміжних репродуктивних технологій і пошкодження фаллопиевой труби. Якщо у Вас неушкоджена одна фаллопієва труба, сальпінгостомія і сальпінгектомія впливають однаково на Вашу здатність знову завагітніти. При пошкодженні другої труби лікар зазвичай рекомендує сальпінгостомія, яка підвищує шанси знову стати мамою.

