Медичний експерт статті
Нові публікації
Гліома головного мозку
Останній перегляд: 29.06.2025

Весь контент iLive перевіряється медичними експертами, щоб забезпечити максимально можливу точність і відповідність фактам.
У нас є строгі правила щодо вибору джерел інформації та ми посилаємося тільки на авторитетні сайти, академічні дослідницькі інститути і, по можливості, доведені медичні дослідження. Зверніть увагу, що цифри в дужках ([1], [2] і т. д.) є інтерактивними посиланнями на такі дослідження.
Якщо ви вважаєте, що який-небудь з наших матеріалів є неточним, застарілим або іншим чином сумнівним, виберіть його і натисніть Ctrl + Enter.
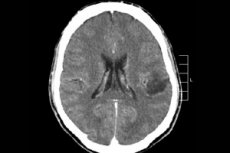
Серед багатьох пухлинних процесів центральної нервової системи найчастіше діагностується гліома головного мозку – цей термін збірний, новоутворення об’єднує всі дифузні олігодендрогліальні та астроцитарні вогнища, астроцитоми, астробластоми тощо. Така пухлина може мати різний ступінь злоякісності, формується з гліальних структур – клітин, локалізованих навколо нейронів. Основною зоною розташування гліом є півкулі головного мозку, стінки шлуночків мозку та хіазма – зона часткового перетину волокон зорового нерва. Зовні пухлина являє собою вузлуватий елемент рожевого або червонуватого відтінку, округлої або веретеноподібної конфігурації з нечіткими межами. [ 1 ]
Епідеміологія
Приблизно у 5% випадків гліоми пов'язані зі спадковими патологіями – зокрема, нейрофіброматозом та іншими синдромами з домінантним успадкуванням. Фахівці зазначають, що абсолютна більшість гліом головного мозку розвиваються спорадично – тобто без чіткої причини.
Загалом, первинні новоутворення центральної нервової системи становлять приблизно 2% усіх пухлин, або трохи більше 21 випадок на сто тисяч населення. Серед них гліоми зустрічаються у 35-36% випадків, і понад 15% з них є гліобластомами.
За деякими даними, гліома частіше вражає чоловіків, ніж жінок – пухлина особливо поширена серед людей старше 50 років.
Глобальна захворюваність на гліоми серед людей похилого віку значно зросла за останні десятиліття. Причини цього явища ще не встановлені.
Згідно з визначенням Всесвітньої організації охорони здоров'я, виявлено три основні варіанти гліальних пухлин, що відрізняються своїми гістологічними характеристиками. Це олігодендрогліоми, астроцитоми та комбіновані олігоастроцитоми. Частота кожного підтипу низькозлоякісної патології достовірно не визначена. Деякі дослідження вказують на збільшення частоти олігодендрогліом від 5% до 30% та зменшення частоти астроцитом.
Гліальні пухлини здатні інфільтрувати тканину мозку, і переважна більшість низькодиференційованих вогнищ стають злоякісними протягом кількох років. [ 2 ]
Причини гліоми головного мозку
Гліома головного мозку – це ціла група пухлинних процесів, спільною рисою яких є їх утворення з гліальних структур ЦНС, розташованих у тканині мозку. Такі пухлини поділяються на два гістопатологічні варіанти: високозлоякісні та низькозлоякісні гліоми.
Джерелом формування росту є клітини нейроглії (астроцити, олігодендроцити), які забезпечують структурну основу та життєздатність нейронів мозку.
Гліальні пухлинні процеси суттєво відрізняються за структурою, мутаційними змінами в генах, агресивністю, клінічними ознаками, діагностичними характеристиками, реакцією на лікування та прогнозом пацієнтів. Ембріональні та епендимальні новоутворення центральної нервової системи, зокрема медулобластоми та епендимоми, відрізняються своєю гістологічною структурою, але подібні з точки зору лікування.
Гліальні елементи вперше були класифіковані як окрема структурна категорія нервової системи наприкінці 19 століття.
Нейроглія складається з клітин, які мають допоміжні функції: трофічну, опорну, захисну, секреторну. Нейрони та гліоцити існують разом один з одним, вони разом утворюють нервову систему та мають велике значення в загальних процесах життєдіяльності організму.
Гліоцити умовно поділяються на кілька основних форм: астроцити, олігодендроцити, епендимальні клітини та мікроглія.
На сьогоднішній день вчені не можуть відповісти на питання про достовірні причини утворення нейрогліальних пухлин. Імовірно, певний негативний внесок вносять радіоактивний вплив, інфекційні захворювання, інтоксикації (особливо хімічні, професійні). Також має значення спадковий фактор.
Гліоми мозку виникають з аномальних нейрогліоцитів, які мають генетичний дефект, що призводить до аномального росту та функціональності – такі структури називають «незрілими». Неповні клітини частіше розташовані в одній ділянці, де формується пухлина.
Простіше кажучи, утворення глії є результатом хаотичного та спорадичного росту модифікованих клітин нейроглії. Процес може розвиватися з епендимоцитів, олігодендроцитів, астроцитів (астроцитома, включаючи гігантоклітинну та анапластичну). [ 3 ]
Фактори ризику
Незважаючи на те, що фахівці не можуть точно охарактеризувати причини формування гліальних онкопатологій, у деяких випадках їх появі можна запобігти, усунувши основні фактори ризику:
- Вплив іонізуючого випромінювання має канцерогенну активність, може спричинити розвиток лейкемії та формування ракових процесів з щільною структурою, у тому числі у осіб молодого віку. Часті та необґрунтовані радіологічні медичні процедури, ультрафіолетове випромінювання (включаючи солярій) також належать до потенційних канцерогенних ефектів і можуть спричинити появу пухлин у різних органах, зокрема в головному мозку.
- Професійні негативні наслідки, інтоксикації часто мають причинно-наслідковий зв'язок з розвитком ракових пухлин. Виробництво гуми та скла, пестицидів та палива, металів та текстилю, фарб та лабораторних реактивів вважається особливо небезпечним. У групі ризику знаходяться працівники аерокосмічної, вугільної та металургійної промисловості, хімічних та побічних виробничих підприємств, будівельних матеріалів та електродів, палива та мастил, пластмас та мономерів.
- Забруднення повітря, води та ґрунту є причиною до 4% усіх онкологічних патологій у світі. Канцерогени, що присутні у великій кількості в навколишньому середовищі, потрапляють в організм з вдихуваним повітрям, питною водою та їжею. Особливо небезпечним вважається проживання в екологічно небезпечних районах – поблизу великих промислових об'єктів, жвавих транспортних розв'язок.
- Інфекційні патології – зокрема вірусні інфекції – також можуть створювати сприятливі умови для розвитку пухлин. Важливо пам’ятати про це та заздалегідь вакцинуватися, а також запобігати інфекційним та паразитарним захворюванням.
- Тютюнове та алкогольне сп'яніння вважаються факторами ризику розвитку багатьох видів раку, не лише гліом головного мозку.
- Недостатня фізична активність, надмірна вага, неправильне харчування, порушення обміну речовин, травми голови, судинні патології – додаткові стресові фактори, які можуть спровокувати початок внутрішньоклітинних порушень.
- Старший вік – найпоширеніший період для розвитку новоутворень в організмі, тому тим, хто старше 55 років, слід особливо дбати про власне здоров’я.
Однак основним і найважливішим фактором ризику розвитку гліоми залишається спадкова схильність.
Патогенез
На сьогоднішній день фахівці мають низку припущень щодо розвитку гліом головного мозку. Кожна теорія має свої підстави, але єдиного правильного та достовірного патогенетичного механізму вчені ще не визначили. У більшості випадків мова йде про такі фактори розвитку новоутворень:
Збій ембріогенезу, що полягає в порушенні закладення органів та формуванні «неправильних» клітинних структур;
- Вплив іонізуючих променів, потенційних канцерогенів у вигляді хімічних агентів, харчових добавок тощо;
- Травма голови;
- Генетичні порушення, що передаються з покоління в покоління («сімейна» гліома);
- Імунна дисфункція, нейроінфекції.
Більшість гліом мають дифузний ріст, з проникненням у навколишню нормальну тканину мозку. Залежно від ступеня злоякісності, пухлина може розвиватися протягом кількох років без будь-яких проявів. У разі агресивного перебігу симптоматика швидко наростає протягом кількох місяців.
Частина пухлиногенезу зумовлена дизембріогенетичними змінами.
Стовбур мозку може бути уражений на різних рівнях: дифузна гліома стовбура мозку, у свою чергу, відрізнятиметься як анатомо-морфологічно, так і клінічно. Деякі такі новоутворення, зокрема, гліома квадриплегічної пластинки, можуть бути відносно доброякісними, без ознак прогресування. З іншого боку, гліома мосту характеризується особливою злоякісністю, агресивністю та поганим прогнозом.
Дифузні ураження структур мозку, при яких у патологічний процес залучено більше трьох анатомічних зон великих півкуль, з можливою перивентрикулярною дивергенцією та проходженням через тіло мозку, називаються гліоматозом. [ 4 ]
Чи є гліома мозку спадковою?
Добре доведеним ризиком утворення гліоми мозку є спадковість, тобто наявність подібних або інших внутрішньомозкових пухлин у прямих предків або в одному поколінні. Радіоактивне опромінення та регулярний або тривалий контакт з потенційними канцерогенами посилюють ситуацію.
Спадковими можуть бути не тільки гліоми, але й захворювання, що супроводжуються посиленим ростом пухлини без прив'язки до локалізації – зокрема, це може бути нейрофіброматоз 1 та 2 типу, синдром Лі-Фраумені, Гіппеля-Ліндау. Часто в клітинах гліоми виявляються зміни в певних генах або хромосомах.
Основні патології, пов'язані з розвитком гліоми у людини, зведені в таблицю:
Патологія |
Хромосома |
Джин |
Різноманітність новоутворень |
Синдром Лі-Фраумені |
17р13 |
TR53 |
Нейроектодермальні новоутворення, астроцитома. |
Нейрофіброматоз |
17q11 |
НФ1 |
Гліома зорового нерва, пілоцитарна астроцитома, нейрофіброматоз |
Синдром Туркотта |
3п21, 7п22 |
HMLH1, HPSM2 |
Астроцитома |
Туберозний склероз (синдром Берневіля). |
9q34, 16p13 |
ТСК1, ТСК2 |
Гігантоцелюлярна субепендимальна астроцитома |
Незалежно від природи гліальної пухлини, чи це спорадичний випадок, чи спадкова патологія, це порушення з експресією патологічно зміненого гена. Окрім новоутворень, що утворюються в результаті ефектів навчання, в інших ситуаціях причини генетичних змін залишаються незрозумілими.
Симптоми гліоми головного мозку
Особливості вогнищевої симптоматики безпосередньо залежать від області локалізації гліоми головного мозку та стають наслідком всіляких ендокринних порушень, здавлення нервової тканини або локальних деструктивних процесів.
Якщо новоутворення розташоване в тім'яній зоні, то у людини переважають такі прояви, як судоми, сенсорні розлади, порушення слуху.
При локалізації гліоми в ділянці домінантної півкулі виявляються порушення мовлення, аграфія, агнозія.
Новоутворення скроневої частки часто супроводжуються судомними нападами, афазією, порушенням нюху та зорової функції, задишкою.
При підвищенні внутрішньочерепного тиску розвивається відповідна картина зі звуженням полів зору, паралічем очних м'язів та геміплегією.
Через специфічність пухлинного процесу, гліома головного мозку завжди супроводжується неврологічними симптомами в більшій чи меншій мірі. Спочатку помітна загальна слабкість, пацієнт постійно хоче спати, порушена працездатність, уповільнені процеси мислення. Саме на цьому етапі існує високий ризик постановки неправильного діагнозу та, як наслідок, призначення неправильного лікування. Серед інших неспецифічних проявів:
- Вестибулярні розлади, включаючи нестійку ходу, втрату рівноваги (наприклад, під час їзди на велосипеді або підйому сходами), оніміння кінцівок тощо;
- Поступове погіршення зору, подвоєння зорової картинки;
- Погіршення слухової функції;
- Невиразна мова;
- Нудота та блювання у вигляді нападів, незалежних від їжі чи пиття;
- Ослаблення мімічних м'язів та інших м'язів обличчя;
- Дискомфорт під час ковтання;
- Регулярні головні болі (часто в ранкові години).
Клінічна картина поступово розширюється та погіршується: у одних пацієнтів це відбувається повільно, у інших – різко, буквально «на очах», протягом кількох тижнів. В останньому випадку мова йде про агресивну, швидко розвивається гліому мозку.
Перші ознаки
Гліома головного мозку на ранніх стадіях розвитку не має вираженої симптоматики. Перші прояви часто помилково приймають за ознаки інших, менш небезпечних патологій.
Загалом клінічна картина гліоми різноманітна та визначається розташуванням та розміром патологічного вогнища. У міру зростання новоутворення розвиваються та посилюються загальномозкові симптоми:
- Постійний та регулярний головний біль, який не реагує на стандартні ліки (нестероїдні протизапальні препарати);
- Періодична нудота, іноді аж до блювоти;
- Неприємне, важке відчуття в області очного яблука;
- Судоми.
Церебральні прояви особливо інтенсивні, коли пухлина проростає в шлуночки або лікворну систему. Порушується відтік спинномозкової рідини, підвищується внутрішньочерепний тиск, розвивається гідроцефалія. Процес вражає певну частину мозку, що впливає на розвиток відповідної клініки:
- Виникають проблеми із зоровою функцією;
- Порушення мовлення;
- Виникають вестибулярні розлади (запаморочення, порушення координації рухів);
- Парез, параліч рук, ніг;
- Погіршується пам'ять і концентрація уваги;
- Порушені процеси мислення;
- З'являються розлади поведінки.
На початковій стадії симптоми практично відсутні, або ж вони настільки незначні, що не привертають уваги. Саме з цієї причини фахівці наполегливо радять регулярно проходити профілактичні огляди та обстеження. Адже чим раніше виявлено пухлинний процес, тим більше шансів на одужання та виживання. [ 5 ]
Гліома головного мозку у дитини
Серед багатьох пухлин головного мозку, що виявляються в дитячому віці, відсоток гліом коливається від 15 до 25%. Діти можуть захворіти на це захворювання у ранньому підлітковому та на початку двадцятих років, хоча немовлята віком до 3 років дуже рідко хворіють.
Патологія починається на тлі мутації гліальних клітин. На сьогоднішній день немає відповіді на питання, чому виникає ця мутація.
Єдине, що достовірно відомо, це те, що деякі спадкові захворювання, пов'язані з підвищеним ризиком росту пухлини, також збільшують ймовірність розвитку гліоми мозку.
Крім того, вчені виявили, що гліальні клітини можуть мати розбіжності в окремих генах або хромосомах. Через це порушення запускається механізм мутації, який не є спадковим. Можливо, це відбувається на одній з найперших стадій розвитку.
Доведеним фактом є те, що наявність гострого лейкозу або ретинобластоми в анамнезі дитини, або опромінення мозку з будь-якої іншої причини, значно збільшує ризики утворення гліоми (після певного періоду часу).
Симптоматологія в дитячому віці залежить від ступеня злоякісності та локалізації патологічного вогнища. Розрізняють специфічні та неспецифічні симптоми:
- Неспецифічні симптоми не «прив’язані» до ділянки, де розташована гліома. До поширених проявів можуть належати головний біль, запаморочення, поганий апетит, блювота без зв’язку з прийомом їжі, втрата ваги (з невідомих причин), постійне відчуття втоми, зниження успішності, труднощі з концентрацією уваги, порушення поведінки. Ці ознаки зумовлені стисканням внутрішньочерепних структур, що можна пояснити як прямим тиском зростаючої маси, так і порушенням кровообігу спинномозкової рідини. Існує ризик розвитку гідроцеле головного мозку.
- Конкретна симптоматика залежить від безпосереднього розташування гліального патологічного вогнища. Наприклад, пухлина мозочка зазвичай супроводжується порушенням ходи та рівноваги у дітей. Ураження великого мозку проявляється судомними нападами, а ріст пухлини в спинному мозку - паралічем мускулатури. Буває, що у малюка різко погіршується зір, порушується свідомість, порушується сон або виникає якась інша проблема розвитку.
Як правило, у дитячому віці злоякісна гліома проявляється через кілька тижнів або місяців свого розвитку: часто характеризується швидким і неконтрольованим зростанням новоутворення.
Дітей із злоякісними гліальними пухлинами лікують лікарі педіатричних клінічних центрів, що спеціалізуються на дитячій онкології. Як правило, використовується хірургічне лікування, курси променевої та хіміотерапії.
Найважливішим етапом лікування є нейрохірургічне втручання. Чим воно радикальніше, тим більше шансів дитини на одужання. Але хірургічне втручання не завжди можливе: зокрема, проблеми можуть виникнути з видаленням гліом стовбура мозку, а також з опроміненням у дітей віком до 3 років.
Гліоми центрального мозку (проміжного та середнього мозку) важко видалити повністю, оскільки існує ризик пошкодження здорових тканин. Якщо повна резекція пухлини неможлива, пацієнту призначають паліативне лікування.
Дітей із злоякісними гліомами лікують відповідно до стандартизованих протоколів, визначених шляхом ретельно контрольованих клінічних випробувань. Найпоширеніші протоколи такі:
- HIT HGG 2007: передбачає лікування дітей віком від 3 до 17 років.
- HIT SKK: підходить для немовлят (до трьох років) та не передбачає променевої терапії.
Статистика виживання дітей при гліомах загалом не дуже оптимістична. Однак ні в якому разі не можна заздалегідь передбачити ефективність лікувальних заходів для конкретної дитини. Важливо ретельно виконувати всі призначення лікаря, що значно підвищує шанси на одужання.
Форми
Гліоми можуть бути низькозлоякісними та високозлоякісними, з інтенсивним ростом та схильністю до метастазування. Важливо розуміти, що низька злоякісність не є синонімом безпеки пухлини. Будь-яке новоутворення мозку створює додатковий об'єм, здавлює структури мозку, що призводить до їх зміщення та підвищення внутрішньочерепного тиску. В результаті пацієнт може померти.
Існує два основних типи злоякісних астроцитом. Це гліобластоми та анапластичні астроцитоми, які поділяються за молекулярними змінами. Вторинні злоякісні пухлини, що розвинулися з астроцитом і мають низький ступінь злоякісності, найчастіше виявляються у молодих пацієнтів. Первинно злоякісні пухлини гліального типу частіше зустрічаються у пацієнтів похилого віку.
Залежно від структурного розташування, гліоми бувають:
- Супратенторіальний (з локалізацією над мозочком у ділянці бічних шлуночків, великих півкуль);
- Субтенторіальний (з локалізацією нижче мозочка в задній черепній ямці).
За гістологічними ознаками розрізняють такі типи гліом:
- Астроцитарна гліома є найпоширенішою. У свою чергу, вона поділяється на вузлову та дифузну (остання може характеризуватися швидким зростанням та інсультним типом).
- Олігодендрогліома – зустрічається у 5% пацієнтів. Має петрифікати – ділянки кальцифікації, найчастіше у лобовій частці.
- Епендимальна гліома – росте зі структур, що вистилають стінки центрального каналу спинного мозку та шлуночків. Часто проростає в товщу мозкової речовини, а також у просвіт мозку.
Також можливі змішані патологічні вогнища, такі як субепендимома, олігоастроцитома тощо.
Усі гліоми поділяються на такі стадії:
- Повільно зростаючі відносно доброякісні новоутворення без явних клінічних симптомів.
- Повільно зростаючі «прикордонні» гліоми, які поступово трансформуються в III стадію та далі.
- Злоякісна гліома.
- Злоякісна гліома з інтенсивним агресивним ростом та поширенням, з поганим прогнозом.
Чим нижча стадія злоякісності, тим менша ймовірність метастазування та рецидиву видаленого новоутворення, і тим більше шансів на одужання пацієнта. Найбільшу небезпеку становить багатоформна гліобластома – низькодиференційований процес з інтенсивним ростом та розвитком. [ 6 ]
Можливі та найпоширеніші варіанти нейрогліоми:
- Гліома з ураженнями стовбура мозку та мосту мозку розташована в області з'єднання головного мозку зі спинним мозком. Саме там локалізуються важливі нейроцентри, що відповідають за дихальну, серцеву та рухову функції. При пошкодженні цієї зони порушується робота вестибулярного та мовного апарату. Часто виявляється в дитячому віці.
- Візуальна гліома вражає нейрогліальні клітини, що оточують зоровий нерв. Патологія викликає порушення зору та екзофтальм. Частіше розвивається у дітей.
- Низька злоякісна нейрогліома характеризується повільним ростом, локалізується частіше у великих півкулях та мозочку. Зустрічається частіше у молодих людей (підлітків та молодих людей віком близько 20 років).
- Гліома мозолистого тіла більш характерна для осіб віком від 40 до 60 років і найчастіше представлена гліобластомою.
- Гліома хіазми локалізується в зоні зорового переходу, тому супроводжується міопією, втратою поля зору, оклюзійною гідроцефалією та нейроендокринними порушеннями. Вона може виникати в будь-якому віці, але найчастіше вражає пацієнтів з нейрофіброматозом I типу.
Ускладнення і наслідки
Гліоми низького ступеня злоякісності (I-II ступеня, високозлоякісні - наприклад, астроцитома, олігоастроцитома, олігодендрогліома, плеоморфна ксантоастроцитома тощо) та високого ступеня злоякісності (III-IV ступеня - гліобластома, анапластична олігодендрогліома, олігоастроцитома та астроцитома). Гліоми IV ступеня є особливо злоякісними.
Гліома стовбура мозку має дуже несприятливий прогноз саме тому, що новоутворення вражає таку ділянку мозку, де зосереджені найважливіші нервові зв'язки між мозком і кінцівками. Навіть досить невеликої пухлини в цій області достатньо, щоб стан пацієнта швидко погіршився та спровокував параліч.
Не менш несприятливі наслідки виникають і при ураженні інших ділянок мозку. Часто це пухлина кори головного мозку, яка не дає шансів на тривале життя пацієнта, незважаючи на лікування. Часто вдається лише відтермінувати смерть.
Згідно з медичною статистикою, п'ятирічна виживаність часто становить лише 10-20%. Хоча ці показники значною мірою залежать як від ступеня злоякісності, так і від точної локалізації та обсягу проведеного хірургічного втручання. Після повного видалення патологічного вогнища виживаність значно зростає (іноді – до 50%). Відсутність лікування або його неможливість (з тих чи інших причин) гарантовано призводить до смерті пацієнта.
Більшість низькозлоякісних гліальних пухлин здатні інфільтрувати тканини мозку та малігнізуватись протягом кількох років.
Ризик рецидиву гліоми вважається експертами «високоймовірним». Тим не менш, лікуванням не слід нехтувати: важливо забезпечити хорошу якість життя якомога довше.
Рецидивні гліоми завжди мають гірший прогноз, ніж первинні пухлини. Однак сучасні протоколи лікування, засновані на дослідженнях терапевтичної оптимізації, часто досягають достатньо хороших результатів для пацієнтів навіть з високозлоякісними новоутвореннями.
Можливі наслідки після хіміотерапії:
- Виснаження, виснаження, розлади травлення, захворювання ротової порожнини;
- Підвищена збудливість центральної нервової системи, астенія;
- Погіршення слухової функції, шум у вухах та дзвін у вухах;
- Судоми, депресивні розлади;
- Гіпертонічна криза, зміна складу крові;
- Ниркова недостатність;
- Алергічні процеси, випадіння волосся, поява пігментних плям на тілі.
Після хіміотерапії пацієнти відзначають виражене ослаблення імунної системи, що може спричинити розвиток різних інфекційних патологій.
Діагностика гліоми головного мозку
Гліому головного мозку можна запідозрити за такими ознаками:
- У пацієнта спостерігаються локалізовані або генералізовані судоми, що характерно для кортикального розташування новоутворення та його повільного розвитку. Епісудоми виявляються у 80% пацієнтів з низькодиференційованими гліальними пухлинами та у 30% пацієнтів з високодиференційованими гліомами.
- Підвищений внутрішньочерепний тиск особливо характерний для утворень, розташованих у правій лобовій та тім'яній частках. Пов'язане з високим внутрішньочерепним тиском порушення кровообігу та лікворообігу тягне за собою появу постійного та наростаючого головного болю, нудоти з блюванням, порушень зору, сонливості. Спостерігається набряк зорового нерва, параліч відвідного нерва. Підвищення внутрішньочерепного тиску до критичних значень може призвести до розвитку коми та смерті. Ще однією причиною високого внутрішньочерепного тиску є гідроцефалія.
- У пацієнта спостерігається наростаюча вогнищева картина. У супратенторіальних утвореннях порушуються рухова та сенсорна сфери, прогресують геміопія, афазія, когнітивні розлади.
Якщо лікар підозрює наявність новоутворення головного мозку, оптимально провести МРТ без або з введенням контрастної речовини (гадолінію) для з'ясування його локалізації, розмірів та додаткових характеристик. Якщо магнітно-резонансна томографія неможлива, проводиться комп'ютерна томографія, а як метод диференціації використовується магнітно-резонансна спектроскопія. Незважаючи на інформативність цих діагностичних методів, остаточний діагноз ставиться лише після гістологічного підтвердження під час резекції вогнища пухлини.
Враховуючи вищезазначені критерії, рекомендується розпочати діагностику з ретельного збору анамнезу, оцінки соматоневрологічного статусу та функціонального стану. Неврологічний статус оцінюється разом з визначенням ймовірних інтелектуальних та мнестичних розладів.
Рекомендовані лабораторні дослідження:
- Повноцінний загальний клінічний аналіз крові;
- Повний аналіз крові;
- Аналіз сечі;
- Дослідження згортання крові;
- Аналіз на онкологічні маркери (АФП, бета-ХГЛ, ЛДГ – актуально при підозрі на ураження шишкоподібної зони).
Для уточнення прогностичних моментів у пацієнтів з гліобластомою та анапластичною астроцитомою оцінюють мутацію гена IDH1|2-1 та метилювання гена MGMT. У пацієнтів з олігодендрогліомою та олігоастроцитомою визначають коделяцію 1p|19q.
Інструментальна діагностика, перш за все, представлена обов'язковою магнітно-резонансною томографією головного мозку (іноді - і спинного мозку). МРТ виконується у трьох проекціях з використанням стандартних режимів T1-2, FLAIR, T1 з контрастуванням.
За показаннями проводять ультразвукове дослідження судинної мережі, функціональну магнітно-резонансну томографію рухового та мовленнєвого відділів, а також ангіографію, спектроскопію, МР-трактографію та перфузію.
Додаткові дослідження можуть включати:
- Електроенцефалографія головного мозку;
- Консультації нейрохірурга, онколога, рентгенолога, офтальмолога, рентгенолога.
Диференціальна діагностика
Диференціальна діагностика обов'язково проводиться з непухлинними патологіями - зокрема, з крововиливом, спричиненим артеріо-венозною або артеріальною мальформацією, а також з псевдопухлинними демієлінізуючими процесами, запальними захворюваннями (токсоплазмоз, абсцес мозку тощо).
Крім того, диференціюють первинне вогнище пухлини та метастази в центральну нервову систему.
Завдяки сучасним можливостям магнітно-резонансної томографії можна досить точно проводити діагностичні заходи, з'ясовувати походження первинного вогнища в ЦНС. МРТ головного мозку виконується з контрастуванням або без нього, в режимі T1, T2 FLAIR – у трьох проєкціях, або тонкими зрізами в аксіальній проекції (режим SPGR). Ці діагностичні методи дозволяють точно визначити розташування, розміри, структурні характеристики новоутворення, його взаємозв'язок із судинною мережею та прилеглими ділянками мозку.
Додатково, в рамках диференціальної діагностики можуть бути проведені КТ (з контрастуванням або без нього), КТ-ангіографія (МР-ангіографія), МР-трактографія, МР- або КТ-перфузія. КТ/ПЕТ головного мозку з метіоніном, холіном, тирозином та іншими амінокислотами використовується за показаннями.
Лікування гліоми головного мозку
Специфічна терапія складається з хірургічних, хіміотерапевтичних та променевих заходів. Обов'язково, якщо можливо, проводити повну резекцію вогнища пухлини, що дозволяє швидко полегшити симптоматику та гістологічно підтвердити діагноз.
Опромінення позитивно впливає на збільшення тривалості життя пацієнтів. Стандартно вводиться загальна доза від 58 до 60 Гр, розділена на окремі дози опромінення по 1,8-2 Гр. Пухлину опромінюють локально, додатково захоплюючи до 3 см навколо неї. Променева терапія є більш прийнятною на відміну від брахітерапії. У деяких випадках рекомендуються радіохірургічні методи, які полягають в опроміненні гамма-ножем або лінійною педаллю газу, а також нейтронно-захоплюючій борній терапії.
Необхідність ад'ювантної хіміотерапії є суперечливою. У деяких випадках препарати нітрозосечовини дозволяли збільшити тривалість життя пацієнтів до півтора року, проте деякі результати використання таких хіміопрепаратів були негативними. Сьогодні активно використовуються цитотоксичні засоби, неоад'ювантна терапія (перед опроміненням), комбіновані препарати, внутрішньоартеріальна хіміотерапія або високодозована хіміотерапія з подальшою трансплантацією стовбурових клітин.
Загалом, для успішного лікування гліом дуже важливий комплексний підхід, ступінь якого залежить від локалізації та ступеня злоякісності утворення, його розміру та загального стану здоров'я пацієнта.
Стосовно гліоми стовбура мозку хірургічне втручання застосовується рідко. Основним протипоказанням до операції є область локалізації вогнища – безпосередня близькість до життєво важливих частин. У деяких випадках можливе видалення гліоми стовбура за допомогою мікрохірургічних методів, з до- та післяопераційною хіміотерапією. Таке втручання є дуже складним і вимагає спеціальної кваліфікації нейрохірурга.
Променева хірургія, і зокрема, стереотаксична хірургія з впливом високих іонізуючих доз, є досить ефективною. Використання такої методики на ранніх стадіях розвитку новоутворення іноді дозволяє досягти тривалої ремісії або навіть повного одужання пацієнта.
Променеву терапію часто поєднують з хіміотерапією, що покращує ефективність втручань та зменшує променеве навантаження. При гліомах не всі хіміопрофілактичні засоби є терапевтично успішними, тому їх призначають індивідуально, а за необхідності рецепти коригуються.
Для зменшення болю та зниження внутрішньочерепного тиску, незалежно від основного лікування, призначається симптоматична терапія – зокрема, кортикостероїдні препарати, знеболювальні, седативні засоби.
Ліки
Кортикостероїдні препарати впливають на набряк, зменшують тяжкість неврологічних симптомів протягом кількох днів. Однак через численні побічні ефекти та підвищену ймовірність небажаної взаємодії з хіміотерапевтичними препаратами використовують мінімально ефективні дози стероїдів, припиняючи їх прийом якомога швидше (наприклад, після операції).
Протисудомні препарати систематично використовуються як вторинний профілактичний засіб у пацієнтів, які вже перенесли епілептичні напади. Ці препарати можуть спричиняти серйозні побічні симптоми, а також взаємодіяти з хіміотерапевтичними препаратами.
Антикоагулянти особливо актуальні на післяопераційному етапі, оскільки ризики утворення тромбофлебіту при гліомі досить високі (до 25%).
Гарний ефект очікується від прийому антидепресантів-анксіолітиків. Застосування метилфенидату 10-30 мг/добу у два прийоми часто дозволяє оптимізувати когнітивні здібності, покращити якість життя, підтримувати працездатність.
Неврологічна недостатність та ознаки набряку мозку (біль у голові, порушення свідомості) усуваються кортикостероїдними препаратами – зокрема, Преднізолоном або Дексаметазоном. |
Схема та дозування кортикостероїдів підбирається індивідуально, з практикою мінімальної ефективної дози. Після закінчення курсу лікування препарати поступово відміняють. |
Кортикостероїди приймаються разом з гастропротекторними препаратами – блокаторами протонної помпи або блокаторами гістамінових Н2-рецепторів. |
Сечогінні засоби (Фуросемід, Маніт) призначаються при сильному набряку та зміщенні структур мозку, як допоміжний засіб до кортикостероїдних препаратів. |
У разі судомних нападів (в т.ч. в анамнезі) або епілептиформних симптомів на електроенцефалограмі додатково призначається протисудомна терапія. Протисудомні препарати не призначаються з профілактичною метою. |
Пацієнтам з показаннями до хіміотерапії рекомендується приймати протисудомні препарати, що не впливають на функцію ферментів печінки. Препарати вибору: ламотриджин, вальпроєва кислота, леветирацетам. Не слід застосовувати: карбамазепін, фенобарбітал. |
Головний біль при гліомах головного мозку лікується за допомогою кортикостероїдної терапії. |
У деяких випадках головного болю можуть бути використані нестероїдні протизапальні препарати або трамадол. |
Якщо пацієнт приймає нестероїдні протизапальні препарати, їх прийом припиняють за кілька днів до операції, щоб мінімізувати ймовірність кровотечі під час операції. |
У деяких випадках болю можуть бути рекомендовані наркотичні анальгетики, такі як фентаніл або тримеперидин. |
Для профілактики тромбоемболії легеневої артерії з третього післяопераційного дня призначають введення низькомолекулярних гепаринів – зокрема, еноксапарину натрію або надропарину кальцію. |
Якщо пацієнт перебуває на систематичному антикоагулянтному або антиагрегантному лікуванні, його переводять на низькомолекулярні гепарини не пізніше ніж за тиждень до хірургічного втручання, з подальшою їх відміною за день до операції та поновленням через 24-48 годин після операції. |
Якщо у пацієнта з гліомою виявлено венозний тромбоз нижніх кінцівок, проводиться лікування прямими антикоагулянтами. Не виключається можливість встановлення CAVA-фільтра. |
Хіміотерапія злоякісних гліом головного мозку
Основними схемами протипухлинної хіміотерапії для гліом вважаються:
- Ломустин 100 мг/м² у перший день, вінкристин 1,5 мг/м² у перший та восьмий дні, прокарбазин 70 мг/м² з восьмого по двадцять перший день, курсами кожні шість тижнів.
- Ломустин 110 мг/м² кожні шість тижнів.
- Темозоломід 5/23 від 150 до 200 мг/м² з першого до п'ятого дня, кожні 28 днів.
- Темозоломід як частина хіміопроменевої терапії, 75 мг/м² щодня, коли проводиться опромінення.
- Темозоломід з цисплатином або карбоплатином (80 мг/м²) та темозоломід 150-200 мг/м² з 1-го по 5-й день кожні 4 тижні.
- Темозоломід 7/7 по 100 мг/м² у 1-8 та 15-22 дні курсу з повторенням кожні чотири тижні.
- Бевацизумаб 5-10 мг/кг у перший та п'ятнадцятий дні, а також іринотекан 200 мг/м² у перший та п'ятнадцятий дні, повторювати кожні чотири тижні.
- Бевацизумаб від 5 до 10 мг/кг у перший, п'ятнадцятий та двадцять дев'ятий дні, а також ломустин 90 мг/м² у перший день кожні шість тижнів.
- Бевацизумаб від 5 до 10 мг/кг у перший та п'ятнадцятий дні, ломустин 40 мг у перший, восьмий, п'ятнадцятий та двадцять другий дні, повторювати кожні шість тижнів.
- Бевацизумаб від 5 до 10 мг/кг у перший та п'ятнадцятий дні, повторювати кожні чотири тижні.
Цитостатичні препарати в багатьох випадках успішно пригнічують ріст пухлинних клітин, але не виявляють селективності до здорових тканин та органів. Тому фахівці визначили ряд протипоказань, при яких хіміотерапія гліоми неможлива:
- Надмірна індивідуальна чутливість до хіміопрофілактичних засобів;
- Декомпенсація серцевої, ниркової, печінкової функції;
- Пригнічений кровотворення в кістковому мозку;
- Проблеми з функцією надниркових залоз.
Хіміотерапію призначають з особливою обережністю:
- Пацієнти зі значними порушеннями серцевого ритму;
- При діабеті;
- При гострих вірусних інфекціях;
- Пацієнтам похилого віку;
- Пацієнти, які страждають на хронічний алкоголізм (хронічне алкогольне сп'яніння).
Найсерйознішим побічним ефектом хіміопрофілактичних препаратів є їхня токсичність: цитостатики вибірково порушують функціональність клітин крові та змінюють їх склад. Як наслідок, маса тромбоцитів та еритроцитів зменшується та розвивається анемія.
Перед призначенням пацієнту курсу хіміотерапії лікар завжди враховує ступінь токсичності препаратів та ймовірні ускладнення після їх застосування. Курси хіміотерапії завжди ретельно контролюються фахівцями та регулярно контролюються показники крові.
Можливі наслідки цитостатичної терапії:
- Худорлявість, виснаження;
- Утруднене ковтання їжі, сухість слизових оболонок, пародонтит, диспепсія;
- Нестабільність центральної нервової системи, маніакально-депресивні розлади, судомний синдром, астенія;
- Погіршення слухової функції;
- Підвищення артеріального тиску аж до розвитку гіпертонічної кризи;
- Зниження кількості тромбоцитів, еритроцитів, лейкоцитів, множинні крововиливи, внутрішні та зовнішні кровотечі;
- Ниркова недостатність;
- Алергічні процеси;
- Випадіння волосся, поява ділянок підвищеної пігментації.
Після курсів хіміотерапії у пацієнтів підвищується ризик розвитку інфекційних захворювань, а також часто спостерігається біль у м’язах і суглобах.
Для зменшення ризику несприятливих постхіміотерапевтичних наслідків обов'язково призначаються подальші реабілітаційні заходи, метою яких є відновлення нормального показника крові, стабілізація серцево-судинної діяльності, нормалізація неврологічного статусу. Обов'язково практикується достатня психологічна підтримка.
Хірургічне лікування
Оперативне втручання проводиться для максимального видалення вогнища пухлини, що, у свою чергу, має знизити внутрішньочерепний тиск, зменшити неврологічну недостатність та забезпечити необхідний біоматеріал для дослідження.
- Операцію проводять у спеціалізованому нейрохірургічному відділенні або клініці, фахівці яких мають досвід нейроонкологічних втручань.
- Хірург виконує доступ шляхом пластичної трепанації кістки в ділянці підозри на локалізацію гліоми.
- Якщо новоутворення розташоване анатомічно близько до рухових зон або шляхів, або в ядрах чи вздовж черепних нервів, використовується інтраопераційний нейрофізіологічний моніторинг.
- Системи нейронавігації, інтраопераційна флуоресцентна навігація з 5-амінолевуленовою кислотою є бажаною для максимального видалення новоутворення.
- Після втручання на 1-2 день проводиться контрольна КТ або МРТ (з введенням контрасту або без нього).
Якщо хірургічна резекція гліоми неможлива або спочатку визнана недоцільною, або якщо є підозра на лімфому центральної нервової системи, проводиться біопсія (відкрита, стереотаксична, з навігаційним моніторингом тощо). |
Пацієнтам з церебральним гліоматозом верифікують стереотаксичну біопсію, оскільки терапевтична тактика значною мірою залежить від гістологічної картини. |
У певних ситуаціях – у пацієнтів похилого віку, у разі тяжких неврологічних розладів, у разі локалізації гліоми в тулубі та інших життєво важливих частинах – лікування планується на основі симптомів та інформації візуалізації після загальної медичної консультації. |
Пацієнтам з пілоїдною астроцитомою, а також вузловими формами новоутворень стовбура мозку та екзофітними процесами рекомендується проведення резекції або відкритої біопсії. |
Пацієнтам з дифузною гліомою мосту та іншими дифузними новоутвореннями стовбура проводиться променева та протипухлинна медикаментозна терапія. У таких випадках верифікація не потрібна. |
Пацієнти з квадриплегічною пластинчастою гліомою після видалення гідроцеле головного мозку проходять систематичний магнітно-резонансний аналіз та клінічний моніторинг. Якщо новоутворення демонструє ознаки росту, його видаляють з подальшим опроміненням. |
При проведенні часткової резекції або біопсії низькодиференційованої злоякісної гліоми пацієнти з двома або більше факторами ризику обов'язково лікуються променевою та/або хіміотерапією. |
Тотальна резекція є обов'язковою для пацієнтів із субепендимальною гігантоклітинною астроцитомою. |
Еверолімус призначають при дифузній субепендимальній гігантоклітинній астроцитомі. |
Пілоїдну астроцитому слід видалити за допомогою магнітно-резонансної томографії після втручання для уточнення якості радикальної резекції пухлинної тканини. |
При гліобластомі післяопераційну терапію слід поєднувати (променева терапія + хіміотерапія) з призначенням темозоломіду. |
При анапластичній астроцитомі після операції показана променева терапія з подальшою медикаментозною терапією. Використовуються ломустин, темозоломід. |
Пацієнти з анапластичною олігодендрогліомою або олігоастроцитомою отримують як променеву, так і хіміотерапію (монотерапію темозоломідом або PCV) після операції. |
Пацієнтів похилого віку з поширеною високозлоякісною гліомою опромінюють у гіпофракціонованому режимі або проводять монотерапію темозоломідом. |
У разі рецидиву гліоми можливість повторної операції та подальша тактика лікування обговорюються консиліумом спеціалістів. Оптимальний режим лікування при рецидивах: повторна операція + системна хіміотерапія + повторне променеве вплив + паліативні заходи. За наявності локалізованих незначних ділянок рецидивного росту пухлини може бути застосована радіохірургія. |
Препаратами вибору при рецидивуючому зростанні гліоми є Темозоломід та Бевацизумаб. |
Рецидив високозлоякісних олігодендрогліом та анапластичних астроцитом є показанням до лікування темозоломідом. |
Плеоморфну ксантоастроцитому видаляють без обов'язкової ад'ювантної хіміотерапії. |
Однією з особливостей гліом є складність їх лікування та видалення. Хірург прагне максимально повно видалити тканини новоутворення, досягти компенсації стану. Багатьом пацієнтам вдається покращити якість життя та продовжити його, але для високозлоякісних пухлин прогноз залишається несприятливим: існує підвищена ймовірність повторного розростання патологічного вогнища.
Харчування при гліомі головного мозку
Дієта для пацієнтів зі злоякісними пухлинами – важливий момент, якому, на жаль, багато людей не приділяють особливої уваги. Тим часом, завдяки змінам у раціоні, можна уповільнити розвиток гліоми та зміцнити й похитнувся імунітет.
Основні напрямки зміни раціону:
- Нормалізація обмінних процесів, зміцнення імунного захисту;
- Детоксикація організму;
- Оптимізація енергетичного потенціалу;
- Забезпечення нормального функціонування всіх органів і систем організму в такий складний для них період.
Раціональне та збалансоване харчування необхідне як пацієнтам з ранніми стадіями низькозлоякісних новоутворень, так і пацієнтам з останньою стадією гліобластоми. Ретельно підібрана дієта сприяє покращенню загального самопочуття, відновленню пошкоджених тканин, що особливо важливо на тлі цитостатичного та променевого лікування. Баланс поживних компонентів та правильні метаболічні процеси запобігають утворенню інфекційних вогнищ, блокують запальні реакції, запобігають виснаженню організму.
При гліомі головного мозку рекомендуються такі продукти та напої:
- Червоні, жовті та помаранчеві фрукти та овочі (помідори, персики, абрикоси, морква, буряк, цитрусові), що містять каротиноїди, що захищають здорові клітини від негативного впливу променевої терапії;
- Капуста (цвітна капуста, броколі, брюссельська капуста), редька, гірчиця та інші рослинні продукти, що містять індол – активну речовину, що нейтралізує несприятливі токсичні та хімічні фактори;
- Зелень (кріп, петрушка, молоде листя кульбаби та кропиви, ревінь, рукола, шпинат), зелений горошок та спаржа, спаржева квасоля, а також водорості (морські водорості, спіруліна, хлорела);
- Зелений чай;
- Часник, цибуля, ананас, які мають протипухлинну та детоксикаційну здатність;
- Висівки, злаки, цільнозерновий хліб, пророщені паростки бобових, зерна та насіння;
- Темний виноград, малина, полуниця та суниця, чорниця, ожина, гранат, смородина, чорна смородина, горобина, чорниця, обліпиха, вишня та інші ягоди, що містять природні антиоксиданти, що зменшують негативний вплив вільних радикалів, вірусів та канцерогенів;
- Молочні продукти з низьким вмістом жиру.
Не варто навантажувати травну систему та весь організм важкою та жирною їжею. Корисно вживати свіжовичавлені домашні соки, смузі, морси. До страв слід додавати джерела омега-3 жирних кислот, такі як риб’ячий жир, лляна олія або насіння льону.
Краще взагалі уникати цукру та солодощів. Але ложка меду зі склянкою води не зашкодить: продукти бджільництва мають виражену протизапальну, антиоксидантну та протипухлинну дію. Єдиним протипоказанням до вживання меду є алергія на продукт.
З раціону слід виключити:
- М'ясо, сало, субпродукти;
- Вершкове масло, жирні молочні продукти;
- Копчене м'ясо, ковбаси, м'ясні та рибні консерви;
- Алкоголь у будь-якій формі;
- Солодощі, тістечка, торти та тістечка, цукерки та шоколад;
- Півфабрикати, фастфуд, закуски;
- Смажені страви.
Щодня слід вживати достатню кількість овочів, зелені, фруктів та чистої питної води.
Під час хіміотерапії та деякий час після неї слід пити домашні овочеві та фруктові соки, вживати домашній нежирний сир, молоко та сир. Важливо пити багато рідини, часто чистити зуби та полоскати рот (близько 4 разів на день).
Оптимальне харчування для пацієнтів з гліомою головного мозку:
- Овочеві запіканки;
- Гарніри та супи з круп (бажано гречки, вівсянки, рису, кускусу, булгуру);
- Парові чізкейки, пудинги, запіканки;
- Тушковані та запечені овочі;
- Рагу, овочеві супи, перші та другі страви з бобових (включаючи соєві), паштети та суфле;
- Смузі, зелений чай, компоти та десерти.
Профілактика
Якщо людина веде здоровий спосіб життя, а серед її родичів не було випадків онкологічної патології, у неї є всі шанси не захворіти на гліому головного мозку. Специфічної профілактики таких пухлин не існує, тому основними профілактичними моментами вважаються правильне харчування, фізична активність, уникнення шкідливих звичок, відсутність професійних та побутових шкідливостей.
Фахівці дають кілька простих, але дієвих рекомендацій:
- Пийте більше чистої води, уникайте підсолоджених газованих напоїв, пакетованих соків, енергетичних напоїв та алкоголю.
- Уникайте професійних та побутових небезпек: менше контактуйте з хімічними речовинами, агресивними розчинами та рідинами.
- Намагайтеся готувати їжу шляхом варіння, тушкування, запікання, але не смаження. Віддавайте перевагу здоровим, якісним домашнім продуктам.
- Значну частину вашого раціону повинна складати рослинна їжа, включаючи зелень, незалежно від пори року.
- Ще одним негативним фактором є надмірна вага, від якої слід позбутися. Контроль ваги дуже важливий для здоров'я всього організму.
- Рослинним оліям завжди слід віддавати перевагу над вершковим маслом та смальцем.
- Якщо можливо, бажано віддавати перевагу екологічно чистим продуктам, м’ясу без гормонів, овочам і фруктам без нітратів та пестицидів. Червоного м’яса краще взагалі уникати.
- Не приймайте полівітамінні препарати без показань та у великих кількостях. Не приймайте жодних ліків без призначення лікаря: самолікування часто дуже і дуже небезпечне.
- При появі підозрілих симптомів необхідно відвідати лікаря, не чекаючи погіршення ситуації, розвитку побічних ефектів та ускладнень.
- Солодощі та продукти з високим глікемічним індексом є небажаним компонентом раціону.
- Чим раніше людина звернеться до лікарів, тим більше її шансів на одужання (і це стосується практично будь-якого захворювання, включаючи гліому головного мозку).
Щоб запобігти утворенню онкопатології, потрібно достатньо часу для сну та відпочинку, уникати надмірного вживання алкогольних напоїв, віддавати перевагу якісній натуральній їжі, зменшити використання гаджетів (зокрема, мобільних телефонів).
Пухлинні захворювання часто виникають у людей похилого та старого віку. Тому важливо стежити за власним здоров'ям з молодого віку та не провокувати патологічні процеси нездоровим способом життя та шкідливими звичками.
Точні першопричини онкології досі не з'ясовані. Однак певну роль, безумовно, відіграють несприятливі професійні та екологічні умови, вплив іонізуючого та електромагнітного випромінювання, гормональні зміни. Не перебувайте довго та регулярно під сонцем, не допускайте різких перепадів температури навколишнього середовища, не перегрівайтеся у лазні чи сауні, часто приймайте гарячі ванни або душ.
Ще одне питання: як запобігти рецидиву гліоми головного мозку після її успішного лікування? Рецидив росту новоутворення – це складне та, на жаль, часте ускладнення, яке важко передбачити заздалегідь. Пацієнтам можна рекомендувати проходити регулярні профілактичні огляди та обстеження, відвідувати онколога та лікуючого лікаря не рідше двох разів на рік, вести здоровий спосіб життя, харчуватися здоровою та натуральною їжею, практикувати помірну фізичну активність. Ще однією умовою є любов до життя, здоровий оптимізм, позитивне ставлення до успіху за будь-яких обставин. Сюди також входить дружня атмосфера в родині та на роботі, терпіння та безумовна підтримка з боку близьких людей.
Прогноз
Стан мозку та характеристики гліоми на момент її виявлення впливають на рівень виживання так само, як і призначене лікування. Задовільний загальний стан здоров'я пацієнта та його вік покращують прогноз (прогноз більш оптимістичний у молодих пацієнтів). Важливим показником є гістологічна картина новоутворення. Таким чином, низькодиференційовані гліоми мають кращий прогноз, ніж анапластичні гліоми та, тим більше, гліобластоми (найбільш несприятливі пухлинні процеси). Астроцитоми мають гірший прогноз, ніж олігодендрогліоми.
Злоякісні астроцитоми погано реагують на терапію та мають відносно низький рівень виживання – шість-п'ять років. Водночас тривалість життя при гліомах низького ступеня злоякісності оцінюється в 1-10 років.
Злоякісні астроцитоми по суті невиліковні. Напрямок лікування зазвичай передбачає зменшення неврологічних проявів (включаючи когнітивну дисфункцію) та збільшення тривалості життя при збереженні максимально можливої якості життя. Симптоматична терапія залучається на тлі реабілітаційних заходів. Важлива також робота психолога.
За останнє десятиліття вчені досягли певного прогресу в розумінні природи пухлин головного мозку та способів їх лікування. Потрібно зробити набагато більше для оптимізації прогнозу захворювання. Першочергове завдання фахівців сьогодні полягає в наступному: гліома головного мозку повинна мати кілька схем ефективного усунення проблеми одночасно, як на ранніх, так і на наступних стадіях розвитку.

