Медичний експерт статті
Нові публікації
Лікування цукрового діабету
Останній перегляд: 04.07.2025

Весь контент iLive перевіряється медичними експертами, щоб забезпечити максимально можливу точність і відповідність фактам.
У нас є строгі правила щодо вибору джерел інформації та ми посилаємося тільки на авторитетні сайти, академічні дослідницькі інститути і, по можливості, доведені медичні дослідження. Зверніть увагу, що цифри в дужках ([1], [2] і т. д.) є інтерактивними посиланнями на такі дослідження.
Якщо ви вважаєте, що який-небудь з наших матеріалів є неточним, застарілим або іншим чином сумнівним, виберіть його і натисніть Ctrl + Enter.
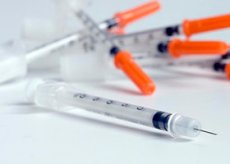
Інсулінотерапія спрямована на забезпечення максимальної компенсації цукрового діабету та запобігання прогресуванню його ускладнень. Лікування інсуліном може бути як постійним і довічним для пацієнтів з цукровим діабетом 1 типу, так і тимчасовим, зумовленим різними ситуаціями, для пацієнтів з цукровим діабетом 2 типу.
Показання до інсулінотерапії
- Цукровий діабет 1 типу.
- Кетоацидоз, діабетична, гіперосмолярна, гіперлактацидемічна кома.
- Вагітність та пологи при цукровому діабеті.
- Значна декомпенсація цукрового діабету II типу, спричинена різними факторами (стресові ситуації, інфекції, травми, хірургічні втручання, загострення соматичних захворювань).
- Відсутність ефекту від інших методів лікування діабету II типу.
- Значна втрата ваги при діабеті.
- Діабетична нефропатія з порушенням азотвидільної функції нирок при цукровому діабеті II типу.
Наразі існує широкий спектр препаратів інсуліну, що відрізняються тривалістю дії (коротка, середня та тривала), ступенем очищення (однопікові, однокомпонентні) та видовою специфічністю (людські, свинячі, бичачі).
Фармацевтичний комітет Міністерства охорони здоров'я Російської Федерації рекомендує використовувати для лікування пацієнтів лише однокомпонентні препарати людського та свинячого інсуліну, оскільки яловичий інсулін викликає алергічні реакції, інсулінорезистентність та ліподистрофію.
Інсулін випускається у флаконах по 40 ОД/мл та 100 ОД/мл для підшкірного введення за допомогою одноразових шприців, спеціально розроблених для використання інсулінів відповідної концентрації 40-100 ОД/мл.
Крім того, інсулін випускається у вигляді пенфілів з концентрацією інсуліну 100 Од/мл для шприц-ручок. Пенфіли можуть містити інсуліни різної тривалості дії та комбіновані (короткої + пролонгованої дії), так звані мікстарди.
Для використання пацієнтами виробляються різні шприц-ручки, що дозволяють вводити від 1 до 36 одиниць інсуліну за раз. Шприц-ручки Novopen I, II та III виробляються компанією Novonordisk (вставки об’ємом 1,5 та 3 мл), Optipen 1, 2 та 4 – компанією Hoechst (вставки об’ємом 3 мл), Berlinpen 1 та 2 – компанією Berlin-Chemie (вставки об’ємом 1,5 мл), а також ручки Lilipen та BD – компаніями Eli Lilly та Becton-Dickenson (вставки об’ємом 1,5 мл).
Вітчизняне виробництво представлено шприц-ручками «Кристал-3», «Ін-сульпен» та «Інсульпен 2».
Окрім традиційних інсулінів, у лікуванні пацієнтів також використовується аналог інсуліну – Хумалог (Eli Lilly). Його отримують шляхом перегрупування амінокислот лізину та проліну в молекулі інсуліну. Це призвело до прискорення його цукрознижувального ефекту та до значного скорочення його (1-1,5 години). Тому препарат призначають безпосередньо перед їжею.
Для кожного пацієнта з діабетом індивідуально підбирається певний вид інсуліну для покращення загального самопочуття, досягнення мінімальної глюкозурії (не більше 5% від цукрової цінності їжі) та допустимих коливань рівня цукру в крові протягом доби для даного пацієнта (не вище 180 мг%). Дж. С. Скайлер та М. Л. Рівз вважають, що для більш надійної профілактики або уповільнення проявів діабетичної мікроангіопатії та інших пізніх метаболічних ускладнень діабету критерії його компенсації повинні бути суворішими. Для пацієнтів, схильних до гіпоглікемічних станів, рівень глюкози перед їжею може становити 120-150 мг/100 мл.
Критерії компенсації цукрового діабету
Час дослідження |
Рівень глюкози (мг/100 мл) |
|
Ідеальний |
Прийнятно |
|
Натщесерце перед сніданком |
70-90 |
70-110 |
Перед їжею протягом дня |
70-105 |
70-130 |
Через 1 годину після їжі |
100-160 |
100-180 |
Через 2 години після їжі |
80-120 |
80-150 |
При виборі інсуліну слід враховувати тяжкість захворювання, раніше застосовувану терапію та її ефективність. В амбулаторних умовах критеріями вибору інсуліну є рівень глікемії натщесерце, дані глюкозуричного профілю або добова глюкозурія. У стаціонарах є більше можливостей для більш правильного призначення інсуліну, оскільки проводиться детальне дослідження вуглеводного обміну: глікемічний профіль (визначення рівня цукру в крові кожні 4 години протягом дня: 8-12-16-20-24-4 години), 5-кратний глюкозуричний профіль (1-ша порція сечі збирається від сніданку до обіду; 2-га - від обіду до вечері; 3-тя - від вечері до 22:00; 4-та - з 22:00 до 6:00; 5-та - з 6:00 до 9:00). Інсулін призначається залежно від рівня глікемії та надлишку глюкозурії.
Усі інсуліни, залежно від способу їх виробництва, умовно можна розділити на дві основні групи: гетерологічні інсуліни з підшлункової залози великої рогатої худоби та свиней та гомологічні людські інсуліни з підшлункової залози свиней (напівсинтетичні) або отримані шляхом бактеріального синтезу.
Наразі виробляються монотипні високоочищені інсуліни (монопеїчні та монокомпонентні), позбавлені домішок. Це переважно препарати свинячого інсуліну з різною тривалістю дії. Вони використовуються переважно при алергічних реакціях на бичачий інсулін, інсулінорезистентності, ліподистрофіях. Певні надії покладалися на використання в медичній практиці людського напівсинтетичного та генно-інженерного інсуліну. Однак очікуваних суттєвих відмінностей у його цукрознижувальному ефекті або впливі на утворення антитіл до інсуліну порівняно з монокомпонентним свинячим інсуліном не виявлено.
Таким чином, наразі налагоджено промислове виробництво різних видів інсуліну, тривала дія яких залежить від спеціальної обробки та додавання до них білка та цинку.
Пацієнтам із вперше діагностованим цукровим діабетом та гіперглікемією й глюкозурією, які не минають протягом 2-3 днів, незважаючи на дієтичні обмеження, потрібна інсулінотерапія. Якщо маса тіла пацієнта відхиляється від ідеальної не більше ніж на ±20% та немає гострих стресових ситуацій чи супутніх інфекцій, початкова доза інсуліну може становити 0,5-1 Од/(кг-день) (виходячи з ідеальної маси тіла) з подальшою корекцією протягом кількох днів. Інсулін короткої дії може використовуватися у вигляді 3-4 одноразових ін'єкцій або комбінації інсуліну короткої та пролонгованої дії. Дж. С. Скайлер та М. Л. Рівз [86] рекомендують призначати інсулін пацієнтам у дозі 0,4 Од/(кг-день) навіть у фазі ремісії, а вагітним жінкам (протягом перших 20 тижнів) – 0,6 Од/(кг-день). Доза інсуліну для пацієнтів із цукровим діабетом, які вже лікувалися раніше, як правило, не повинна перевищувати в середньому 0,7 Од/(кг-день) виходячи з ідеальної маси тіла.
Наявність препаратів з різною тривалістю дії в медичній практиці спочатку призвела до тенденції до створення «коктейлів» для забезпечення цукрознижувального ефекту протягом дня одним уколом. Однак цей метод не дозволяв у більшості випадків, особливо при лабільному перебігу захворювання, досягти гарної компенсації. Тому в останні роки використовуються різні схеми введення інсуліну, що забезпечують максимальну компенсацію вуглеводного обміну з межами коливань глікемії протягом доби від 70 до 180 або 100-200 мг/100 мл (залежно від критеріїв). Схеми інсулінотерапії, що застосовуються у пацієнтів з цукровим діабетом I типу, значною мірою визначаються такими факторами, як наявність та ступінь залишкової секреції ендогенного інсуліну, а також участь глюкагону та інших контрінсулярних гормонів в усуненні значних коливань рівня цукру в крові (гіпоглікемія) та тяжкість інсулінової реакції на введені компоненти їжі, запаси глікогену в печінці тощо. Найбільш фізіологічним є режим багаторазових (перед кожним прийомом їжі) ін'єкцій інсуліну, що дозволяє купірувати постпрандіальну гіперглікемію. Однак, це не усуває гіперглікемію натщесерце (вночі), оскільки тривалості дії звичайного інсуліну до ранку недостатньо. Крім того, необхідність частих ін'єкцій інсуліну створює певні незручності для пацієнта. Тому режим багаторазових ін'єкцій інсуліну найчастіше використовується для швидкого досягнення компенсації діабету як тимчасовий захід (для усунення кетоацидозу, декомпенсації на тлі інтеркурентних інфекцій, як підготовка до операції тощо). За звичайних умов ін'єкції звичайного інсуліну зазвичай поєднують із введенням препарату пролонгованої дії ввечері, враховуючи час їх пікової дії для запобігання нічній гіпоглікемії. Тому в деяких випадках препарати «ленте» та «лонг» вводяться після другої вечері перед сном.
Найзручнішим режимом для студентів та працюючих пацієнтів є дворазове введення інсуліну на день. У цьому випадку короткодіючі інсуліни вводяться вранці та ввечері в поєднанні з інсулінами середньої або тривалої дії. Якщо о 3-4 годині ранку спостерігається зниження рівня цукру в крові нижче 100 мг/100 мл, другу ін'єкцію відкладають на пізніший час, щоб зниження цукру відбулося вранці, коли можна буде перевірити рівень глікемії та вжити їжу. У цьому випадку пацієнта слід перевести на 3-разовий режим інсулінозастосування (вранці - комбінація інсулінів, перед вечерею - звичайний інсулін та перед сном - розширений). Дозу інсуліну при переведенні пацієнта на 2-разові ін'єкції на день розраховують так: % від загальної добової дози вводять вранці та 1/3 - ввечері; 1/3 кожної розрахованої дози припадає на короткодіючий інсулін, а 2/3 - розширений. Якщо діабет недостатньо компенсований, дозу інсуліну збільшують або зменшують залежно від рівня цукру в крові в певний час доби не більше ніж на 2-4 ОД за раз.
Відповідно до початку та максимального ефекту кожного виду інсуліну та кількості ін'єкцій, прийоми їжі розподіляються протягом дня. Приблизні співвідношення добового раціону: сніданок – 25%, другий сніданок – 15%, обід – 30%, полуденок – 10%, вечеря – 20%.
Ступінь компенсації цукрового діабету під час терапії оцінюється за глікемічним та глюкозуричним профілем, вмістом гемоглобіну HbA1c у крові та рівнем фруктозаміну в сироватці крові.
Методи інтенсивної інсулінотерапії
Поряд із традиційними методами інсулінотерапії, з початку 80-х років використовується режим багаторазових (3 і більше) ін'єкцій інсуліну протягом дня (базально-болюсно). Цей метод дозволяє максимально відтворити ритм секреції інсуліну підшлунковою залозою здорової людини. Доведено, що підшлункова залоза здорової людини виділяє 30-40 ОД інсуліну на добу. Встановлено, що секреція інсуліну у здорових людей відбувається постійно, але з різною швидкістю. Так, між прийомами їжі швидкість його секреції становить 0,25-1,0 ОД/год, а під час прийомів їжі - 0,5-2,5 ОД/год (залежно від характеру їжі).
Режим інтенсивної інсулінотерапії базується на імітації постійної секреції підшлункової залози – створенні базального рівня інсуліну в крові шляхом введення інсуліну тривалої або середньої тривалості дії о 22:00 перед сном у дозі 30-40% від добової дози. Протягом дня, перед сніданком, обідом та вечерею, іноді перед 2-м сніданком, вводиться інсулін короткої дії у вигляді добавок – болюсів залежно від потреби. Інсулінотерапія проводиться за допомогою шприц-ручок.
При використанні цього методу рівень глюкози в крові підтримується в межах 4-8 ммоль/л, а вміст глікованого гемоглобіну — в межах нормальних значень.
Інтенсивну інсулінотерапію шляхом багаторазових ін'єкцій можна проводити лише за наявності мотивації (бажання пацієнта), активних тренувань, можливості перевіряти рівень глюкози не менше 4 разів на день (за допомогою тест-смужок або глюкометра) та постійного контакту між пацієнтом і лікарем.
Показаннями до інтенсивної терапії є вперше діагностований діабет I типу, дитячий вік, вагітність, відсутність або ранні стадії мікроангіопатії (ретинопатії, нефропатії).
Протипоказаннями для застосування цього методу інсулінотерапії є:
- схильність до гіпоглікемічних станів (якщо рівень глюкози перед сном <3 ммоль/л, то нічна гіпоглікемія виникає у 100% випадків, а якщо <6 ммоль/л, то у 24%);
- наявність клінічно вираженої мікроангіопатії (ретино-, нейро-, нефропатії).
Побічні ефекти інтенсивної інсулінотерапії включають можливе погіршення проявів діабетичної ретинопатії та 3-кратне збільшення ризику гіпоглікемічних станів (нічних та безсимптомних), а також збільшення ваги.
Ще одним методом інтенсивної інсулінотерапії є використання носимих інсулінових мікропомп, що являють собою дозувальні пристрої, заповнені інсуліном короткої дії та вводять інсулін під шкіру порціями за заздалегідь визначеною програмою. Побічні ефекти схожі, плюс можливий збій помпи та ризик кетоацидозу. Мікропомпи не набули широкого поширення.
Метою інтенсивної інсулінотерапії є ідеальна компенсація вуглеводного обміну для запобігання розвитку клінічних форм пізніх ускладнень цукрового діабету, які не підлягають зворотному розвитку.
У низці країн освоєно виробництво індивідуальних носимих пристроїв, заснованих на принципі дифузійних насосів, за допомогою яких інсулін під тиском зі швидкістю, що регулюється залежно від потреби, подається через голку під шкіру пацієнта. Наявність кількох регуляторів, що змінюють швидкість подачі інсуліну, дозволяє під контролем рівня глікемії встановлювати режим його введення для кожного пацієнта індивідуально. До незручностей використання та недоліків цих пристроїв можна віднести відсутність системи зворотного зв'язку, можливість виникнення пролежнів незважаючи на використання пластикових голок, необхідність зміни області введення інсуліну, а також труднощі, пов'язані з фіксацією пристрою на тілі пацієнта. Описані дифузійні насоси знайшли застосування в клінічній практиці, особливо при лабільній формі цукрового діабету. При цьому камера дифузійного насоса може бути заповнена будь-яким типом інсуліну короткої дії, включаючи гомологічний інсулін.
Інші методи лікування людським інсуліном, що передбачають трансплантацію підшлункової залози або її фрагментів, поки що не отримали широкого застосування через серйозні перешкоди, спричинені проявами тканинної несумісності. Спроби знайти методи перорального введення інсуліну (на полімерах, ліпосомах, бактеріях) також не увінчалися успіхом.
Трансплантація культури клітин острівців підшлункової залози
Ало- та ксенотрансплантація використовуються як допоміжний метод лікування цукрового діабету 1 типу. При алотрансплантації використовуються мікрофрагменти тканини підшлункової залози плода людини (абортний матеріал), тоді як при ксенотрансплантації використовуються острівці або ізольовані бета-клітини новонароджених поросят або кроликів. Свинячий та кролячий інсуліни відрізняються за структурою від людських інсулінів на одну амінокислоту. Донорський матеріал зазвичай культивують in vitro перед трансплантацією. Культивування знижує імуногенність острівцевих клітин. Ало- або ксеногенні острівці та бета-клітини імплантують у селезінку, печінку або м'яз. Більшість пацієнтів відчувають зниження потреби в інсуліні. Тривалість цього ефекту коливається від 8 до 14 місяців. Основним результатом трансплантації є пригнічення хронічних ускладнень цукрового діабету 1 типу. У деяких пацієнтів спостерігається зворотне вираження ретинопатії та нейропатії. Здається, що трансплантацію острівців слід розпочинати на стадії доклінічних порушень, характерних для хронічних ускладнень діабету.
Основний терапевтичний ефект може бути зумовлений не лише інсуліном, а й С-пептидом. Оскільки є повідомлення, які вказують на те, що тривале внутрішньом'язове введення С-пептиду пацієнтам з діабетом I типу протягом 3-4 місяців стабілізує перебіг діабету, покращує функцію нирок та викликає зворотний розвиток діабетичної нейропатії. Механізми цієї дії С-пептиду ще не з'ясовані, але виявлено стимуляцію Na + -K + -АТФази в ниркових канальцях. Висловлюється припущення, що лікування інсуліном у поєднанні з С-пептидом є можливим.
Тривають дослідження нетрадиційних шляхів введення інсуліну: інтраректально, інгаляційно, інтраназально, у вигляді підшкірних полімерних гранул, що підлягають біодеградації, а також створення пристроїв персонального використання із системою зворотного зв'язку.
Є надія, що існуючі серйозні дослідження в цій галузі призведуть у найближчому майбутньому до позитивного вирішення найважливішого завдання – радикально покращити інсулінотерапію пацієнтів з діабетом.
Фізична активність
Під час фізичних вправ у працюючих м'язах посилюються метаболічні процеси, спрямовані на поповнення витраченої енергії. Спостерігається збільшення використання енергетичних субстратів у вигляді м'язового глікогену, глюкози та жирних кислот залежно від інтенсивності та тривалості фізичного навантаження. Витрати енергії під час інтенсивної, але короткочасної фізичної активності тривалістю кілька хвилин поповнюються за рахунок м'язового глікогену. Більш тривала (40-60 хв) та інтенсивна фізична активність супроводжується збільшенням використання глюкози приблизно в 30-40 разів. При ще триваліших м'язових навантаженнях основним енергетичним субстратом стають жирні кислоти, оскільки після 4 годин роботи запаси глікогену в печінці зменшуються на 75%.
Рівень глікемії під час інтенсивної м'язової роботи залежить від двох протилежних процесів: швидкості утилізації глюкози м'язами та факторів, що забезпечують надходження глюкози в кров. Основну роль у підтримці нормального рівня глюкози в крові здорових людей відіграє посилення глюконеогенезу, глюкогенолізу, активація симпатично-адреналової системи та контрінсулярних гормонів. При цьому секреція інсуліну дещо знижена. У пацієнтів з діабетом реакція організму на фізичне навантаження може змінюватися залежно від початкового рівня глікемії, що відображає ступінь компенсації діабету. Якщо рівень цукру в крові не перевищував 16,7 ммоль/л (300 мг%), то фізичні вправи викликають зниження глікемії, особливо у тих, хто регулярно займається спортом, та зменшення потреби в інсуліні на 30-40%. В одного з фрістайлерів щоденний біг на 25 км сприяв зменшенню виснаження раніше отриманого інсуліну (30 ОД), а пізніше - повній його відміні. Однак слід враховувати, що неповне поповнення енергетичних витрат, тобто недостатнє та несвоєчасне надходження вуглеводів з їжею перед фізичним навантаженням при незмінній дозі інсуліну може спричинити гіпоглікемічний стан з подальшою гіперглікемією та кетоацидозом.
У пацієнтів з декомпенсованим цукровим діабетом, якщо початковий рівень глікемії перевищує 19,4 ммоль/л (350 мг%), фізична активність викликає активацію контринсулярних гормонів та посилення ліполізу, оскільки вільні жирні кислоти стають основним енергетичним субстратом для працюючих м'язів (за умов інсулінової недостатності). Посилений ліполіз також сприяє кетогенезу, тому кетоацидоз часто виникає під час фізичної активності у недостатньо компенсованих пацієнтів з діабетом 1 типу. Наявні літературні дані про роль тривалості та інтенсивності фізичної активності в перебігу цукрового діабету свідчать про підвищення толерантності до глюкози внаслідок підвищення чутливості інсулінозалежних тканин до дії екзогенного або ендогенного інсуліну, що може бути пов'язано зі збільшенням або активацією інсулінових рецепторів. Однак взаємозалежність між цукрознижувальним ефектом фізичної активності, викликаним збільшенням енергетичних витрат організму, необхідною дозою інсуліну та ступенем адекватного поповнення енергії за рахунок вуглеводів їжі не отримала чіткого кількісного виразу. Ця обставина вимагає обережного підходу до використання фізичної активності в лікуванні цукрового діабету, особливо 1 типу.
Витрати енергії під час різних видів фізичної активності
Тип навантаження |
Витрати енергії, ккал/год |
Тип навантаження |
Витрати енергії, ккал/год |
Стан спокою: Під час їжі Йти зі швидкістю 4 км/год Спуск вниз Керування автомобілем Грати у волейбол Боулінг Їзда на велосипеді зі швидкістю 9 км/год |
60 84 216 312 169 210 264 270 |
Плавання зі швидкістю 18 м/хв Танці Садівничі роботи Гра в теніс Катання на лижах Теслярські роботи Копання землі Двоетапний майстер-тест Біг підтюпцем |
300 330 336 426 594 438 480 492 300 |
Важливо пам'ятати, що показання до підвищення фізичної активності залежать не лише від ступеня компенсації діабету, а й від супутніх захворювань та ускладнень. Таким чином, діабетична ретинопатія, особливо проліферативна, є протипоказанням, оскільки фізичні вправи, викликаючи підвищення артеріального тиску, можуть сприяти її прогресуванню (крововиливи, відшарування сітківки). У пацієнтів з діабетичною нефропатією посилюється протеїнурія, що також може негативно впливати на її перебіг. У пацієнтів з цукровим діабетом II типу наявність показань та протипоказань до фізичної активності залежить від супутніх захворювань серцево-судинної системи. За відсутності протипоказань до застосування фізичних вправ як додаткового терапевтичного заходу необхідно збільшити споживання вуглеводів або зменшити дозу інсуліну перед фізичною активністю. Слід пам'ятати, що підшкірне введення препарату на ділянку працюючих м'язів супроводжується значним прискоренням його всмоктування.
Фітотерапія при діабеті
При лікуванні діабету також використовуються рослинні препарати, що представляють собою відвари, наприклад, з листя чорниці, та настоянки різних трав: заманіхи, женьшеню, елеутерококу. Гарний ефект дають і офіційні трав'яні набори - арфазетин і мірфазин, що виробляються в нашій країні та використовуються у вигляді відвару.
Арфазетин містить: чорницю (пагони) - 0,2 г, квасолю (стручки) - 0,2 г, заманіху високу (коріння) - 0,15 г, хвощ польовий (трава) - 0,1 г, ромашку аптечну (квіти) - 0,1 г.
Фітотерапію можна використовувати лише як додатковий метод на додаток до основного виду лікування діабету.
Лікування пацієнтів з цукровим діабетом під час хірургічного втручання
Наразі це захворювання не є протипоказанням для будь-яких операцій. Кількість пацієнтів з діабетом у хірургічних клініках становить 1,5-6,4% від загальної кількості тих, хто потребує хірургічного втручання. Перед плановими операціями необхідна компенсація діабету, критеріями якої є усунення кетоацидозу, гіпоглікемічних станів, підвищення глікемії протягом доби не більше 180-200 мг% (10-11,1 ммоль/л), відсутність глюкозурії або її зниження до 1%. Крім того, регулюються порушення водно-електролітного обміну (зневоднення або затримка рідини та зміни вмісту калію в сироватці крові), кислотно-лужний баланс (наявність метаболічного ацидозу). Особливу увагу при підготовці до операції слід приділяти усуненню серцевої, легеневої та ниркової недостатності. Серцева недостатність та інфаркт міокарда є найпоширенішими ускладненнями під час операції та в післяопераційному періоді, складаючи 9% та 0,7% відповідно. Передопераційна підготовка включає застосування серцевих глікозидів, діуретиків, гіпотензивних та вазодилататорів. Корекція ниркової недостатності включає антибактеріальну терапію за наявності інфекції сечовивідних шляхів, застосування гіпотензивних препаратів та дієтотерапію. Стан згортальної та антикоагулянтної систем крові також відіграє значну роль у підготовці до операції. Синдром гіперкоагуляції часто спостерігається у пацієнтів з інфарктом міокарда, холециститом та діабетичною гангреною, що призводить до необхідності застосування прямих та непрямих антикоагулянтів. Компенсація цукрового діабету в передопераційному періоді може бути досягнута дієтою, сульфаніламідами або інсуліном короткої чи тривалої дії. Показання до хірургічного втручання, вибір анестезії та тактики лікування пацієнтів визначаються консиліумом спеціалістів, до складу якого входять хірург, анестезіологи, терапевт та ендокринолог.
Якщо хірургічне втручання не перешкоджає прийому їжі та ліків у післяопераційному періоді або обмеження є короткочасними, то планове хірургічне втручання може бути проведене на тлі дієти (якщо глікемія протягом доби не перевищує 11,1 ммоль/л - 200 мг% - і немає кетоацидозу) або гіпоглікемічних препаратів, коли компенсація діабету досягається середніми дозами сульфаніламідних препаратів. Якщо для компенсації необхідні найвищі допустимі дози, а рівень цукру в крові натще перевищує 150 мг% (8,3 ммоль/л), то пацієнта слід перевести на інсулін або додати його до пероральної терапії.
Малотравматичні операції проводяться на фоні дієтотерапії або лікування сульфаніламідними препаратами (СП). Пацієнтів оперують вранці натщесерце. Пацієнти приймають сульфаніламідні препарати після операції у звичайних дозах під час їжі. Бігуаніди виключаються при підготовці до операції та в післяопераційному періоді. Не було виявлено суттєвих відмінностей у перебігу післяопераційного періоду та глікемічного профілю у пацієнтів, оперованих на фоні дієтотерапії або застосування сульфаніламідних препаратів, інсуліну.
Усіх пацієнтів з діабетом I типу, а також з діабетом II типу (у разі проведення абдомінальних операцій та протипоказань до прийому їжі в післяопераційному періоді) необхідно перевести на інсулін короткої дії перед операцією. При планових операціях рівень базальної глікемії повинен становити 6,5-8,4 ммоль/л, а найвищий рівень глюкози в капілярній крові не повинен перевищувати 11,1 ммоль/л. Компенсація вуглеводного обміну під час та після операції досягається внутрішньовенним крапельним введенням інсуліну з глюкозою та хлоридом калію.
Загальна кількість глюкози на добу повинна становити 120-150 г. Концентрація глюкози у введеному розчині визначається об'ємом рідини, рекомендованим у кожному конкретному випадку.
Приклад розрахунку: кількість глюкози, яку передбачається ввести протягом дня (наприклад, 120 г), та добову дозу інсуліну (48 ОД) ділять на 24 години, щоб отримати кількість глюкози та інсуліну, яку необхідно вводити внутрішньовенно щогодини, тобто для обраного прикладу – 5 г/год глюкози та 2 ОД/год інсуліну.
Оскільки операція викликає стресову реакцію пацієнта, в якій задіяні адреналін, кортизол, СТГ, глюкагон, що сприяють підвищенню глікемії внаслідок пригнічення утилізації глюкози інсулінозалежними тканинами, збільшення глюконеогенезу та глікогенолізу в печінці, введена кількість глюкози (120-150 г) є достатньою для запобігання надмірному гіпоглікемічному ефекту звичайної добової дози інсуліну. Глікемічний рівень контролюють кожні 3 години та за необхідності змінюють кількість інсуліну або глюкози, що вводиться внутрішньовенно крапельно. Внутрішньовенне введення інсуліну та глюкози під час операції не супроводжується великими коливаннями глікемії протягом доби та не викликає інсулінорезистентності, що є перевагою цього методу. Описаний метод лікування також використовується в післяопераційному періоді, поки пацієнту не буде дозволено приймати їжу перорально. Після цього його переводять на режим підшкірного введення простих або пролонгованої інсулінів.
За наявності гнійних процесів не завжди вдається досягти повної компенсації цукрового діабету через виражену інсулінорезистентність та інтоксикацію. У цьому випадку хірургічне втручання може бути проведене при рівні глікемії, що перевищує 13,9 ммоль/л (250 мг%), і навіть за наявності кетоацидозу. Спосіб введення інсуліну має бути внутрішньовенним. Як правило, після операції, що сприяє видаленню з організму джерела гнійної інфекції, та застосування антибіотиків, добова потреба в інсуліні значно знижується, а кетоацидоз зникає. Враховуючи ризик гіпоглікемії, необхідно продовжувати вимірювання рівня цукру в крові кожні 2-3 години протягом 3-5 післяопераційних днів.
В останні роки в зарубіжній хірургічній практиці для внутрішньовенного крапельного введення інсуліну використовується стандартна глюкозо-калій-інсулінова (ГКІ) суміш, запропонована Альбертом і Томасом для пацієнтів з цукровим діабетом I та II типів. Вона складається з 500 мл 10% розчину глюкози, 15 ОД інсуліну короткої дії та 10 мл/моль (7,5 мл 10% розчину) хлориду калію. Співвідношення інсулін/глюкоза становить 0,3 ОД/г.
Інфузію цього розчину розпочинають безпосередньо перед операцією та продовжують протягом 5 годин. Швидкість введення ГКІ становить 100 мл/год. Базальний рівень глюкози має становити 6,5-11,1 ммоль/л. При введенні цього варіанту суміші пацієнт отримує 3 ОД інсуліну та 10 г глюкози на годину. Якщо базальний рівень глюкози перевищує 11,1 ммоль/л, кількість інсуліну, що додається до суміші, збільшують до 20 ОД, а якщо базальна глікемія знижується до <6,5 ммоль/л, її зменшують до 10 ОД. При цих варіантах кількість інсуліну, що вводиться внутрішньовенно, становить 4 та 2 ОД на 10 г глюкози відповідно. Якщо потрібне тривале введення ГКІ, дозу доданого інсуліну або концентрацію глюкози можна змінити.
Окрім початкового рівня глікемії, інсулінорезистентність, що спостерігається при деяких станах і захворюваннях, може впливати на потребу в інсуліні під час операції. Якщо при неускладненому цукровому діабеті потреба в інсуліні, виражена у співвідношенні інсулін/глюкоза, становить 0,3 Од/г, то при супутніх захворюваннях печінки та значному ожирінні вона зростає до 0,4 Од/г. Найбільше збільшення потреби в інсуліні спостерігається при тяжкій інфекції, септичних станах та на тлі стероїдної терапії та становить 0,5-0,8 Од/г. Тому дозу інсуліну, що додається до ГКІ від 15 Од, можна, за наявності різних інсулінорезистентних станів, збільшити до 1 40 Од.
Термінові хірургічні втручання, пов'язані зі суворим обмеженням часу на передопераційну підготовку, завжди викликають великі труднощі в компенсації цукрового діабету. Перед операцією необхідно перевірити рівень цукру в крові, вміст ацетону в сечі та, якщо пацієнт притомний, визначити дозу інсуліну, що вводиться. За наявності кетоацидозу важливо встановити ступінь зневоднення (гематокритне число), визначити рівень калію та натрію в крові (можливість гіперосмолярності), а також дослідити показники гемостазу. Тактика лікувальних заходів у цьому стані під час підготовки до термінової операції та самої операції така ж, як і під час ацидозу та діабетичної коми. За відсутності кетоацидозу та нормального артеріального тиску інсулін можна вводити внутрішньом'язово (20 ОД одночасно), а потім внутрішньовенно щогодини по 6-8 ОД протягом 4-5 годин під контролем рівня глікемії. Глюкозу вводять внутрішньовенно в дозах 5-7,5 г/год у вигляді 5-10-20% розчинів залежно від добового об'єму рідини, необхідного для введення. Контроль рівня глікемії проводиться кожні 2-3 години. Дозу інсуліну зменшують до 1,5-3 Од/год, коли рівень цукру в крові падає до 11,1 ммоль/л (200 мг%) або менше. Оскільки інсулін частково адсорбується на полівінілхлоридній та скляній поверхнях системи, що використовується для його внутрішньовенного введення (25-50%), для запобігання адсорбції на кожні 500 мл розчину додають 7 мл 10% розчину альбуміну або збільшують дозу введеного інсуліну на 50%. Для запобігання гіпокаліємії внутрішньовенно вводять хлорид калію зі швидкістю 0,5 г/год протягом 3-4 годин. У післяопераційному періоді (за показаннями) пацієнта переводять на пероральне харчування та підшкірне введення інсуліну короткої та тривалої дії.
Ускладнення, спричинені введенням інсуліну
До ускладнень, спричинених введенням інсуліну, належать: гіпоглікемія, алергічні реакції, інсулінорезистентність, постін'єкційна інсулінорезистентність.
Гіпоглікемія – це стан, що розвивається у пацієнтів з цукровим діабетом, коли рівень глікемії падає нижче 50 мг% (2,78 ммоль/л) або коли він дуже швидко падає при нормальних або навіть підвищених значеннях. Клінічні спостереження свідчать про те, що така відносна гіпоглікемія можлива, коли пацієнти почуваються добре при високій глікемії. Зниження її рівня до норми призводить до погіршення стану: головного болю, запаморочення, слабкості. Відомо, що у пацієнтів з лабільним цукровим діабетом, з частими гіпоглікемічними станами, розвивається адаптація до низького рівня цукру в крові. Можливість гіпоглікемії при нормальній глікемії підтверджується швидким усуненням симптомів після введення глюкози. Гіпоглікемія може бути викликана різними факторами: порушенням дієти та режиму харчування, фізичною активністю, розвитком жирової інфільтрації печінки, погіршенням функціонального стану нирок, передозуванням інсуліну. Гіпоглікемія особливо небезпечна у пацієнтів з ішемічною хворобою серця та захворюваннями головного мозку. Вона може спричинити інфаркт міокарда або порушення мозкового кровообігу. Крім того, ці стани сприяють прогресуванню мікроангіопатій, виникненню свіжих крововиливів у сітківку ока та жировій інфільтрації печінки. Часті гіпоглікемії іноді призводять до органічного ураження центральної нервової системи. Тому профілактика гіпоглікемій має велике значення для життя пацієнта з цукровим діабетом. Для їх запобігання у пацієнтів з атеросклерозом коронарних та мозкових судин критерії компенсації діабету повинні бути менш суворими: глікемія натщесерце не нижче 100 мг% (5,55 ммоль/л), коливання протягом доби - 100-200 мг% (5,55-11,1 ммоль/л). Легку гіпоглікемію усувають прийомом легкозасвоюваних вуглеводів (цукор, мед, варення). У важких випадках необхідно проводити внутрішньовенні інфузії до 50 мл 40% розчину глюкози, іноді повторювати, внутрішньом'язові ін'єкції 1 мг глюкагону або адреналіну (0,1% розчин - 1 мл).
Постгіпоглікемічна гіперглікемія (феномен Сомоджі). У пацієнтів з діабетом 1 типу, особливо при лікуванні високими дозами інсуліну, спостерігається ацетонурія та високий рівень цукру в крові натщесерце. Спроби збільшити дозу інсуліну не усувають гіперглікемію. Незважаючи на декомпенсацію цукрового діабету, пацієнти поступово набирають вагу. Дослідження добової та порційної глюкозурії вказує на відсутність цукру в сечі в одних нічних порціях та наявність ацетону та цукру в сечі в інших. Ці ознаки дозволяють діагностувати постглікемічну гіперглікемію, яка розвивається внаслідок передозування інсуліну. Гіпоглікемія, що розвивається частіше вночі, викликає компенсаторне вивільнення катехоламінів, глюкагону та кортизолу, які різко посилюють ліполіз та сприяють кетогенезу та підвищенню рівня цукру в крові. При підозрі на феномен Сомоджі необхідно зменшити дозу інсуліну, що вводиться (зазвичай ввечері), на 10-20%, а за необхідності й більше.
Ефект Шомоджі диференціюється від феномену «світанку», який спостерігається не лише у пацієнтів з цукровим діабетом, а й у здорових людей і виражається в ранковій гіперглікемії. Його генез зумовлений гіперсекрецією гормону росту вночі та перед світанком (з 2 до 8 години ранку). На відміну від феномену Шомоджі, ранковій гіперглікемії не передує гіпоглікемія. Феномен «світанку» може спостерігатися у пацієнтів як з діабетом I, так і з II типу (на тлі дієтотерапії або лікування гіпоглікемічними препаратами).
Алергічні реакції на введення інсуліну можуть бути місцевими та загальними. Перші полягають у появі гіперемії та ущільнення в місці введення інсуліну, які можуть зберігатися від кількох годин до кількох місяців. Загальна реакція проявляється у вигляді уртикарного генералізованого висипу, слабкості, свербіння, набряку, шлунково-кишкових розладів та підвищення температури тіла. За наявності алергії слід призначити антигістамінну терапію, змінити тип інсуліну та призначити монопік, монокомпонентні препарати свинячого або людського інсуліну. Преднізолон може бути призначений по 30-60 мг через день (у важких випадках) протягом 2-3 тижнів з його поступовою відміною.
Постін'єкційні інсулінові ліподистрофії виникають у 10-60% пацієнтів, які отримують препарат, і розвиваються переважно у жінок. Вони виникають під час лікування всіма видами інсуліну, незалежно від дозування препарату, компенсації або декомпенсації цукрового діабету, частіше після кількох місяців або років інсулінотерапії. Водночас описані випадки, що виникли після кількох тижнів інсулінотерапії. Ліподистрофії протікають у вигляді гіпертрофічної форми (підвищене утворення жиру в підшкірній жировій тканині в місці ін'єкції), але частіше - у вигляді жирової атрофії (атрофічна форма).
Ліпоатрофія – це не лише косметичний дефект. Вона призводить до порушення всмоктування інсуліну, болю, що посилюється зі зміною барометричного тиску. Існує кілька теорій ліподистрофії, що розглядають їх як наслідок одного або кількох факторів: запальної реакції, відповіді на механічне руйнування клітин, низької якості препаратів інсуліну (доміш панкреатичної ліпази, фенолу, антигенних властивостей, низького pH), низької температури введеного препарату, проникнення спирту в підшкірну клітковину. Деякі дослідники дотримуються нейрогенно-дистрофічної концепції порушення локальної регуляції ліпогенезу та ліполізу, інші ж головну роль відводять імунним механізмам. Високоочищений (монокомпонентний) свинячий інсулін і, особливо, людський інсулін дають хороший ефект. Тривалість терапії залежить від розміру, поширеності ліподистрофії та ефекту лікування. У профілактиці ліподистрофії велике значення має зміна місць ін'єкцій інсуліну (деякі автори пропонують використовувати спеціальні плівки з перфорованими отворами), зменшення механічних, термічних та хімічних подразників під час його введення (введення інсуліну, підігрітого до температури тіла, запобігання потраплянню спирту, глибина та швидкість введення препарату).
Інсулінорезистентність, як ускладнення інсулінотерапії, була спричинена використанням погано очищених препаратів яловичого інсуліну, коли добова потреба іноді сягала кількох тисяч одиниць на день. Це змусило створити промислові препарати інсуліну, що містять 500 Од/мл. Висока потреба в інсуліні була зумовлена високим титром антитіл до яловичого інсуліну та інших компонентів підшлункової залози. Наразі при використанні монокомпонентного людського та свинячого інсуліну інсулінорезистентність частіше викликається дією контрінсулярних гормонів і має тимчасовий характер у пацієнтів з діабетом I типу. Цей тип інсулінорезистентності спостерігається у стресових ситуаціях (операції, травми, гострі інфекційні захворювання, інфаркт міокарда, кетоацидоз, діабетична кома), а також під час вагітності.
Імунологічна резистентність до інсуліну може виникати за рідкісних станів та захворювань навіть на тлі введення людського інсуліну. Вона може бути спричинена дефектами на пререцепторному (антитіла до молекули інсуліну) та рецепторному (антитіла до рецепторів інсуліну) рівнях. Інсулінорезистентність, спричинена утворенням антитіл до інсуліну, зустрічається у 0,01% пацієнтів з цукровим діабетом I типу, які тривало лікуються інсуліном, але може також розвинутися через кілька місяців після початку інсулінотерапії.
У деяких випадках, при високих титрах антитіл до інсуліну, усунути наростаючу гіперглікемію можливо лише шляхом введення 200–500 одиниць інсуліну на добу. У цій ситуації рекомендується використовувати інсулінсульфат, до якого рецептори інсуліну мають вищу спорідненість порівняно з антитілами до інсуліну. Іноді інсулінорезистентність набуває хвилеподібного характеру, тобто гіперглікемія змінюється важкими гіпоглікемічними реакціями протягом кількох днів (в результаті розриву зв’язку між інсуліном та антитілами).
Справжня інсулінорезистентність може спостерігатися при acanthosis nigricans, генералізованій та парціальній ліподистрофії, коли причиною є утворення антитіл до рецепторів інсуліну. Глюкокортикоїди застосовуються при лікуванні імунологічної інсулінорезистентності в дозах 60-100 мг преднізолону на добу. Ефект від лікування проявляється не раніше ніж через 48 годин після початку терапії.
Ще однією причиною інсулінорезистентності є деградація або порушення всмоктування інсуліну. У цьому випадку, при підвищеній активності протеаз, підшкірне введення великих доз інсуліну не має цукрознижувального ефекту через деградацію інсуліну. Водночас внутрішньовенне введення інсуліну має ефект у звичайних дозах. Порушення всмоктування інсуліну може бути спричинене інфільтратами, порушенням кровопостачання в зонах ін'єкцій інсуліну та наявністю ліподистрофії. Як профілактичний засіб проти порушення всмоктування інсуліну рекомендується часта зміна місць підшкірного введення.
У разі інсулінорезистентності, пов'язаної з надмірним виробленням соматотропного гормону, глюкокортикоїдів та інших контрінсулярних гормонів, необхідно лікувати основне захворювання.
Інсулінові набряки. У пацієнтів з цукровим діабетом I типу на початку інсулінотерапії або під час введення великих доз препарату спостерігається затримка рідини, що зумовлено значним зменшенням глюкозурії та, як наслідок, втрати рідини, а також прямим впливом інсуліну на реабсорбцію натрію в ниркових канальцях. Зі зменшенням дози набряки зазвичай зникають.
Порушення зору. Інсулінотерапія іноді викликає зміну рефракції через деформацію кривизни кришталика. При декомпенсованому діабеті та високій гіперглікемії накопичення сорбітолу в кришталику з подальшою затримкою рідини сприяє розвитку міопії або послаблює гіперметропію. Після зниження глікемії під впливом інсуліну набряк кришталика зменшується, а через деякий час рефракція відновлюється до попередніх значень.
Лікування ускладнень цукрового діабету
Профілактика та лікування ускладнень цукрового діабету насамперед полягають у максимальній компенсації діабету зі зниженням рівня глікемії протягом доби до 10-11,1 ммоль/л (180-200 мг%) шляхом багаторазових ін'єкцій короткодіючого інсуліну або 2-3-разового введення пролонгованого інсуліну в поєднанні з короткодіючим інсуліном при діабеті I типу, або шляхом дієтотерапії, метою якої є нормалізація маси тіла, або поєднання дієтотерапії, якщо вона неефективна, з пероральними гіпоглікемічними препаратами. Тенденція призначати інсулін пацієнтам з діабетом II типу з метою лікування діабетичної ретинопатії та нейропатії є безпідставною, оскільки зазначені клінічні синдроми розвиваються в інсулінонезалежних тканинах, а введення інсуліну сприяє ожирінню, гіпоглікемічним станам (провокуючи появу крововиливів при ретинопатії) та інсулінорезистентності.
Лікування діабетичної нейропатії
При сильному больовому синдромі призначають знеболювальні та седативні засоби. У деяких випадках доводиться вдаватися до промедолу та пантопону. Гарний ефект досягається при застосуванні вітаміну В12, аскорбінової кислоти, дифеніну, метаболічного препарату дипромоніуму в ін'єкціях або таблетках. Клінічні випробування сорбінілу та його вітчизняного аналога – ізодибуту, що застосовується в таблетках по 0,5 г до 3 разів на день, дозволяють сподіватися на успішну дію патогенетичної терапії. Одночасно рекомендуються фізіотерапевтичні процедури.
За наявності клінічних синдромів, характерних для вегетативної (автономної) нейропатії, застосовуються додаткові терапевтичні заходи. При лікуванні ортостатичної гіпотензії застосовують мінералокортикоїдні препарати: ДОКС в ін'єкціях, фторгідрокортизон у дозах 0,0001-0,0004 г на добу. Хороший ефект дає бинтування ніг еластичним бинтом для зменшення об'єму венозної крові.
При гастропатії застосовують холіноміметики, інгібітори холінестерази, метоклопрамід, які підвищують тонус і рухову активність гладкої мускулатури шлунка та мають протиблювотну дію. У важких випадках проводиться резекція шлунка.
Атонія сечового міхура часто поєднується з висхідною інфекцією сечовивідних шляхів, тому лікування повинно включати антибіотики відповідно до чутливості бактеріальної флори. Слід уникати катетеризації сечового міхура. У терапії використовуються антихолінестеразні препарати, а за необхідності застосовується часткова резекція сечового міхура.
При нейроартропатії основними методами лікування є профілактика та видалення мозолів, лікування нейротрофічних виразок та використання ортопедичного взуття.
Новим методом у лікуванні пацієнтів з діабетом II типу є використання інтервального гіпоксичного тренування. Лікування проводиться за допомогою гіпоксикатора (пристрою, що подає повітря зі зниженим вмістом кисню через певні проміжки часу для інгаляції). Поступово кількість циклів за сеанс збільшується від 3 до 10. Процедура проводиться щодня, на курс лікування рекомендується 15-20 сеансів.
Проведені дослідження показали, що використання інтервального гіпоксичного тренування значно покращує клінічний перебіг цукрового діабету, зменшує прояви діабетичної нейропатії, позитивно впливає на метаболічні показники, тканинну дифузію, параметри центральної, внутрішньосерцевої гемодинаміки, киснево-транспортну функцію крові та підвищує стійкість до гіпоксії.
Лікування ретинопатії
Лікування ретинопатії, крім компенсації цукрового діабету, включає усунення гемореологічних порушень, застосування антигіпертензивних, ліпідознижувальних препаратів та вітамінотерапію.
Лазерна терапія застосовується для усунення гемореологічних порушень.
На непроліферативній стадії для усунення макулярного набряку рекомендується фокальна лазерна терапія. На препроліферативній стадії проводиться панретинальна фотокоагуляція, а під час проліферативної стадії – панретинальна фотокоагуляція та, за необхідності, вітректомія. На останній стадії необхідне переривання вагітності.
Для запобігання прогресуванню процесу використовується антигіпертензивна терапія (блокатори АПФ, препарати кальцію, селективні бета-блокатори в поєднанні з діуретиками), ліпідознижувальні препарати залежно від характеру гіперліпідемії, а також вітаміни групи В, аскорбінова кислота, аскорутин.
При проліферуючій ретинопатії основним методом лікування є лазерна фотокоагуляція, яка допомагає усунути неоваскуляризацію, крововиливи в сітківці та запобігти відшаруванню сітківки. Якщо крововилив відбувається у склоподібне тіло, застосовується операція вітректомії, тобто його видалення та заміна фізіологічним розчином. Операція гіпофізектомії або введення радіоактивного ітрію в турецьке сідло практично не використовується для лікування ретинопатії. Лікування захворювання проводиться спільно з офтальмологом, який спостерігає за пацієнтом кожні півроку.
Лікування та профілактика діабетичної нефропатії
Лікування клінічної форми діабетичної нефропатії (ДН) на стадіях тяжкої діабетичної нефропатії (протеїнурії) та хронічної ниркової недостатності (уремії) спрямоване на усунення артеріальної гіпертензії, електролітних порушень, гіперліпідемії, інфекції сечовивідних шляхів та покращення азотовидільної функції нирок.
Стадія тяжкої діабетичної нефропатії характеризується появою протеїнурії понад 0,5 г/добу, мікроальбумінурії понад 300 мг/добу, артеріальної гіпертензії, гіперліпідемії та поєднанням з діабетичною ретинопатією, нейропатією та ішемічною хворобою серця. Лікування на цій стадії діабетичної нефропатії спрямоване на профілактику хронічної ниркової недостатності.
Компенсація вуглеводного обміну
Максимальна компенсація вуглеводного обміну у пацієнтів з цукровим діабетом I типу досягається за допомогою інтенсивної інсулінотерапії (багаторазові ін'єкції інсуліну короткої дії) або комбінації інсулінів пролонгованої та короткої дії. Хворих на цукровий діабет II типу переводять на глюфенорм або диботин, а за відсутності достатнього ефекту — на інсулін або комбінацію з вищезазначеними препаратами для усунення нефротоксичної дії інших сульфаніламідних препаратів та їх метаболітів.
Антигіпертензивна терапія уповільнює зниження СКФ та зменшує протеїнурію. Намагаються підтримувати артеріальний тиск на рівні, що не перевищує 120/80 мм рт. ст. Для цього використовують інгібітори АПФ (каптоприл, еналаприл, раміприл тощо), кардіоселективні бета-адреноблокатори, антагоністи кальцію (ніфедитин, веропаміл, ріодипін тощо), альфа-адреноблокатори (празозин, доксазозин). Найбільш ефективним вважається поєднання каптоприлу або еналаприлу з гіпотіазидом.
Артеріальна гіпертензія у пацієнтів значною мірою зумовлена гіперволемією, що виникає внаслідок затримки натрію, у зв'язку з чим комплексна терапія передбачає обмеження кухонної солі до 3-5 г на добу, прийом діуретиків, переважно калійзберігаючих, оскільки у пацієнтів часто спостерігається гіперкаліємія.
Гіполіпідемічна терапія сприяє зменшенню протеїнурії та прогресування патологічного процесу в нирках.
Оскільки у 70-80% пацієнтів спостерігаються різні види гіперліпідемії (гіперхолестеринемія, гіпертригліцеридемія та змішана форма), у лікуванні використовується гіпохолестеринова дієта, а також смоли, нікотинова кислота, статини, фібрати або їх комбінація.
Низькобілкова дієта передбачає обмеження білка до 0,8 г/кг маси тіла. За наявності ожиріння – гіпокалорична та помірна фізична активність (якщо виключена ішемічна хвороба серця).
Усунення інфекції сечовивідних шляхів. Враховуючи високу частоту циститу, атипового пієлонефриту, безсимптомної бактеріурії, доцільно періодично проводити загальний аналіз сечі, а за необхідності – за Нечипоренком. Відповідно до даних посіву сечі регулярно проводити антибактеріальну терапію. Супутній пієлонефрит погіршує функціональний стан нирок і може спричинити інтерстиціальний нефрит.
 [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ]
[ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ]
Лікування на стадії хронічної ниркової недостатності (уремії)
Прогресування стадії протеїнурії (важкої діабетичної нефропатії) призводить до хронічної ниркової недостатності. Підвищення рівня креатиніну в крові від 120 до 500 мкмоль/л відповідає стадії процесу, на якій можлива консервативна терапія.
Компенсація вуглеводного обміну ускладнюється тим, що у пацієнтів може виникнути гіпоглікемія через зниження потреби в інсуліні, зменшення деградації інсуліну нирковим ферментом інсуліназою та збільшення тривалості та циркуляції введеного інсуліну. Пацієнтам на цукровий діабет I типу показана інтенсивна інсулінотерапія з частим контролем глікемії для своєчасного зниження необхідної дози інсуліну.
- Низькобілкова дієта. Пацієнтам рекомендується зменшити споживання білка до 0,6-0,8 г/кг маси тіла та збільшити вміст вуглеводів у раціоні.
- Антигіпертензивна терапія. Всі препарати використовуються для лікування стадії тяжкої діабетичної нефропатії. Інгібітори АПФ застосовуються, коли рівень креатиніну не перевищує 300 мкмоль/л.
- Корекція гіперкаліємії. Виключити з раціону продукти, багаті калієм. При високій гіперкаліємії вводять антагоніст – 10% розчин глюконату кальцію, а також використовують іонообмінні смоли. Якщо причиною гіперкаліємії є гіпоренінемічний гіпоальдостеронізм (при низькому артеріальному тиску), то застосовують фторгідрокортизон (кортинеф, флоринеф) у малих дозах.
- Лікування нефротичного синдрому. Цей стан характеризується протеїнурією >3,5 г/добу, гіпоальбумінемією, набряками та гіперліпідемією. Лікування включає: інфузію розчинів альбуміну, фуросемід 0,6-1 г/добу, гіполіпідемічні препарати.
- Корекція фосфорно-кальцієвого обміну. Гіпокальціємія (результат зниження синтезу вітаміну D3 у нирках) є причиною вторинного гіперпаратиреозу та ниркової остеодистрофії. Лікування включає дієту з обмеженим вмістом фосфору, додавання препаратів кальцію та вітаміну D3.
- Для виведення токсичних продуктів з кишечника використовується ентеросорбція у вигляді активованого вугілля, іонообмінних смол, мінісорбу та інших.
- Лікування хронічної ниркової недостатності на термінальній стадії. Гемодіаліз або перитонеальний діаліз призначають при зниженні ШКК до 15 мл/хв та підвищенні рівня креатиніну до >600 мкмоль/л.
- Трансплантація нирки показана, коли SCF <10 мл/хв, а рівень креатиніну крові >500 мкмоль/л.
Профілактика діабетичної нефропатії
Оскільки традиційні методи лікування цукрового діабету не запобігають прогресуванню діабетичної нефропатії на її клінічних стадіях, існує потреба запобігати діабетичній нефропатії на її доклінічних стадіях.
Згідно з класифікацією, перші 3 стадії діабетичної нефропатії є доклінічними. Профілактичні заходи, крім ідеальної компенсації вуглеводного обміну, включають нормалізацію внутрішньониркової гемодинаміки (усунення внутрішньоклубочкової гіпертензії) шляхом призначення інгібіторів АПФ у малих дозах, а на III стадії – усунення гіперліпідемії та призначення дієти з вмістом білка не більше 1 г/кг маси тіла.
Останнім часом триває пошук факторів, що запобігають розвитку діабетичної нефропатії у пацієнтів з цукровим діабетом II типу. Відомо, що смертність від уремії серед пацієнтів з цукровим діабетом II типу на порядок нижча, ніж при цукровому діабеті I типу. Особливої уваги заслуговує повідомлення Л. Варе та ін. (1996) про те, що внутрішньовенне введення С-пептиду у фізіологічних дозах протягом 1-3 годин нормалізує швидкість клубочкової фільтрації у пацієнтів з цукровим діабетом I типу, а щоденні внутрішньом'язові ін'єкції L-пептиду протягом 3-4 місяців стабілізують перебіг цукрового діабету I типу та покращують функцію нирок. Встановлено, що С-пептид стимулює Na + -K + -АТФазу в ниркових канальцях. Можливо, що С-пептид має захисну властивість щодо діабетичної нефропатії, враховуючи, що основною патофізіологічною відмінністю між цукровим діабетом I типу та цукровим діабетом II типу є практична відсутність С-пептиду.
Лікування ліпоїдного некробіозу
Найкращі результати отримані при підшкірному введенні глюкокортикоїдних препаратів у зону, що межує з ураженою ділянкою, або за допомогою електрофорезу та фонофорезу з гідрокортизону сукцинатом. Також ефективним є поєднання дипіридамолу 0,0025 г 3-4 рази на день з аспірином, який сприяє пригніченню агрегації тромбоцитів та утворення мікротромбів. Місцево застосовують примочки з 70% розчином димексину та інсуліном. При виразковій інфекції застосовують антибіотики.
Профілактика та лікування серцевих захворювань
Перш за все, профілактика уражень серця полягає у максимальній компенсації цукрового діабету зі зниженням глікемії до рівня, що не перевищує 11,1 ммоль/л (200 мг%) протягом доби, шляхом багаторазових ін'єкцій малих доз інсуліну або 2-разового введення пролонгованої дії інсулінів при діабеті I типу.
Дані літератури свідчать про те, що хороша компенсація цукрового діабету покращує функціональну здатність міокарда шляхом нормалізації метаболічних процесів у серцевому м'язі. Водночас необхідно уникати хронічного передозування інсуліну, яке викликає гіперінсулінемію. У профілактиці та попередженні коронарного атеросклерозу також відіграє роль усунення таких факторів ризику, як гіпертензія та гіперглікемія. Обидва фактори більш виражені у пацієнтів з ожирінням, і тому обмеження добової калорійності їжі відіграє важливу роль в усуненні цих додаткових факторів ризику атеросклерозу.
Підвищення артеріального тиску у пацієнтів з цукровим діабетом спричинене поєднанням з гіпертензією або діабетичною нефропатією, тому тактика лікування має деякі особливості. У пацієнтів часто спостерігається затримка натрію в організмі та гіперволемія, спричинена активацією ренін-ангіотензинової системи, гіперосмолярністю плазми або введенням інсуліну (у пацієнтів з діабетом I типу).
Як відомо, під впливом підвищеної активності реніну плазми збільшується утворення ангіотензину I, а також ангіотензину II за участю ангіотензинперетворюючого ферменту (АПФ). Ангіотензин II має подвійну дію – як вазоконстрикторну, так і стимулюючу секрецію альдостерону. Тому при поєднанні цукрового діабету та гіпертензії широко використовуються препарати, що блокують АПФ (каптоприл, еналаприл, лізиноприл, раміприл, піриндаприл тощо). Окрім антагоністів АПФ, також застосовують блокатори рецепторів ангіотензину II (лозартан, апровель).
За наявності тахікардії або порушень серцевого ритму при гіпертонії застосовують селективні бета-адреноблокатори (атенолол, метопролол, корданум, бісопролол тощо). Не рекомендується призначати ці препарати пацієнтам з цукровим діабетом зі схильністю до гіпоглікемії, оскільки вони пригнічують симпатоадреналову відповідь на гіпоглікемію, яка є основним клінічним проявом гіпоглікемії.
Гіпотензивний ефект антагоністів кальцію зумовлений розслаблюючим впливом на міофібрили артеріол та зниженням опору периферичних судин. Крім того, ці препарати покращують коронарний кровотік, тобто мають антиангінальний ефект за наявності ішемічної хвороби серця.
У лікуванні пацієнтів використовуються селективні блокатори кальцію групи верапамілу (ізоптин), ніфедипіну (коринфар) та дилтіазему (норваск), які суттєво не впливають на вуглеводний обмін.
За відсутності достатнього гіпотензивного ефекту від блокаторів АПФ можлива комбінація з бета-адреноблокаторами або антагоністами кальцію. Слід зазначити, що АПФ та блокатори кальцію мають нефропротекторну дію та застосовуються в малих дозах на початкових стадіях артеріальної гіпертензії.
Всі антигіпертензивні препарати при лікуванні пацієнтів поєднуються з обмеженням кухонної солі в раціоні до 5,5-6 г, а також з діуретиками. Калійзберігаючі препарати не показані пацієнтам з діабетичною нефропатією, що супроводжується гіперкаліємією (гіпоренінемічний гіпоальдостеронізм).
Застосування тіазинових діуретиків часто спричиняє порушення толерантності до глюкози, пригнічуючи вивільнення інсуліну. Однак ступінь підвищення глікемії може варіюватися, що зазвичай не перешкоджає їх застосуванню.
При наявності ортостатичної гіпотензії метилдопу, празозин та резерпін слід застосовувати з обережністю, оскільки вони можуть посилити прояви ортостатичної гіпотензії.
Калійзберігаючі діуретики (альдактон, тріамптерен, верошпірон) застосовуються разом з блокаторами АПФ, що сприяє усуненню затримки натрію та схильності до гіпокаліємії в результаті блокування дії альдостерону в ниркових канальцях.
Лікування гіпертензії при цукровому діабеті слід розпочинати якомога раніше, а артеріальний тиск бажано підтримувати на рівні, що не перевищує 130/80 мм рт. ст.
Корекція гіперліпідемії, яка є однією з додаткових причин, що посилюють перебіг атеросклерозу, також відіграє важливу роль у профілактиці та попередженні його прогресування. Для цього необхідно виключити ожиріння, гіпотиреоз та захворювання нирок, а також відмовитися від алкоголю. Гіперліпідемію IV, V та зрідка I типів можна лікувати обмеженням жирів у раціоні (за наявності в хілозній сироватці крові ЛПДНЩ – ліпопротеїнів дуже низької щільності). При підвищенні рівня ЛПНЩ (ліпопротеїнів низької щільності), які на 75% складаються з холестерину, рекомендується дієта з обмеженням продуктів, що його містять (не більше 300 мг/добу), додаючи до раціону продукти з високим вмістом ненасичених жирів та соєвого білка. Холестирамін, поліспонін, трибуспонін пригнічують всмоктування холестерину в кишечнику. Місклерон та цитаміфен затримують синтез холестерину та знижують рівень тригліцеридів. До препаратів, що прискорюють обмін ліпідів та їх виведення з організму, належать жовчнокислотні смоли, лінетол, арахіден, гепариноїди, гуарем та деякі вітаміни (нікотинова кислота, піридоксин), а також ліпотропні речовини (метіоніни, холіну хлорид).
У пацієнтів з ішемічною хворобою серця рекомендується використовувати швидкодіючі (нітрогліцерин) та пролонгованої дії (нітронг, сустак, тринітролонг, ериніт, нітросорбід) нітрати, ефект яких пов'язаний з розслабленням гладкої мускулатури венозних судин, зменшенням венозного притоку до серця, розвантаженням міокарда та відновленням кровотоку в міокарді, а також зі збільшенням синтезу простациклінів у судинній стінці. Адреноблокатори (тразикор, кордарон, корданум) також використовуються в лікуванні ішемічної хвороби серця.
Лікування гострого інфаркту міокарда проводиться загальноприйнятими засобами. Внутрішньовенне введення лідокаїну рекомендується для зниження ризику фібриляції шлуночків, яка часто виникає у пацієнтів з цукровим діабетом. Оскільки гіперглікемія у більшості випадків наростає під час гострого інфаркту міокарда у пацієнтів з цукровим діабетом, доцільно (за необхідності) вводити невеликі дози звичайного інсуліну в 3-4 ін'єкції на тлі основної терапії пероральними сульфаніламідними препаратами. Немає потреби переводити пацієнтів з цукровим діабетом II типу з пероральних препаратів на інсулін, оскільки це часто супроводжується вираженою інсулінорезистентністю. Поєднання пероральних (сульфаніламідних) препаратів з інсуліном запобігає цьому ускладненню інсулінотерапії та має м'якший вплив на рівень глікемії, запобігаючи гіпоглікемічним реакціям. Добова глікемія повинна підтримуватися в межах 8,33-11,1 ммоль/л (150-200 мг%).
Найефективнішим методом лікування діабетичної кардіоміопатії та вегетативної кардіальної нейропатії є максимальна компенсація цукрового діабету, властивих йому метаболічних порушень та запобігання прогресуванню діабетичної мікроангіопатії. Для покращення мікроциркуляції періодично застосовують трентал, компламін, курантил, продектин, кармідин. У комбінованій терапії застосовують інозіє-Ф, рибоксин, кокарбоксилазу, вітаміни групи В та С. При ознаках вегетативної нейропатії рекомендується дієта, багата на міоінозитол, антихолестеразні препарати, аденіл-50, дипромон у вигляді курсу лікування протягом 2-3 місяців на рік. Оскільки накопичення сорбітолу в нервовій тканині відіграє значну роль у патогенезі діабетичної нейропатії, великі надії покладаються на використання інгібіторів альдозоредуктази (сорбініл, ізодибут), які проходять клінічні випробування.

