Паращитовидні залози
Останній перегляд: 23.04.2024

Весь контент iLive перевіряється медичними експертами, щоб забезпечити максимально можливу точність і відповідність фактам.
У нас є строгі правила щодо вибору джерел інформації та ми посилаємося тільки на авторитетні сайти, академічні дослідницькі інститути і, по можливості, доведені медичні дослідження. Зверніть увагу, що цифри в дужках ([1], [2] і т. д.) є інтерактивними посиланнями на такі дослідження.
Якщо ви вважаєте, що який-небудь з наших матеріалів є неточним, застарілим або іншим чином сумнівним, виберіть його і натисніть Ctrl + Enter.
У 1879 р шведський вчений С. Sandstrom описав околощітовідние залози у людини і дав їм назву. Околощітовідние залози є життєво важливими органами. Їх функція полягає в продукуванні і секреції паратгормону (ПТГ) - одного з основних регуляторів обміну кальцію і фосфору.
Парні верхня паращитовидної залози (glandula parathyroidea superior) і нижня паращитовидної залози (glandula parathyroidea inferior) - це округлі або овоїдні тільця, розташовані на задній поверхні кожної з часток щитовидної залози: одна заліза вгорі, інша - внизу. Довжина кожної залози становить 4-8 мм, ширина - 3-4 мм, товщина - 2-3 мм. Число цих залоз не постійно і може змінюватися від 2 до 7-8, в середньому їх чотири. Загальна маса залоз становить в середньому 1,18г.
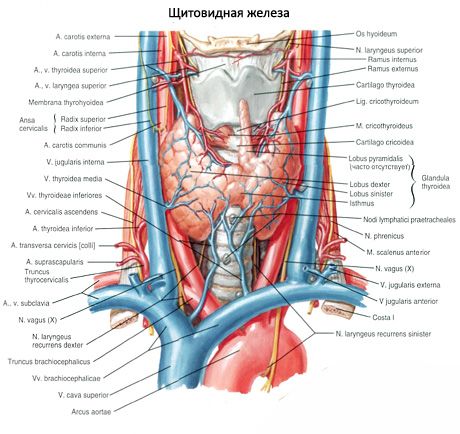
Паращитовидні (околощітовідние) залози відрізняються від щитовидної залози більш світлим забарвленням (у дітей вони блідо-рожеві, у дорослих - жовтувато-коричневі). Часто паращитовидні залози розташовуються біля місця проникнення в тканину щитовидної залози нижніх щитовидних артерій або їх гілок. Від навколишніх тканин паращитовидні залози відокремлюються власної фіброзної капсулою, від якої всередину залоз відходять сполучнотканинні прошарки. Останні містять велику кількість кровоносних судин і ділять околощітовідние залози на групи епітеліальних клітин.
Паренхіма залоз утворена головними і ацидофільними паратіроціти, що утворюють тяжі і скупчення, оточені тонкими пучками сполучнотканинних волокон. Обидва види клітин розглядаються як різні стадії розвитку паратироцитів. Головні паратіроціти мають поліедріческіх форму, базофильную цитоплазму з великим числом рибосом. Серед цих клітин виділяють темні (активно секретіруюшіе) і світлі (менш активні). Ацидофільні паратіроціти великі, з чіткими контурами, містять багато дрібних мітохондрій з частинками глікогену.
Гормон прищитоподібних залоз паратірокрін (паратгормон), білковий за складом, бере участь в регуляції фосфорно-кальцієвого обміну. Паратгормон зменшує виділення кальцію з сечею, підвищує всмоктування його в кишечнику при наявності вітаміну D. Антагоністом паратгормону є тиреокальцитонин.
Ембріогенез паращитовидних залоз
Паращитовидні залози розвиваються з епітелію парних III і IV зябрових кишень. На 7-му тижні розвитку епітеліальні зачатки тілець відокремлюються від стінок зябрових кишень і в процесі росту перемішається в каудальному напрямку. Надалі формуються паращитовидні залози займають постійне для них положення на задніх поверхнях правої і лівої часток щитовидної залози.
 [7], [8], [9], [10], [11], [12],
[7], [8], [9], [10], [11], [12],
Судини і нерви паращитовидних залоз
Кровопостачання паращитовидних залоз здійснюється гілками верхніх і нижніх щитовидних артерій, а також стравохідними і трахеальпимі гілками. Венозна кров відтікає по однойменних венах. Іннервація околощитовідних залоз аналогічна іннервації щитовидної залози.
Вікові особливості паращитовидних залоз
Сумарна маса паращитовидних залоз у новонародженого коливається від 6 до 9 мг. Протягом першого року життя їх загальна маса збільшується в 3-4 рази, до 5 років вона ще подвоюється, а 10 років потроюється. Після 20 років загальна маса чотирьох паращитовидних залоз досягає 120-140 мг і залишається незмінною до глибокої старості. У всі вікові періоди маса паращитовидних залоз у жінок дещо більше, ніж у чоловіків.
Зазвичай у людини дві пари прищитоподібних залоз (верхня і нижня), що розташовуються на задній поверхні щитовидної залози, поза її капсули, близько верхнього і нижнього полюсів. Однак число і локалізація околощитовідних железмогут варіювати; іноді виявляють до 12 околощитовідних залоз. Вони можуть розташовуватися в тканини щитовидної і вилочкової залоз, в передньому і задньому середостінні, в перикарді, позаду стравоходу, в області біфуркації сонної артерії. Верхні околощітовідние залози мають форму сплощеного овоида, нижні - кулясту. Їх розміри складають приблизно від 6x3 до 4x1,5 - 3 мм, загальна маса від 0,05 до 0,5 г, колір червоний або жовтувато-коричневий. Кровопостачання околощитовідних залоз здійснюється в основному гілками нижньої щитовидної артерда, венозний відтік відбувається через вени щитовидної залози, стравоходу і трахеї. Інервируюються околощітовідние залози симпатичними волокнами поворотного і верхнього гортанного нервів, парасимпатична іннервація здійснюється блукаючими нервами. Околощітовідние залози покриті тонкою сполучнотканинною капсулою; відходять від неї перегородки проникають всередину залоз. У них розташовуються кровоносні судини і нервові волокна. Паренхіма околощитовідних залоз складається з паратіреоцітов, або головних клітин, серед яких за ступенем окрашиваемости розрізняють гормонально-активні світлі або блискучі, а також покояться темні клітини. Головні клітини формують грона, тяжі і скупчення, а у літніх - і фолікули з колоїдом в порожнині. У дорослих людей з'являються клітини, що розташовуються головним чином по периферії околощитовідних залоз, забарвлюються еозином, - еозинофільні або оксифільні клітини, які є дегенерує головними клітинами. У околощитовідних залозах можна виявити і перехідні форми між головними і Оксифільні клітинами.
Перші успіхи в з'ясуванні питань синтезу, розшифровці структури, вивчення обміну паратгормона були досягнуті після 1972 р .. Паратгормон - це одноланцюговий поліпептид, що складається з 84 амінокислотних залишків, позбавлений цистеїну, з молекулярною масою приблизно 9500 дальтон, утворюється в околощитовідних залозах з біопредшественніка - пропаратгормона (проПТГ), що має 6 додаткових амінокислот на NH 2 -концe. ПроПТГ синтезується в головних клітинах околощитовідних залоз (в їх гранулярному ЕПР) і в процесі протеолітичного розщеплення в апараті Гольджі перетворюється в паратгормон. Біологічна активність його значно нижче активності ПТГ. Мабуть, проПТГ в крові здорових людей відсутня, однак при патологічних станах (при аденомі паращитовидних залоз) він може секретувати в кров поряд з ПТГ. Нещодавно був виявлений попередник проПТГ - препроПТГ, що містить додатково 25 амінокислотних залишків на NH2-кінці. Таким чином, препроПТГ містить 115 амінокислотних залишків, проПТГ - 90 і ПТГ - 84.
Зараз повністю встановлена структура бичачого і свинячого паратгормону. Виділено паратгормон людини з аденом паращитовидних залоз, але структура його розшифрована лише частково. У структурі паратгормону є відмінності, проте паратгормон тварин і людини виявляють перехресну иммунореактивность. Поліпептид, що складається з перших 34 амінокислотних залишків, практично зберігає біологічну активність природного гормону. Це дозволяє припустити, що залишилися майже% молекули на карбоксильних кінці не мають прямого відношення до основних ефектів паратгормону. Певну біологічну і імунологічну активність паратгормону проявляє також його 1-29-й фрагмент. Імунологічних дію має і біологічно неактивний фрагмент 53-84, т. Е. Ці властивості паратгормона проявляють не менше 2 ділянок його молекули.
Циркулює в крові паратгормон гетерогенний, відрізняється від нативного гормону, що секретується околощітовіднимі залозами. Виділяють принаймні три різних види паратгормону в крові: інтактний паратгормон з молекулярної масою 9500 дальтон; біологічно неактивні речовини з карбоксильної частини молекули паратгормону з молекулярної масою 7000-7500 дальтон; біологічно активні речовини з молекулярною масою близько 4000 дальтон.
У венозної крові виявлено ще більш дрібні фрагменти, що вказує на їх утворення на периферії. Основними органами, в яких відбувається утворення фрагментів паратгормону, є печінка і нирки. Фрагментованість паратгормона в цих органах збільшено при патології печінки та хронічної ниркової недостатності (ХНН). У цих умовах фрагменти паратгормона зберігаються в кровотоці значно довше, ніж у здорових людей. Печінка поглинає переважно інтактний паратгормон, але не видаляє з крові ні карбоксілтермінальних, ні амінотермінального фрагментів паратгормону. Провідну роль в метаболізмі паратгормона грають нирки. На їх частку припадає майже 60% метаболічного кліренсу карбоксілтермінального імунореактивного гормону і 45% амінотермінального фрагмента паратгормону. Основною областю метаболізму активного амінотермінального фрагмента паратгормону є кістки.
Виявлена пульсуюча секреція паратгормону, найбільш інтенсивна в нічні години. Через 3-4 годин від початку нічного сну його вміст у крові в 2,5-3 рази перевищує середній денний рівень.
Головною функцією паратгормону є підтримання гомеостазу кальцію. Разом з тим кальцій сироватки (загальний і особливо іонізований) є основним регулятором секреції паратгормона (зниження рівня кальцію стимулює секрецію паратгормону, підвищення - пригнічує), т. Е. Регуляція здійснюється за принципом зворотного зв'язку. В умовах гипокальциемии посилюється перетворення проПТГ в паратгормон. У вивільненні паратгормона важливу роль відіграє і зміст магнію в крові (його підвищений рівень стимулює, а знижений - пригнічує секрецію паратгормону). Основними мішенями паратгормону є нирки і кістки скелета, проте відомо вплив паратгормону на адсорбцію кальцію в кишечнику, толерантність до вуглеводів, рівень ліпідів в сироватці крові, його роль у розвитку імпотенції, свербежу та т. Д.
Для характеристики впливу паратгормону на кістки необхідно привести короткі відомості про будову кісткової тканини, особливості її фізіологічної резорбції і ремоделювання.
Відомо, що основна маса наявного в організмі кальцію (до 99%) міститься в кістковій тканині. Оскільки він знаходиться в кістки у вигляді фосфорно-кальцієвих сполук,% сумарного вмісту фосфору також виявляється в кістках. Їх тканину, незважаючи на гадану статичність, постійно ремоделирующих, активно васкулярізіруется і має високі механічні властивості. Кость - динамічний «депо» фосфору, магнію та інших сполук, необхідних для підтримки гомеостазу в мінеральному обміні. В її структуру входять щільні мінеральні компоненти, що знаходяться в тісному зв'язку з органічним матриксом, який складається на 90-95% з колагену, невеликих кількостей мукополісахаридів і неколлагенових білків. Мінеральна частина кістки складається з гідроксиапатиту - його емпірична формула Са10 (Р04) 6 (ОН) 2 - і аморфного фосфату кальцію.
Кость формується остеобластами, що відбуваються з недиференційованих клітин мезенхіми. Це мононуклеари, які беруть участь в синтезі компонентів органічного матриксу кістки. Вони розташовуються в монослое на кісткової поверхні і тісно контактують з остеоід. Остеобласти відповідальні за відкладення остеоіда і його подальшу мінералізацію. Продуктом їх життєдіяльності є лужна фосфатаза, зміст якої в крові є непрямим показником їх активності. Оточені мінералізованих остеідом, деякі остеобласти перетворюються в остеоцити - мононуклеари, цитоплазма яких утворює канальці, пов'язані з канальцами сусідніх остеоцитів. Вони не беруть участь в ремоделюванні кістки, але залучаються до процесу перілакунарной деструкції, що має важливе значення для швидкої регуляції рівня кальцію в сироватці крові. Резорбція кістки здійснюється остеокластами - гігантськими полінуклеарами, що утворюються, очевидно, при злитті мононуклеарних макрофагів. Передбачається також, що попередниками остеокластів можуть бути кровотворні стовбурові клітини кісткового мозку. Вони рухливі, утворюють в контакті з кісткою шар, що розташовується в ділянках її найбільшою розробці. Завдяки виділенню протеолітичних ферментів і кислої фосфатази остеокласти викликають деградацію колагену, руйнування гідроксиапатиту і виведення мінералів з матриксу. Знову формується слабо мінералізована кісткова тканина (остеоід) резистентна до остеоклас-ної розробці. Функції остеобластів і остеокластів незалежні, але узгоджені між собою, що призводить до нормального ремоделированию скелета. Ріст кістки в довжину залежить від ен-хондрального окостеніння, зростання в ширину і товщина її - від периостального окостеніння. Клінічні дослідження з 47 Са показали, що кожен рік оновлюється до 18% від загального вмісту кальцію в скелеті. При пошкодженні кісток (переломи, інфекційні процеси) змінена кістка резорбується і формується нова кістка.
Комплекси клітин, що беруть участь в локальному процесі резорбції і формоутворення кістки, називаються основними багатоклітинними одиницями ремоделювання (ВМІ - Basic multicellular unit). Вони регулюють локальну концентрацію кальцію, фосфору та інших іонів, синтез органічних компонентів кістки, зокрема колагену, його організацію та мінералізацію.
Основним дією паратгормона в кістках скелета є посилення процесів резорбції, що зачіпає і мінеральні, і органічні компоненти кісткової структури. Паратгормон сприяє зростанню остеокластів і їх активності, що супроводжується посиленим остеолітичних дією, і збільшення резорбції кістки. При цьому розчиняються кристали гідроксиапатиту з виділенням в кров кальцію і фосфору. Саме цей процес є основним механізмом підвищення рівня кальцію в крові. Він складається з трьох компонентів: мобілізація кальцію з перілакунарной кістки (глибокі остеоцитів); проліферація остеопрогенераторних клітин в остеокласти; підтримання постійного рівня кальцію в крові шляхом регуляції його виділення з кістки (поверхневі остеоцитів).
Таким чином, паратгормон спочатку підвищує активність остеоцитів і остеокластів, посилюючи остеолиз, викликаючи підвищення рівня кальцію в крові і посилення виділення з сечею його і оксипроліну. Це перший, якісний, швидкий ефект паратгормону. Другий ефект дії паратгормону на кістки - кількісний. Він пов'язаний зі збільшенням пулу остеокластів. При активному остеолізі виникає стимул до посиленого розмноження остеобластів, активується і розсмоктування, і формоутворення кістки з переважанням резорбції. При надлишку паратгормону настає негативний кістковий баланс. Це супроводжується надмірним виділенням оксипролина - продукту деградації колагену і сіалових кислот, що входять в структуру мукополісахаридів. Паратгормон активізує циклічний аденозинмонофосфат (цАМФ). Підвищена екскреція цАМФ з сечею після введення паратгормону може служити показником тканинної чутливості до нього.
Найбільш важливим впливом паратгормону на нирки є його здатність зменшувати реабсорбцію фосфору, збільшуючи фосфатурію. Механізм зменшення в різних відділах нефрона різний: в проксимальному відділі цей ефект паратгормону обумовлений збільшенням проникності і відбувається за участю цАМФ, в дистальному - не залежить від цАМФ. Фосфатуріческій ефект паратгормону змінюється при дефіциті вітаміну D, метаболічний ацидоз і зменшенні вмісту фосфору. Паратгормон кілька збільшують сумарну канальцевую реабсорбцію кальцію. При цьому він зменшує її в проксимальних і збільшує в дистальних відділах. Останнє має домінуюче значення - паратгормон знижує кліренс кальцію. Паратгормон зменшує канальцеву реабсорбцію натрію і його бікарбонату, ніж може пояснюватися розвиток ацидозу при гиперпаратиреозе. Він підвищує утворення в нирках 1,25-діоксіхолекальціферола 1,25 (OH 2 ) D 3 - активної форми вітаміну D 3. Це з'єднання збільшує реабсорбцію кальцію в тонкій кишці, стимулюючи в її стінці активність специфічного кальційзв'язуючий білка (Ca-binding protein, CaBP).
Нормальний рівень паратгормону становить в середньому 0,15-0,6 нг / мл. Він варіює залежно від віку і статі. Середній вміст паратгормона в крові людей у віці 20-29 років (0,245 ± 0,017) нг / мл, 80-89 років - (0,545 ± 0,048) нг / мл; рівень паратгормону у 70-річних жінок - (0,728 ± 0,051) нг / мл, у чоловіків того ж віку - (0,466 ± 0,40) нг / мл. Таким чином, зміст паратгормона з віком збільшується, але в більшій мірі у жінок.
Як правило, для диференціальної діагностики гіперкальціємії слід використовувати кілька різних тестів.
Наводимо розроблену нами клініко-патогенетичну класифікацію, засновану на класифікації О. В. Миколаєва і В. Н. Таркаевой (1974).
Клініко-патогенетична класифікація захворювань, пов'язаних з порушення секреції паратгормону і цувствітельності до нього
Гиперпаратиреоз первинний
- По патогенезу:
- гіперфункціонірующей аденома (аденоми);
- гіперплазия ОГЖЖ;
- гіперфункціонірующей карцинома околощитовідних залоз;
- множинна ендокринна неоплазія I типу з гиперпаратиреозом (синдром Вермера);
- множинна ендокринна неоплазія II типу з гиперпаратиреозом (синдром Сіппла).
- За клінічним особливостям:
- кісткова форма:
- остеопоротичних,
- фіброзно-кистозний остетит,
- «Педжетоідная»;
- вісцеропатіческая форма:
- з переважним ураженням нирок, шлунково-кишкового тракту, нервово-психічної сфери;
- змішана форма.
- кісткова форма:
- За течією:
- гострий;
- хронічний.
Гиперпаратиреоз вторинний (вторинна гіперфункція і гіперплазія прищитоподібних залоз при тривалій гіпокальціємії і гиперфосфатемии)
- Ниркова патологія:
- хронічна ниркова недостатність;
- тубулопатія (типу Олбрайта-Фанконі);
- нирковий рахіт.
- Кишкова патологія:
- синдром порушеного кишкового всмоктування.
- Патологія кісток:
- остеомаляція сенильная;
- пуерперальних;
- ідіопатичний;
- хвороба Педжета.
- Недостатність вітаміну D:
- захворювання нирок;
- печінки;
- спадкові ферментопатії.
- Злоякісні захворювання: мієломна хвороба.
Гиперпаратиреоз третичний
- Автономно функціонуюча аденома (аденоми) околощитовідних залоз, розвивається на тлі тривало існуючого вторинного гіперпаратиреозу.
Псевдогіперпаратіреоз
- Продукція паратгормона пухлинами непаратіреоідного походження.
Гормонально-неактивні кістозні та пухлинні утворення околощитовідних залоз
- Кіста.
- Гормонально-неактивні пухлини або карцинома.
Гіпопаратіреоз
- Вроджене недорозвинення або відсутність околощитовідних залоз.
- Ідіопатичний, аутоімунного генезу.
- Післяопераційний, який розвинувся в зв'язку з видаленням околощитовідних залоз.
- Післяопераційний в зв'язку з порушенням кровопостачання і іннервації.
- Променеві ушкодження, екзогенні та ендогенні (дистанційна променева терапія, лікування захворювання щитовидної залози радіоактивним йодом).
- Пошкодження околощитовідних залоз при крововиливі, інфаркті.
- Інфекційні пошкодження.
Псевдогіпопаратиреоз
- I тип - нечутливість органів- «мішеней» до паратгормону, залежна від аденілатциклази;
- II тип - нечутливість органів- «мішеней» до паратгормону, незалежна від аденілатциклази, можливо, аутоімунного генезу.
Псевдопсевдогіпопаратіреоз
Наявність соматичних ознак псевдогіпопаратиреоз у здорових родичів в сім'ях хворих псевдогіпопаратиреоз без характерних біохімічних порушень і без тетании.

