Постфлебітичний синдром нижніх кінцівок
Останній перегляд: 23.04.2024

Весь контент iLive перевіряється медичними експертами, щоб забезпечити максимально можливу точність і відповідність фактам.
У нас є строгі правила щодо вибору джерел інформації та ми посилаємося тільки на авторитетні сайти, академічні дослідницькі інститути і, по можливості, доведені медичні дослідження. Зверніть увагу, що цифри в дужках ([1], [2] і т. д.) є інтерактивними посиланнями на такі дослідження.
Якщо ви вважаєте, що який-небудь з наших матеріалів є неточним, застарілим або іншим чином сумнівним, виберіть його і натисніть Ctrl + Enter.
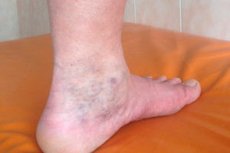
Синдромом прийнято називати комплекс симптомів, що виникає при певних умовах на тлі наявних патологій здоров'я. Так на тлі варикозного захворювання вен і флеботромбоза може розвиватися симптомокомплекс, що має назву «посттромбофлебітичний синдром» (ПТФС). Особливістю ПТФС вважається те, що важкі симптоми, властиві йому, розвиваються вже через деякий час після епізоду гострого тромбозу, і боротися з ними ще важче, ніж з основним захворюванням.
Причини посттромбофлебитического синдрому
Розглядаючи причини різних патологій, зазвичай ми стикаємося з ситуацією, що є відразу кілька факторів, здатних викликати конкретне захворювання. У випадку з посттромбофлебітичний синдромом причина появи дуже неприємних симптомів одна - тромб у судинах нижніх кінцівок і викликані ним порушення гемодинаміки.
Ми вже знаємо, що будь-яка перешкода на шляху течії крові знижує його інтенсивність, в результаті чого страждають органи, кровопостачанням яких займався уражений хворобою посудину. Коли мова заходить про нижніх кінцівках однієї з найпоширеніших причин порушення кровообігу в них вважаються 2 захворювання:
- флеботромбоз, при якому тромбоутворення починається в глибоких магістральних венах, що пролягають між м'язовою тканиною,
- тромбофлебіт, в більшості випадків є ускладненням варикозного розширення вен, коли тромби утворюються в поверхневих венах, розташованих поблизу підшкірно-жирової клітковини.
Посттромбофлебітичний синдром - це комплекс симптомів, характерний для тромбозу глибоких вен (флеботромбоз), який, згідно зі статистикою, діагностується у 10-20% населення планети. І близько 2-5% людей через кілька років після гострого нападу тромбозу судин відзначають у себе виражені симптоми ПТФС, що з'являються на тлі розвивається хронічної венозної недостатності.

Незважаючи на те, що ПТСФ діагностується в основному у пацієнтів з флеботромбозом, факторами ризику розвитку посттромбофлебитического синдрому можна вважати будь-які венозні захворювання, при яких існує ризик утворення тромбу і закупорки вен (варикозне розширення вен, тромбофлебіт). В цьому випадку флеботромбоз виступає ускладненням вищеназваних захворювань. З іншого боку ПТСФ сам по собі характеризується вторинним розширенням вен і порушенням трофіки м'яких тканин, що виникають внаслідок цього.
Патогенез
Отже, причиною появи симптомів ПТСФ є згусток крові (тромб), який утворюється в просвіті судини, може мігрувати по ньому, збільшуватися в розмірах і в кінці кінців стати причиною гострого порушення кровообігу в нижніх кінцівках. В основі патогенезу посттромбофлебічний синдрому лежить поведінка тромбу всередині вени.
У утворився згустку крові є 2 шляхи самореалізації:
- лізис або розчинення тромба (чим раніше і швидше це станеться, тим менше викличе негативних наслідків),
- зміна структури не розчинився тромбу з утворенням щільної сполучної тканини, яка, розростаючись, перекриває просвіт судини, порушуючи кровообіг в ньому (оклюзія судини).
Результат буде залежати від того, який процес буде переважати: лізис або заміщення тромбу сполучною тканиною.
У більшості випадків лізис тромбу під впливом ферментів і лікарських засобів відбувається в короткі терміни і просвіт глибоких вен відновлюється. Це не виключає повторного тромбоутворення, а й симптоми ПТФС також не спостерігаються.
Буває, що тромб розсмоктується в повному обсязі, а лише частково, що стає перешкодою для потоку крові, але не настільки серйозним, щоб викликати незворотні порушення трофіки тканин. Хоча з часом можна виключати, що вони все ж виникнуть, адже якщо не прибрати запалення в тканинах судин важко уникнути руйнування структур, що відповідають за рух крові по венах.
Якщо ж в силу деяких причин тромб довгий час не розсмоктується, перекриваючи потік крові і викликаючи порушення гемодинаміки, страждає як сам посудину, так і органи, харчуванням яких він займався. Зазвичай лізис тромбу починається через пару місяців після його утворення. Протікає він на тлі запального процесу в венозних стінках, і чим довше триває запалення, тим вище ризик утворення фіброзної тканини.
У цьому випадку відзначається розростання сполучної тканини, руйнування прилеглих клапанів магістральних вен, які розподілені уздовж судин і працюють за принципом насоса, направляючи кров в сторону серця, серйозне, необоротне порушення кровообігу в них.
Справа в тому, що запальний процес накладає свій відбиток на стан стінок і клапанів вен нижніх кінцівок. Клапани поступово, протягом декількох місяців або років руйнуються паралельно зі змінами тромбу. Руйнування клапанів призводить до зростання тиску крові в судинах, вони переповнюються, а ослаблені запальним процесом склерозірованние венозні стінки не можуть стримувати такий тиск і розтягуються. Виникає застій крові в глибоких венозних судинах.
У нормі потік крові в нижніх кінцівках спрямований знизу вгору, при цьому в глибокі судини кров потрапляє з поверхневих, а не навпаки. Коли ж пошкоджується клапанний апарат глибоких вен і відбувається переповнення цих судин, до процесу залучаються і перфорантні вени, які можна вважати перехідниками між поверхневими і глибокими венозними судинами. Перфорантні вени тепер не можуть стримувати тиск крові в глибоких венах і дозволяють їй текти в зворотному напрямку.
Неспроможність магістральних вен і нездатність ефективно перекачувати кров призводить до виливання крові в дрібні судини, які не розраховані на такий сильний натиск і теж перерастягиваются. Це явище називають варикозним розширенням вен, яке в даному випадку є вторинним по відношенню до ПТФС.
У патологічний процес виявляються втягнутими всі вени нижніх кінцівок, що викликає серйозні порушення гемодинаміки, а разом з ними і процесу життєдіяльності навколишніх тканин. Адже вони отримують поживні речовини і кисень саме з потоком крові, але якщо кров застоюється, збагачення її корисними речовинами і киснем не відбувається. В першу чергу починають страждати м'які тканини, в яких порушується обмін речовин.
Важка венозна недостатність стає причиною набряку ніг і утворення тривалий час не загоюються трофічних виразок на шкірі нижніх кінцівок. Набряк ніг викликаний підвищеним тиском в кровоносних судинах, внаслідок чого рідка частина крові частково випливає в навколишні тканини. Це призводить до зменшення обсягу крові, що залишилася в судинах, а сам набряк перешкоджає виходу і проникненню поживних речовин з крові в глибокі шари м'яких тканин. Звідси і утворення виразок на шкірі, а в тяжких випадках і гангренозние зміни в більш глибоких структурах.
Максимальним тиск крові в судинах нижніх кінцівок стає тоді, коли людина стоїть. Не дивно, що навіть при недовгому стоянні у пацієнтів з ПТФС сильно набрякають ноги і відчувається хвороблива важкість в них.
Оскільки винуватцем того, що відбувається вважається тромб, незайвим буде згадати і ті чинники, які можуть привести до його утворенню. Серед найчастіших причин утворення згустків крові всередині кровоносних судин можна виділити:
- захворювання, що призводять до підвищення в'язкості крові, включаючи важкі патології серця і легенів,
- хірургічні операції, під час яких відбувається пошкодження судин,
- тривала іммобілізація, що викликає застій крові і запальні процеси в судинах,
- ушкодження внутрішніх стінок судин патогенами або хімічними речовинами, включаючи лікарські засоби,
- різні травми кінцівок.
Негативний вплив на стан вен нижніх кінцівок надають зайву вагу, цукровий діабет, ракові захворювання в області малого тазу, прийом гормональних засобів(кортикостероїдів, контрацептивів), вагітності й пологів. Самі по собі ці чинники не викликають посттромбофлебічний синдром, але вони можуть стати причиною венозних захворювань і тромбоутворення, ускладненням яких іноді і стає ПТФС.
Симптоми посттромбофлебитического синдрому
Деякі автори називають ПТФС хворобою, адже характерні для даного синдрому симптоми є проявом венозної недостатності, яка призводить до серйозних порушень здоров'я. Посттромбофлебітичний синдром не дарма називають важко виліковної патологією, адже для нього характерно хронічний перебіг з прогресуванням симптомів.
Першими ознаками ПТФС можна вважати наступні прояви, на які варто звернути увагу, не чекаючи появи найбільш характерних симптомів:
- поява на шкірі ніг просвічує сіточки з капілярів, судинних зірочок або невеликих ущільнень у вигляді горбків, що утворюються вздовж вен (за різними даними вторинний варикоз поверхневих вен спостерігається у 25-60% пацієнтів з посттромбофлебітичний синдромом),
- сильні, тривалий час не спадають набряки тканин нижніх кінцівок, не пов'язані із захворюваннями нирок (цей симптом характерний для всіх пацієнтів, хоча його вираженість може бути різною),
- відчуття втоми ніг і тяжкості в них навіть при невеликих навантаженнях (наприклад, людині довелося стояти в черзі хвилин 10-15),
- епізоди виникнення судом в ногах, не пов'язаних з перебуванням в холодній воді (найчастіше вони виникають в нічний час, порушуючи сон пацієнтів),
- порушення чутливості тканин нижніх кінцівок,
- виникнення в результаті тривалого стояння або ходьби відчуття ватності ніг.
Трохи пізніше з'являються болі і почуття розпирання в ногах, з якими можна впоратися лише піднявши кінцівку над рівнем горизонту, забезпечивши таким чином відтік крові. Пацієнти намагаються прилягти або хоча б присісти і надати хворій кінцівці горизонтальне положення, знизивши тиск крові в судинах. У цьому випадку вони відчувають помітне полегшення.
Потрібно сказати, що поява перших симптомів ПТФС зовсім не свідчить про початок хвороби. Венозна недостатність - це прогресуюча патологія, яка бере початок в момент початку лізингу тромбу, але перші її ознаки можна спостерігати лише через кілька місяців, а найчастіше через 5-6 років. Так в перший рік після гострого нападу тромбозу судин поява симптомів ПТФС відзначають всього 10-12% пацієнтів. Ця цифра стабільно зростає в міру наближення до шестирічної кордоні.
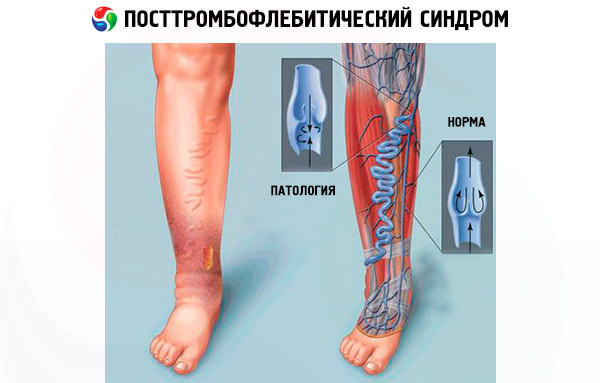
Основним симптомом посттромбофлебічний синдрому вважається виражений набряк гомілки. Чому страждає саме гомілку? Струм крові в венах йде від низу до верху, і в якому б місці тромб ні перекривав судину, застій буде спостерігатися в області, що лежить нижче тромбу. Це гомілку, область литкового м'яза і щиколотки.
В результаті підвищеного тиск крові в м'язах накопичується рідина, якою просто нікуди діватися, поки просвіт ураженої судини не буде поновлено. Ускладнює ситуацію виникає порушення лімфотоку, характерне для венозної недостатності. Внаслідок необхідності виведення великих обсягів рідини відбувається компенсаторне розширення лімфососудов, що негативно впливає на їх тонус, погіршує роботу клапанів і викликає неспроможність лімфатичної системи.
Набряки при ПТФС відрізняється поширеністю і стійкістю. Через кілька місяців на місці оточених м'яких тканин гомілки і голеностопа утворюється щільна нееластична фіброзна тканина, що здавлює нервові волокна і судини, тим самим ускладнюючи ситуацію, викликаючи порушення чутливості ніг і больові відчуття.
Найбільш часта локалізація набряку - нижня частина ноги: гомілку і голеностоп, але в деяких випадках, якщо тромб засів високо (вражені клубові або стегнові вени), набряк може спостерігатися також в районі нижньої частини стегна і коліна. З плином часу вираженість набряку може трохи зменшуватися, але повністю він не сходить.
Набряк при посттромбофлебитическом синдромі має помітне схожість з таким же симптомом при варикозі ніг. Виразність набряку сильніше у вечірній час, що викликає певні труднощі з взуванням і застібанні замків на чоботях. Права нога зазвичай страждає менше лівої.
Їх через опухання м'яких тканин протягом дня до вечора на шкірі можна бачити смуги і вм'ятини від здавлювання гумкою шкарпеток і тісним взуттям.
З ранку припухлість хворий ноги менше, але навіть після нічного відпочинку почуття втоми ніг і тяжкості в них не йде. Пацієнта може мучити невиражена або інтенсивна тягне біль в кінцівці, яка дещо зменшується від руху. З'являється бажання потягнути ногу в стопі, але при цьому можуть виникати судоми. Судоми можуть також з'являтися при перевтомі хворий кінцівки, коли пацієнтові доводиться довго стояти або ходити.
Біль при ПТФС не носить гострий характер, що, тим не менш, не робить її менш болісною. Це тупий біль, що супроводжується відчуттям розпирання через переповнення судин кров'ю і набряку м'яких тканин. Лише піднявши ногу вище рівня горизонту можна відчути полегшення, але це є лише тимчасовим вирішенням проблеми болю.
Але присутність болів на відміну від набряковогосиндрому, не є обов'язковим для ПТФС. Деякі пацієнти відчувають біль лише при натисканні на тканини хворий ноги в області литкових м'язів або внутрішнього краю підошви.
При подальшому прогресуванні венозної недостатності на внутрішній стороні гомілок і гомілки починають з'являтися довго не загоюються ранки - трофічні виразки. Такий симптом відзначається у кожного сотого пацієнта з посттромбофлебітичний синдромом. Але такі рани не народжуються раптово. Є деякі ознаки, що передують язвенному процесу:
- Поява в нижній частині гомілки і області щиколотки ділянок гіперпігментації, що охоплюють ногу своєрідним кільцем. Шкіра може набувати яскраво-рожевий або червонуватий відтінок, який пояснюється проникненням еритроцитів з уражених вен в підшкірний шар.
- Надалі шкіра в цій області змінює колір, стає більш темною з коричневим відтінком.
- Змінюються і відчутні характеристики м'яких тканин. Шкіра і м'язи стають більш щільними, на тілі можуть з'являтися ділянки дерматиту і мокнучі екзематозні вогнища, з'являється свербіж шкіри.
- Якщо копнути глибше, можна відзначити наявність запальних вогнищ як в поверхневих, так і в глибоких тканинах нижніх кінцівок.
- Через хронічне порушення кровообігу м'які тканини атрофуються, змінюють колір на білуватий.
- На останній стадії ПТФС в місці локалізації дегенеративних змін в тканинах м'язів і підшкірної клітковини утворюються специфічні ранки, з яких постійно виділяється ексудат.
Варто зазначити, що у різних людей посттромбофлебітичний синдром може протікати по-різному. У деяких пацієнтів симптоми з'являються швидко і в повному обсязі, в той час як інші можуть навіть не підозрювати про хворобу.
Форми
Посттромбофлебічний синдром може протікати в різних формах. Найпоширенішими вважаються набряклий і набряково-варикозний варіант паологіі. У першому випадку важливі симптомом є сильний набряк кінцівок, у другому - в наявності прояви варикозного розширення вен, що характеризується набряком тканин, посилюється до вечора, появою на тілі судинних сіточок і ущільнень уздовж пролягання глибоких вен.
Згідно всесвітньо відомої класифікації, розробленої вченими GH Pratt і М.І. Кузіним в середині шістдесятих років минулого століття, існує 4 види посттромбофлебитического синдрому, патології, яка є віддаленим наслідком гострого тромбозу вен:
- Набряково-больовий. Його основними проявами є набряки ніг, відчуття тяжкості, розпирання і болю в ногах, особливо якщо людині доводиться довго стояти або ходити, судоми в нижніх кінцівках.
- Варикозний. Набряки в цьому випадку виражений менше, зате в наявності симптоми вторинного варикозного розширення вен.
- Змішаний. Йому властиве поєднання симптомів попередніх форм хвороби.
- Виразковий. Найменш поширений вид ПТФС, який характеризується появою на ногах трофічних виразок.
Як ми вже говорили, ПТФС - прогресуюче захворювання, яке в своєму розвитку проходить 3 основні стадії:
- 1 стадія - синдром важких ніг, коли превалюють такі симптоми, як набряк ураженої кінцівки в кінці дня, болі в ній, почуття розпирання і втому при найменших навантаженнях.
- 2 стадія - дегенеративні зміни в тканинах, викликані трофічними порушеннями: поширений постійний набряки, ущільнення тканин, зміна кольору шкіри, поява екзематозних і запальних вогнищ.
- 3 стадія - утворення трофічних виразок.
Існує й інша класифікація 1972 року, що автором якої є радянський хірург В.С. Савельєв. Відповідно до неї посттромбофлебітичний синдром розділяється на наступні види і форми:
- За локалізацією зони ушкодження:
- стегнової-підколінної або нижня форма (набряк локалізується в основному в області гомілки і щиколотки),
- клубово-стегнова або середня форма (набряк може охоплювати дистальну частину стегна, область коліна, гомілка)
- верхня форма (уражається нижня порожниста вена, набрякати може вся кінцівку).
- За розміром зони ушкодження :
- поширена форма,
- локалізована форма.
- За формою (симптомів ):
- набрякла,
- набряково-варикозна.
В.С. Савельєв виділяє наступні стадії посттромбофбебітіческого синдрому:
- стадія компенсації,
- стадія декомпенсації без появи трофічних порушень,
- стадія декомпенсації з порушенням трофіки тканин і появою виразок.
Відповідно до класифікації, розробленої російськими вченими Л.І. Кліонером і В.І. Русіним в 1980 році, посттромбофлебітичний синдром ділиться:
- по локалізації ураженої вени :
- нижня порожниста вена (її стовбур і сегменти),
- клубові вена,
- клубово-стегнові судини,
- стегнові сегменти венозних судин.
- станом прохідності судини :
- облітерація або повне порушення прохідності вен,
- реканализация (часткове або повне відновлення прохідності венозних судин).
- за ступенем порушення струму крові :
- компенсована форма
- субкомпенсорованная форма
- декомпенсированная форма ПТФС.
Оскільки ПТФС є клінічним проявом хронічної венозної недостатності, лікарі часто використовують міжнародну класифікацію ХВН відповідно до системи СЕАР, розробленої в 1994 році. Відповідно до неї можна розглядати наступні ступені венозної недостатності:
- для неї характерна повна відсутність симптомів хвороби, які виявляються при фізикальному огляді або пальпації,
- поява судинних зірочок (телеангіектазії) і серпанкових судин діаметром до 3 мм у вигляді темних смуг або сіточки,
- варикоз вен (поява темних досить м'яких вузлів і вибухне вен),
- набряк (просочування води і електолітов з уражених хворобою судин в навколишні тканини),
- поява шкірних симптомів, відповідних венозних патологій:
- зміна кольору шкіри на коричневий і чорний, викликане просочування і руйнуванням еритроцитів з вивільненням гемоглобіну, який і зумовлює темний колір шкіри,
- ущільнення м'яких тканин, спровоковане кисневим голодуванням і активізацією лейкоцитів (ліподерматосклероз),
- поява запальних вогнищ з екзематозними висипаннями і ерозивні процесом, спровокованого уповільненням кровотоку і активізацією медіаторів запалення.
- поява на тлі наявних шкірних симптомів трофічної виразки, яка згодом затягується,
- сильні порушення трофіки тканин, що спровокували появу довго не гояться трофічних виразок.
В рамках цієї системи є також шкала, по якій пацієнт може отримати інвалідність:
- 0 - симптоми хвороби відсутні,
- 1 - наявні симптоми дозволяють пацієнтові залишатися працездатним без спеціальних підтримують засобів,
- 2 - прояви хвороби не заважають людині працювати протягом повного робочого дня при наявності підтримують засобів,
- 3 - підтримують засоби і проведена терапія не дозволяють пацієнтові повноцінно працювати, він визнається непрацездатним.
Ускладнення і наслідки
Посттромбофлебітичний синдром - це прогресуюча хронічна патологія, яка в більшості випадків розглядається як ускладнення наявних венозних захворювань запально-дегенеративного характеру. Потрібно сказати, що ПТФС не є настільки ж небезпечним ускладненням як відрив і міграція тромбу при гострому тромбозі вен нижніх кінцівок. Синдром має досить важкий перебіг і неприємну клінічну картину, але сам по собі не стає причиною смерті пацієнта, хоча і значно ускладнює його життя.
Повністю позбавитися від ПТФС неможливо. Ефективна терапія і корекція способу життя буде лише стримувати прогресування трофічних порушень. Тривалий час присутні набряки стають причиною порушення лімфотоку і утворення лімфедеми, яка представляє собою сильний набряк тканин ноги, викликаний застійними явищами в лімфатичної системи. При цьому кінцівку сильно збільшується в розмірах, стає щільною, порушується її рухливість, що врешті-решт може призвести до інвалідності.
З утворенням лімфедеми пов'язують і трофічні порушення в м'яких тканинах. Атрофія м'яких тканин призводить до зниження їх тонусу, порушення чутливості кінцівки, а значить до обмеження рухової активності, що стає причиною часткової або повної втрати працездатності.
Згодом на тілі можуть з'являтися виразки, які сочатся і не хочуть гоїтися, адже здатність до регенерації тканин тепер помітно знижена. А будь-яка відкрита рана може вважатися фактором ризику розвитку інфекційного процесу. Занесення ж в рану інфекції, пилу, бруду загрожує зараженням крові або розвитком гнійно-некротичного процесу (гангрена). Людина може просто втратити кінцівки, якщо від цього буде залежати його життя.
У будь-якому випадку прогресування ПТСФ незалежно від форми синдрому згодом призводить до інвалідності. Як скоро це трапиться, вже залежить від тих заходів, які вживаються, щоб загальмувати розвиток хвороби. Дуже важливо розуміти, що венозна недостатність - це не тільки косметичний дефект у вигляді набряку кінцівки і роздутих вен на ній. Це серйозна проблема, що впливає на якість життя пацієнта і його професійні можливості, що важливо для людей працездатного віку. І навіть при тому, що процес є незворотнім, завжди є можливість призупинити його і відстрочити наступ інвалідності.
Діагностика посттромбофлебитического синдрому
Посттромбофлебітичний синдром - це симптомокомплекс, який відповідає різних стадій розвитку венозної недостатності, яка може розвиватися в силу різних причин. Лікаря-флеболога дуже важливо встановити ці причини постаратися за допомогою якого призначає лікування знизити вираженість симптомів, настільки негативно впливають на життя пацієнтів.
Клінічна картина хвороби, тобто симптоми, виявлені під час фізикального огляду, пальпації і опитування пацієнта, допомагають поставити попередній діагноз. Правда, у багатьох випадках пацієнти ні на що не скаржаться і не можуть згадати епізод гострого тромбозу судин нижніх кінцівок. Якщо мова йде про закупорці великих судин, то можлива поява сильного болю, тяжкості і почуття розпирання в нозі, набряку тканин, підвищення температури тіла, ознобу. Але тромбоз дрібних вен може себе ніяк і не проявляти, тому людина може навіть не згадати про таку подію, яке має такі неприємні наслідки.
Призначаються в даному випадку аналізи (загальний аналіз крові та коагуллограмма) можуть лише зафіксувати факт наявності запалення і підвищену згортання крові, що є фактором до утворенню тромбів. На підставі цього лікар може припустити одну з патологій: тромбофлебіт, варикозне розширення вен, тромбоз судин або їх ускладнення - постромбофлебітіческую хвороба.
Якщо раніше пацієнт вже звертався з приводу захворювань судин, лікаря легше припустити розвиток ПТФС. Але при першому зверненні зорієнтуватися в причинах появи неприємних симптомів, які у вишеопісиваемих патологій подібні, не так просто. І тут на допомогу приходить інструментальна діагностика, яка допомагає оцінити прохідність судин, виявити осередки варикозу, зробити висновки про наявність прихованих від очей трофічних ушкоджень тканин.
Раніше діагностику венозних патологій проводили за допомогою проб. Це могла бути «маршова проба» Дельбе-Пертеса, при якій пацієнтові перетягували ногу джгутом в області стегна і пропонували помарширувати протягом 3-5 хвилин. За спадання і набухання підшкірних судин судили про те, наскільки прохідні глибокі вени. Правда, цей тест давав багато помилкових результатів, тому його актуальність була поставлена під сумнів.
Для оцінки стану глибоких судин застосовується і проба Пратта № 1. Для її проведення пацієнту вимірюють окружність гомілки в її центрі. Потім ногу в лежачому положенні туго бинтують еластичним бинтом, щоб створити компресію підшкірних судин. Після того, як пацієнт встане і буде активно рухатися протягом 10 хвилин, його просять розповісти про свої відчуття і візуально оцінюють обсяги гомілки. На патологію глибоких вен буде вказувати швидка втома і біль в районі пролягання литкових м'язах, а також збільшення окружності гомілки, яку вимірюють за допомогою метра.
Оцінити працездатність і стан клапанів перфорантних вен можна було за допомогою проведення проби Пратта №2 з використанням гумового бинта і джгута, трехжгутовой проби Шейніса, модифікованого варіанту цього тесту, розробленого тальманов. Для оцінки стану поверхневих вен проводять тести Троянова і Гаккенбруха.
Ці дослідження дають достатньо інформації лікаря при відсутності можливості провести інструментальні дослідження. Правда, на сьогодні більшість медичних закладів забезпечено необхідним обладнанням, і це не тільки апарати для проведення ультразвукового дослідження (УЗД). Потрібно сказати, що інформативність і точність результатів інструментальних методів досліджень набагато вище, ніж у перерахованих діагностичних проб.
У наш час точна діагностика венозних захворювань проводиться за допомогою ультразвукового дуплексного сканування (УЗДС). За допомогою цієї методики можна діагностувати як наявність тромбу в глибоких венах, так і звуження просвіту судин внаслідок скупчення там тромботичних мас або розростання сполучної тканини в процесі лізису тромбу. Інформація, що відбивається на моніторі комп'ютера, дозволяє лікареві оцінити ступінь тяжкості патології, тобто наскільки сильно тромботичнімаси перекривають потік крові.
Не менш актуальне при посттромбофлебитическом синдромі і такий метод діагностики захворювань вен нижніх судин, як доплерографія (УЗГД). Це дослідження дозволяє зробити оцінку рівномірності кровотоку, виявити причину його порушення, оцінити спроможність венозних клапанів і компенсаторні можливості судинного русла. У нормі лікар повинен бачити рівні стінки вен без сторонніх включень усередині судин, а клапани повинні ритмічно коливатися в такт диханню.
Особливу популярність при ПТФС отримало колірне доплерівське картування, за допомогою якого виявляються ділянки з відсутнім кровотоком, внаслідок перекриття вен тромботическими масами. У місці локалізації тромбу можна виявити множинні обхідні шляхи кровотоку (колатералі). Такий кровотік нижче зони оклюзії (закупорки) не реагує на дихальні руху. Над закупореній веною апарат не отримує відбитий сигнал.
Функціональна динамічна флебографія (один з методів оцінки стану судин) з контрастуванням при ПТФС проводиться значно рідше. З його допомогою можна виявити нерівності контурів венозних судин, зворотний потік крові від глибоких вен до поверхневих крізь розширені перфорантні вени, наявність колатералей. При виконанні пацієнтом деяких вправ можна помітити уповільнення виведення контрасту з венозних судин, відсутність контрастної речовини в зоні закупорки вени.
Визначити оклюзії судин дозволяють і такі методи діагностики як комп'ютерна та магнітно-резонансна венографія. Правда про динамічному стані венозної системи вони інформації не дають.
Додатковим діагностичним методом при венозних патологіях є флебоманометрія, яка дає можливість виміряти внутрішньовенне тиск. А за допомогою радіонуклідної флебографії визначається характер і напрям кровотоку не тільки в нижніх кінцівках, а й у всій венозній системі.
Диференціальна діагностика
Диференціальна діагностика в разі посттромбофлебитического синдрому дозволяє диференціювати ПТФС від захворювань з подібним симптомокомплексом. Дуже важливо розібратися, з чим лікар має справу: з варикозним розширенням вен, викликаним спадковістю або способом життя пацієнта, або вторинним варикозом, властивим для посттромботической хвороби. ПТСФ розвивається як наслідок тромбозу вен, про що може бути зазначено в анамнезі. Або про це свідчитимуть такі моменти, як «розсипний» характер варикозу, характерний для більшості пацієнтів, висока вираженість трофічних порушень, неприємні відчуття в ногах при носінні еластичних панчіх, колготок, високих шкарпеток, накладанні еластичного бинта - в тих випадках, коли спостерігається здавлювання поверхневих вен.
Для гострого тромбозу вен, який також схожий за симптоматикою з ПТФС, характерні інтенсивні стискаючі болі в ногах, які вводять пацієнта в ступор. До того ж гострий період хвороби триває не більше 2 тижнів, після чого симптоми затихають, не приводячи до появи трофічних змін. А вже через кілька місяців і років людина може знову зіткнутися з неприємними відчуттями в ногах, що може говорити про розвиток посттромбофлебитического синдрому.
Збільшення обсягів нижніх кінцівок може спостерігатися і при вроджених антріовенозних свищах. Але при цьому ноги можуть збільшуватися також і по довжині, на них відзначаються множинні прояви варикозу, надмірне оволосіння і розкидані в різному порядку безформні темні плями.
На виражений набряк ніг можуть також скаржитися пацієнти із серцевою і нирковою недостатністю. Правда, в цьому випадку мова йде лише про набряки, а больові відчуття відсутні, втім як і трофічні зміни. До того ж при ПТФС страждає найчастіше одна нога, де утворився тромб, в той час як при недостатності функцій серця або нирок набряки відзначаються відразу на обох кінцівках.
Ще пара патологій судин, що мають ті ж симптоми, що і ПТФС, це облітеруючий ендартеріїт і атеросклероз судин нижніх кінцівок. Правда, в цьому випадку мова йде про ушкодженні НЕ венозних, а великих і дрібних периферичних артеріальних судин, що можна помітити при проведенні інструментальної діагностики.
До кого звернутись?
Лікування посттромбофлебитического синдрому
Детально про лікування читайте в цих статтях:
Альтернативне лікування і Лікування посттромбофлебитического синдрому за допомогою лекартсва і операції.
Профілактика
Як бачимо, лікування ПТФС є справою невдячною. Ймовірно, багато пацієнтів судинних хірургів погодяться з твердженням, що легше було б хвороба запобігти, ніж тепер розсьорбувати її наслідки. А адже профілактика посттромбофлебитического синдрому полягає в недопущенні епізодів гострого тромбозу вен, що насправді більше нагадує вимоги здорового способу життя.
Основними правилами профілактики тромбозу судин та його ускладнень вважаються наступні моменти:
- Утримання від шкідливих звичок, будь то вживання спиртних напоїв, куріння або похибки харчування. Алкоголізм та паління надають на організм токсичну дію, що не може не позначитися на якості крові та стан судин. А переїдання стає причиною зайвої ваги і підвищеного навантаження на нижні кінцівки і все їх структури (судини, кістки, хрящі, м'язи і т.д.).
- Перевага збалансованого харчування. У раціоні людини має бути присутньою велика кількість продуктів з високим вмістом вітамінів, мінералів, амінокислот, біофлавоноїдів - всіх тих речовин, які беруть участь в побудові живих клітин і процесах їх життєдіяльності. А ось кількість страв, багатих жирами і вуглеводами, потрібно обмежувати, особливо якщо у людини і так є зайва вага або цукровий діабет.
- У весняно-зимовий період, коли з продуктами харчування в наш організм надходить недостатня кількість корисних речовин, потрібно допомогти йому підтримувати свої функції шляхом прийому аптечних вітамінно-мінеральних комплексів.
- Важливо звертати увагу на питний режим. Недостатнє надходження в організм рідини часто стає причиною підвищеної в'язкості крові. В добу лікарі рекомендують випивати не менше 2 літрів води, включаючи рідину, що міститься в напоях, перших стравах, соках.
При збої в роботі ЖК, що супроводжуються діареєю та блюванням обов'язково потрібно проводити дегідратаційних терапію, що буде профілактикою згущення крові і утворення тромбів.
- Гіподинамія - кращий друг будь-яких застійних явищ, включаючи і венозну недостатність. Малорухливий спосіб життя і сидяча робота призводять до уповільнення клітинного метаболізму. Звідси зайву вагу, порушення обміну речовин, ослаблення судин і т.д.
Крім щоденного комплексу фізичних вправ в своє життя варто включити прогулянки на свіжому повітрі, поїздки на велосипеді, плавання, йогу.
Під час занять за комп'ютером або будь-який інший сидячої роботи обов'язково потрібно робити перерви, під час яких рекомендується постукати п'ятами об підлогу, походити на носочках, робити перекочування з п'яти на носок, піднімати коліна і т.д.
- При наявних порушеннях згортання крові за призначенням лікаря важливо приймати антикоагулянти і лікувати починаються венозні захворювання, не чекаючи, поки вони заговорять про себе всілякими ускладненнями.
Посттромбофлебічний синдром не має сенсу розглядати як самостійне захворювання, адже він не виникає сам по собі, а є наслідком перенесеного гострого тромбозу судин. А ось вже тромбоз - це ні що інше, як наслідок неправильного способу життя людини. Патологія, виникнення якої в більшості випадків можна було б уникнути. Але ми в своєму житті найчастіше приділяємо увагу своєму здоров'ю лише тоді, коли з'являються симптоми хвороби і профілактика стає вже неактуальною, поступаючись місцем лікувальних процедур.
Прогноз
Незважаючи на безліч існуючих методик консервативного та хірургічного лікування посттромбофлебитического синдрому, застосування різних нетрадиційних способів терапії даної патології, прогноз захворювання все одно залишається несприятливим. Навіть ефективні методики хірургічного лікування дають хороші результати лише в тому випадку, якщо пацієнт молодий, а хвороба не запущена. При руйнуванні клапанного апарату вен надія на позитивний результат невелика, адже протезування клапанів поки ще перебуває в стадії розробки.
ПТФС - прогресуюче захворювання вен, і єдине чого можна на сьогодні домогтися, це тривала ремісія, яка можлива, якщо вдасться загальмувати процес руйнування венозних судин і їх клапанів. Стійка ремісія в цьому випадку досяжна лише в тому випадку, якщо пацієнт буде послідовно і регулярно виконувати всі призначення і рекомендації лікаря.
Навіть якщо неприємні симптоми посттромбофлебитического синдрому пішли, і хворий відчув помітне полегшення припиняти лікування ще рано. Адже ризик повторного тромбозу судин все одно залишається, і щоб запобігти рецидив хвороби пацієнтам протягом певного часу доведеться приймати антикоагулянти, що сприяють розрідженню крові і перешкоджають злипанню тромбоцитів.
Тривалість антикоагуляційної терапії може бути різною в залежності від стадії хвороби і причин, що її викликають. Як довго пацієнту доведеться приймати вищевказані препарати, і наскільки часто потрібно буде повторювати курс лікування, визначає лікуючий лікар, на обліку у якого хворий буде складатися протягом усього життя. Зазвичай курс лікування займає не менше півроку, а в разі рецидивуючого тромбозу антикоагулянти призначаються на постійній основі довічно. Якщо ж нічого не робити, хвороба прогресуватиме і незабаром людина просто стане інвалідом.
Найгірший прогноз у хворих з трофічними виразками, адже довго не загоюються рани притягують до себе бактеріальну інфекцію, що викликає гнійні процеси і некроз тканин. У деяких випадках розвивається гангрена, і ногу доводиться ампутувати. І навіть якщо до цього не доходить, хронічний запальний процес в організмі вносить свої корективи в здоров'я і самопочуття людини, викликаючи порушення роботи імунної системи і розвиток алергії.


 [
[