Медичний експерт статті
Нові публікації
Нейробластома у дітей: причини, діагностика, лікування
Останній перегляд: 04.07.2025

Весь контент iLive перевіряється медичними експертами, щоб забезпечити максимально можливу точність і відповідність фактам.
У нас є строгі правила щодо вибору джерел інформації та ми посилаємося тільки на авторитетні сайти, академічні дослідницькі інститути і, по можливості, доведені медичні дослідження. Зверніть увагу, що цифри в дужках ([1], [2] і т. д.) є інтерактивними посиланнями на такі дослідження.
Якщо ви вважаєте, що який-небудь з наших матеріалів є неточним, застарілим або іншим чином сумнівним, виберіть його і натисніть Ctrl + Enter.
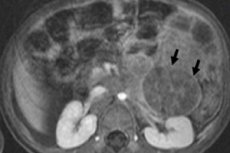
У дитячій онкології одним із найпоширеніших екстракраніальних новоутворень є нейробластома у дітей, яка являє собою ембріональну злоякісну пухлину нейробластів нервового гребеня, тобто ембріональних (незрілих) нервових клітин симпатичної нервової системи.
Епідеміологія
Згідно зі статистикою Міжнародної групи ризику нейробластоми (INRG), нейробластома становить близько 8% усіх онкологічних захворювань у дітей у світі та посідає третє місце за поширеністю після лейкемії та пухлин головного мозку.
За іншими даними, нейробластома становить близько 28% усіх випадків раку у немовлят. Більше третини випадків нейробластоми діагностується у дітей віком до одного року; середній вік постановки діагнозу становить 19-22 місяці. Більше 90% діагностованих випадків припадає на дітей віком від двох до п'яти років (з перевагою хлопчиків); пік захворюваності спостерігається у віці від двох до трьох років, а випадки у дітей старше п'яти років становлять менше 10%.
Причини нейробластоми
Вивчаючи причини нейробластоми, дослідники дійшли висновку, що ця пухлина у дітей виникає через спорадичні генетичні мутації під час ембріогенезу або раннього постнатального розвитку. Але що саме викликає ці зміни генів, невідомо, оскільки вплив тератогенних факторів навколишнього середовища не виявлено.
Ці пухлини можуть виникати будь-де, включаючи середостіння, шию, живіт, надниркові залози, нирки, хребет і таз.
У рідкісних випадках нейробластома у немовлят може бути пов'язана зі спадковою мутацією. Зокрема, мутацією в гені мембранного білка CD246 на 2-й хромосомі - ферменті тирозинкінази ALK, який забезпечує міжклітинні комунікації та відіграє важливу роль у функціонуванні нервової системи; у гені білка PHOX2B (на 4-й хромосомі), який бере участь у дозріванні нервових клітин.
Нейробластома також може бути пов'язана з дитячим нейрофіброматозом 1 типу,синдромом Беквіта-Відемана та гіперінсулінемічною гіпоглікемією (незідіобластозним панкреатитом).
Фактори ризику
Сьогодні факторами ризику розвитку нейробластоми у дітей визнано спадковість – наявність цієї пухлини в сімейному анамнезі, а також вроджені аномалії, пов’язані з генними мутаціями під час внутрішньоутробного розвитку. Особливо це стосується випадків розвитку кількох новоутворень у різних органах.
Жоден з екзогенних факторів, що підвищують ризик розвитку цієї пухлини, дослідниками не був виявлений.
Патогенез
Механізм розвитку нейробластом зумовлений порушеннями диференціації та дозрівання клітин нервового гребеня – двосторонніх клітинних ліній, що формуються по краях нервової трубки з ектодермального зародкового шару ембріона людини. Ці клітини мігрують (рухаються) та диференціюються в багато типів клітин: сенсорні та вегетативні нейрони, нейроендокринні клітини та клітини мозкової речовини надниркових залоз, клітини черепно-лицьового хряща та кісток, а також пігментні клітини.
При нейробластомі мігровані нейробласти не дозрівають, а продовжують рости та ділитися, утворюючи пухлину. А патогенез її утворення пов'язаний з такими генними мутаціями:
- з дуплікацією частини хромосомної послідовності або дуплікацією сегментів гена LMO1 на 11-й хромосомі, що кодує білок RBTN1 у клітинах нервового гребеня ембріона;
- зі зміною кількості копій гена NBPF10 на хромосомі 1q21.1, що кодує білок DUF1220, який контролює проліферацію нейронних стовбурових клітин людини. Ці порушення призводять або до дуплікації цієї хромосоми, або до її делеції – відсутності частини ДНК;
- зі змінами в гені супресора пухлини ATRX (на хромосомі Xq21.1);
- з наявністю додаткових копій (ампліфікацією) гена транскрипційного фактора N-Myc на хромосомі 2, який кодує один з транскрипційних факторів (ДНК-зв'язуючий білок), що регулює активність інших генів та контролює проліферацію клітин-попередників під час формування білків для формування тканин та органів плода. Ампліфікація цього гена перетворює його на онкоген, що провокує порушення клітинного циклу, посилення проліферації клітин та утворення пухлин.
Симптоми нейробластоми
Перші ознаки нейробластоми неспецифічні та можуть включати втрату апетиту (і втрату ваги), втому під час годування, лихоманку та біль у суглобах.
Клінічні симптоми залежать від розташування первинної пухлини та наявності метастазів (які зустрічаються у 60-73% випадків).
Дуже часто первинна нейробластома локалізується в мозковій речовині надниркових залоз, яка має схоже походження з нервовими клітинами. У дітей віком до одного року нейробластома надниркових залоз діагностується у 35-40% випадків. Її симптоми включають біль у животі, лихоманку, втрату ваги, біль у кістках, анемію або супутній синдром Пеппера: дифузне ураження печінки з тяжкою гепатомегалією та респіраторним дистрес-синдромом.
Ретроперитонеальна нейробластома або заочеревинна нейробластома у дітей, у міру зростання, починає тиснути на сечовий міхур або кишечник, що може спричинити проблеми з сечовипусканням або дефекацією, набряк ніг (у хлопчиків набрякає мошонка).
Нейробластома середостіння у дітей (нейробластома середостіння) часто тисне на верхню порожнисту вену, що може спричинити набряк обличчя, шиї, рук та верхньої частини грудної клітки (шкіра набуває синювато-червоного кольору з підшкірними вузликами). З'являються кашель та хрипи, проблеми з диханням (задишка) або проблеми з ковтанням (дисфагія); відзначаються збільшені лімфатичні вузли на шиї, над ключицею та під пахвами.
Поширення пухлинних клітин у кістковий мозок призводить до анемії, тромбоцитопенії та лейкопенії зі схильністю до кровотеч.
А при метастазах у періорбітальній ділянці навколо очей з'являються темні кола або синці. Така пухлина також може викликати головний біль та запаморочення, екзофтальмію (випинання очних яблук), а через здавлення нервових закінчень – опущення повік (птоз) та зменшення розміру зіниць (міоз).
Абдомінальна нейробластома або нейробластома черевної порожнини у дітей призводить до утворення пальпованих ущільнень у животі, його здуття, втрати апетиту, запорів та підвищення артеріального тиску. Пухлина, що тисне на спинний мозок або нервовий корінець, може призвести до оніміння та слабкості кінцівок, неможливості стояти, повзати або ходити. Якщо уражені кістки, може виникнути біль у кістках.
У разі пухлини 3-4 стадії в черевній порожнині з ураженням лімфатичних вузлів пухлинні клітини можуть проникати в ниркову паренхіму, і тоді розвивається обширна нейробластома нирки у дітей, що призводить до порушення її функцій.
Стадії
- Нейробластома 1 стадії – це первинна пухлина, яка локалізується та ізольована в одній ділянці тіла; лімфатичні вузли з обох боків не уражаються.
- Нейробластома 2 стадії. На стадії 2A первинна пухлина обмежена однією ділянкою, але є великою; двосторонні лімфатичні вузли не уражаються. На стадії 2B лімфатичні вузли на тій стороні тіла, де розташована пухлина, мають позитивний результат на метастази.
- Нейробластома 3 стадії: первинна пухлина перетинає спинний мозок або серединну лінію тіла, у лімфатичних вузлах виявляються односторонні або двосторонні метастази.
- Нейробластома 4 стадії: пухлина поширилася на віддалені лімфатичні вузли, кістковий мозок, кістки, печінку або інші органи. А стадія 4S визначається у дітей віком до одного року з локалізованою первинною пухлиною, з поширенням на шкіру, печінку або кістковий мозок.
Міжнародна система стадіювання ризику нейробластоми (INRGSS)
INRGSS використовує фактори ризику, визначені за допомогою візуалізації (IDRF), тобто фактори, що виявляються на візуалізаційних тестах, які можуть означати, що видалення пухлини буде складнішим.
INRGSS поділяє нейробластоми на 4 стадії:
- L1: Пухлина не поширилася з місця свого початку та не проросла в життєво важливі структури. Вона обмежена однією частиною тіла, такою як шия, груди або живіт.
- L2: Пухлина не поширилася (не метастазувала) далеко від місця свого початку (наприклад, вона могла вирости з лівої сторони живота до лівої сторони грудної клітки), але має принаймні один IDRF.
- M: Пухлина метастазувала у віддалену частину тіла (за винятком пухлин на стадії розсіяного склерозу).
- РС: Метастатичне захворювання у дітей віком до 18 місяців, при якому рак поширився лише на шкіру, печінку та/або кістковий мозок.
Ускладнення і наслідки
Нейробластома характеризується такими ускладненнями та наслідками, як:
- поширення (метастазування) у лімфатичні вузли, кістковий мозок, печінку, шкіру та кістки;
- здавлення спинного мозку (що може викликати біль і призвести до паралічу);
- розвиток паранеопластичного синдрому (через дію певних хімічних речовин, що виділяються пухлиною, а також антигену дисіалогангліозиду GD2, що експресується її клітинами), що проявляється швидкими мимовільними рухами очей, порушенням координації, м’язовими судомами та діареєю;
- рецидиви після завершення первинної терапії (як показує клінічна практика, нейробластоми високого ризику мають рецидив у 50% випадків).
Діагностика нейробластоми
Діагностика підозри на нейробластому у дитини вимагає обстеження, лабораторних досліджень та візуалізації.
Проводять аналізи крові та сечі на катехоламіни (норадреналін та дофамін) та гомованілову або ванілілмигдалеву кислоти (що утворюються в процесі метаболізму цих гормонів); аналіз крові на нейроспецифічну енолазу, імуноферментний аналіз (ІФА) сироватки крові та аналіз кісткового мозку (зразок якого беруть шляхом аспіраційної пункції). Проводять ДНК-тест для визначення мутацій, а також біопсію для цитоморфологічного дослідження тканини пухлини.
Після взяття зразків біопсії їх відправляють до лабораторії, де їх досліджує під мікроскопом патологоанатом (лікар, який має спеціальну підготовку з виявлення ракових клітин). Також часто проводяться спеціальні лабораторні тести зразків, щоб показати, чи є пухлина нейробластомою.
Якщо це нейробластома, лабораторні тести також можуть допомогти визначити, як швидко пухлина може рости або поширюватися, а також які методи лікування можуть бути найкращими.
Інструментальна діагностика візуалізує новоутворення за допомогою ультразвукового дослідження, рентгенографії, МРТ або КТ, ПЕТ з введенням 18F-фтордезоксиглюкози або MIBG-сканування - сцинтиграфії з метайодобензилгуанідином. [ 1 ]
Диференціальна діагностика
Диференціальна діагностика включає доброякісну гангліоневрому, гангліонейробластому, рабдоміосаркому, нефробластому.
До кого звернутись?
Лікування нейробластоми
При нейробластомі лікування залежить від групи ризику пацієнта (стадії пухлинного процесу), локалізації пухлини, геномних особливостей пухлинних клітин та віку дитини. І воно може включати моніторинг, хірургічне втручання, хіміотерапію, променеву терапію, імунотерапію та трансплантацію гемопоетичних стовбурових клітин.
Неоад'ювантна або ад'ювантна (перед- або післяопераційна) хіміотерапія нейробластоми у дітей, як і будь-яка хіміотерапія раку, проводиться курсами: препарат вводять кілька днів поспіль, після чого робиться перерва для відновлення організму. Цикли зазвичай повторюються кожні три-чотири тижні.
Використовуються такі препарати (та їх комбінації): циклофосфамід, цисплатин або карбоплатин, доксорубіцин (адріаміцин), вінкристин, етопозид.
До поширених побічних ефектів хіміотерапевтичних препаратів належать випадіння волосся, втрата апетиту, втома, нудота та блювота, виразки у роті, діарея або запор. Хіміотерапія може пошкодити кістковий мозок і спричинити зниження кількості клітин крові.
Таргетована імунотерапія (спрямована на пухлинний антиген GD2) використовує препарати з групи моноклональних антитіл (анти-GD2 MAb) Динутуксимаб (Унітуксин) та Накситамаб. Їх вводять внутрішньовенно шляхом тривалої інфузії, у поєднанні з гранулоцитарно-макрофагальним колонієстимулюючим фактором (цитокіном GM-CSF) та інтерлейкіном-2.
Побічні ефекти цих препаратів включають біль (часто дуже сильний), зниження артеріального тиску, почастішання серцевих скорочень, задишку (з можливим набряком дихальних шляхів), підвищення температури, нудоту, блювоту та діарею, зміни клітинного та мінерального складу крові.
Щоб зменшити ризик рецидиву раку після високодозової хіміотерапії та трансплантації стовбурових клітин, дітей з нейробластомою високого ризику лікують системними ретиноїдами, 13-цис-ретиноєвою кислотою (ізотретиноїном). [ 2 ]
Хірургічне лікування нейробластоми – видалення пухлини, наприклад, відкрита адреналектомія або лапароскопічна резекція нейробластоми надниркової залози; лімфектомія (видалення уражених лімфатичних вузлів) тощо [ 3 ]
Для нейробластоми високого ризику може бути використана променева терапія.[ 4 ]
Профілактика
Враховуючи причини виникнення нейробластоми у дітей, єдиним профілактичним заходом може бути генетичне консультування під час планування вагітності. Але слід враховувати, що ця пухлина пов'язана зі спадковими мутаціями лише в 1-2% випадків.
Прогноз
Інфантильна нейробластома має здатність до спонтанного регресу.
Прогностичні маркери
- Пухлини високого ризику, а також нейробластома у дітей усіх вікових груп та всіх стадій (крім стадії 4S) – з підвищеною експресією гена N-MYC та ампліфікацією онкогена N-Myc – мають несприятливий прогноз, що впливає на тривалість життя.
- Наявність пухлинних клітин, у яких відсутні певні частини хромосом 1 або 11 (відомі як делеції 1p або 11q), має гірший прогноз. Наявність додаткової частини хромосоми 17 (посилення 17q) також пов'язана з гіршим прогнозом.
- Клітини нейробластоми з великою кількістю ДНК мають кращий прогноз, особливо для дітей віком до 2 років.
- Нейробластоми, які мають більше рецепторів нейротрофіну, особливо рецептора фактора росту нервів TrkA, мають кращий прогноз.
Виживання за групою ризику дитячої онкології (COG)
- Група низького ризику: Діти з групи низького ризику мають 5-річний рівень виживання понад 95%.
- Група середнього ризику: Діти з групи середнього ризику мають 5-річний рівень виживання від 90% до 95%.
- Група високого ризику: Діти з групи високого ризику мають 5-річний рівень виживання близько 50%.
Близько 15% смертей від раку у дітей спричинені нейробластомою. Шанси на довгострокове виживання при цьому злоякісному новоутворенні високого ризику не перевищують 40%. Загальний п'ятирічний рівень виживання становить 67-74%, 43% у віковій групі від одного до чотирьох років та понад 80% для нейробластоми, діагностованої на першому році життя.
Использованная литература

