Медичний експерт статті
Нові публікації
Гострий одонтогенний остеомієліт
Останній перегляд: 29.06.2025

Весь контент iLive перевіряється медичними експертами, щоб забезпечити максимально можливу точність і відповідність фактам.
У нас є строгі правила щодо вибору джерел інформації та ми посилаємося тільки на авторитетні сайти, академічні дослідницькі інститути і, по можливості, доведені медичні дослідження. Зверніть увагу, що цифри в дужках ([1], [2] і т. д.) є інтерактивними посиланнями на такі дослідження.
Якщо ви вважаєте, що який-небудь з наших матеріалів є неточним, застарілим або іншим чином сумнівним, виберіть його і натисніть Ctrl + Enter.
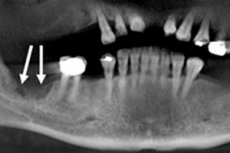
Гострий запальний процес гнійно-некротичного характеру в кісткових тканинах щелеп, що розвивається внаслідок інфікування зубів або навколишніх тканин (так звана одонтогенна інфекція), визначається як гострий одонтогенний остеомієліт. [ 1 ]
Епідеміологія
Загальна захворюваність на остеомієліт у дорослих становить приблизно 90 випадків на 100 000 осіб на рік. Гострий одонтогенний остеомієліт лицевого скелета наразі виявляється рідко, але оцінка його поширеності у дорослих відсутня в спеціалізованій літературі. Але гострий одонтогенний остеомієліт у дітей, за деякими даними, виявляється в одному випадку на 5 тисяч дитячих стоматологічних пацієнтів.
Причини гострого одонтогенного остеомієліту
Одонтогенний остеомієліт щелепи спричинений поширенням полімікробної опортуністичної інфекції (облігатної мікробіоти ротової порожнини), яка є основною причиною внутрішньокісткового запалення.
Його збудниками є анаеробні грампозитивні коки груп Streptococcus milleri та Peptostreptococcus, Streptococcus mitis, Streptococcus sanguinis, Streptococcus salivarius та Streptococcus anginosus, грамнегативні палички Bacteroides (Prevotella) та Fusobacterium nuckatum, які викликають захворювання зубів та навколозубних структур – пародонту та пародонту.
Фактично, таке запалення кістки розвивається як щелепно-лицьове ускладнення нелікованого карієсу (особливо карієсу); інфікування кореневого каналу зуба з розвитком пульпіту (запалення тканини, що заповнює порожнину зуба); періодонтит хронічної форми; перикоронаріт (розвивається під час прорізування зубів, особливо третіх молярів - зубів мудрості); хронічний періодонтит. Не виключено пряме інфікування альвеоли видаленого зуба з розвитком альвеоліту , а потім його ускладнення у вигляді запалення кісткової тканини щелепи.
Як правило, гостра стадія одонтогенного остеомієліту триває протягом двох тижнів після початку захворювання. Хоча, як зазначають фахівці, поділ остеомієліту будь-якого походження на гострий чи хронічний ґрунтується не на тривалості захворювання, а на даних гістології. Причому гострим вважається остеомієліт, який не досягає стадії відокремлення ділянок остеонекрозу – секвестрацій від неушкодженої кістки та появи гнійних фістул. [ 2 ]
Фактори ризику
Факторами ризику розвитку гострого одонтогенного остеомієліту є стани з ослабленим імунітетом, включаючи синдром набутого імунодефіциту, хіміотерапію та променеву терапію, а також діабет; захворювання периферичних судин (з порушенням регіональної або локальної перфузії); аутоімунні захворювання, зниження рівня лейкоцитів у крові у вигляді агранулоцитозу.
Існує підвищений ризик гнійно-некротичного запалення кісткових тканин щелепно-лицевої області у пацієнтів із сифілісом, лейкемією, серповидноклітинною анемією, які тривало приймають кортикостероїди, а також у людей похилого віку, курців та тих, хто зловживає алкоголем. [ 3 ]
Патогенез
Гостра форма одонтогенного остеомієліту починається з поширення бактерій з початкового вогнища на сусідні кісткові структури – кортикальний шар та губчасту кістку щелеп.
Патогенез захворювання зумовлений відповіддю на бактеріальне вторгнення губчастої речовини кістки (трабекулярної кісткової тканини), початок якого пов'язаний з активацією основного медіатора запалення кісткової тканини – прозапального цитокіну RANKL (ліганда рецептора-активатора ядерного фактора каппа-B), що належить до надродини TNF (фактора некрозу пухлини). Цей трансмембранний білок, що продукується макрофагами, у свою чергу, подає сигнали багатоядерним кістковим клітинам мієлоїдного походження – остеокластам, які вважаються компонентом мононуклеарної фагоцитарної системи (частини імунної системи). В результаті підвищеної резорбтивної активності остеокластів (підвищення секреції іонів водню, ферментів колагенази та катепсину К, а також гідролітичних ферментів) відбувається руйнування кісткової тканини – патологічний остеоліз (остеонекроз).
Крім того, запальна реакція призводить до утворення гнійного ексудату, який накопичується в міжтрабекулярних просторах кістки, що підвищує тиск і призводить до венозного застою та ішемії. Гній також може поширюватися на субостальний шар, відокремлюючи його від поверхні кістки та тим самим посилюючи ішемію кістки, що призводить до її некрозу. [ 4 ]
Симптоми гострого одонтогенного остеомієліту
При гострій формі одонтогенного остеомієліту перші ознаки проявляються набряком, почервонінням слизової оболонки та посиленням болю в ураженій щелепі.
Гострий одонтогенний остеомієліт нижньої щелепи (альвеолярного відростка верхньої щелепи) зустрічається найпоширеніше, тоді як гострий одонтогенний остеомієліт верхньої щелепи) зустрічається рідше. Фахівці пояснюють це тим, що верхня щелепа – завдяки кращому кровопостачання, тоншим кортикальним пластинкам компактної речовини альвеолярного відростка верхньої щелепи та меншому кістковому простору в кістковій тканині – більш стійка до інфекцій.
Також до місцевих ознак гострого одонтогенного остеомієліту щелепи належать набряк (зовнішній набряк) на ураженій стороні (виникає внаслідок внутрішнього запального набряку), гіперемія ясен та слизової оболонки перехідної складки щоки, підвищена рухливість зубів в інфікованій ділянці, потовщення ураженої частини альвеолярного відростка.
Клінічна картина також включає лихоманку та головний або обличчя, загальне нездужання, обмеження рухливості щелепи з утрудненим відкриванням рота, появу гнильного запаху з рота (через скупчення гною). Якщо запалення, локалізоване в нижній щелепі, викликає зміну або здавлення нижнього альвеолярно-судинно-нервового пучка, що проходить у його внутрішньому каналі, спостерігається порушення чутливості (оніміння) в зоні іннервації підборідного нерва.
Розрізняють обмежений (вогнищевий) та дифузний типи одонтогенного остеомієліту гострої форми. Обмежене запалення характеризується ураженням відносно невеликої ділянки щелепи (вниз від альвеолярного відростка), появою інфільтрату на слизовій оболонці ясен (болючий при натисканні), біль ниючий, а температура тіла не перевищує +37,5°C. При дифузному остеомієліті (частіше зустрічається у дітей) ураження більш обширне – при значних розмірах запального інфільтрату м’яких тканин ясен та перехідної складки спостерігається підвищення температури до +39°C і більше (з ознобом), сильний біль пульсуючого характеру, що іррадіює в очну западину, пазухи, мочку вуха, скроню або шию. Збільшення регіонарних лімфатичних вузлів є поширеним явищем. [ 5 ]
Ускладнення і наслідки
Можливі ускладнення та наслідки цього запального процесу проявляються:
- При під'ясенному абсцесі;
- При розлитому гнійному клітинному розплавленні -- перимандибулярна флегмона:
- Одонтогенний синусит (верхньощелепний гайморит);
- Хронізація та поширення інфекції в глибокі шийні фасціальні області;
- Флебіт вен обличчя;
- Патологічний перелом нижньої щелепи – внаслідок значного зниження щільності кісткової тканини.
Не можна виключати загрозу менінгіту, менінгоенцефаліту та загального зараження крові.
Діагностика гострого одонтогенного остеомієліту
Діагностика остеомієліту починається зі збору анамнезу та огляду зубів пацієнта та всієї ротової порожнини.
Здійснюються загальні та біохімічні аналізи крові. Може бути проведено посів ексудату для визначення бактеріальної інфекції.
Інструментальна діагностика включає:
- Рентгенівські знімки щелепно-лицевої ділянки (рентген зубів);
- Ортопантомографія – панорамний рентгенограм щелепно-лицевої ділянки;
- Сцинтиграфія щелепних кісток.
Диференціальна діагностика
Диференціальна діагностика необхідна з гнійним періоститом зуба; остеорадіонекрозом (остеомієлітом, що вражає кістку після променевої терапії); остеонекрозом щелеп, спричиненим лікуванням остеопорозу бісфосфонатами; щелепно-лицьовою кістою. [ 6 ]
Лікування гострого одонтогенного остеомієліту
Медикаментозне лікування остеомієліту щелеп проводиться такими антибіотиками широкого спектру дії, як Кліндаміцин, Метронідазол, Амоксицилін, Флуклоксацилін, Лінкоміцин, а також антибактеріальними препаратами групи цефалоспоринів.
Крім того, необхідно належним чином усунути та лікувати основні фактори або стани, що сприяють розвитку захворювання. Зуб, що є причиною гострого одонтогенного остеомієліту, піддається ендодонтичному лікуванню (обробці його каналу) або видаленню; хірургічне лікування також включає санацію ураженої ділянки – видалення некротичних м’яких і кісткових тканин. [ 7 ]
Профілактика
Основою профілактики цього захворювання є регулярний догляд за зубами та ротовою порожниною, видалення зубного нальоту, а також своєчасне лікування стоматологічних захворювань.
Прогноз
При своєчасному виявленні захворювання, його правильному лікуванні та відсутності ускладнень результат гострого одонтогенного остеомієліту можна вважати позитивним.

