Медичний експерт статті
Нові публікації
Синдром полікістозних яєчників
Останній перегляд: 04.07.2025

Весь контент iLive перевіряється медичними експертами, щоб забезпечити максимально можливу точність і відповідність фактам.
У нас є строгі правила щодо вибору джерел інформації та ми посилаємося тільки на авторитетні сайти, академічні дослідницькі інститути і, по можливості, доведені медичні дослідження. Зверніть увагу, що цифри в дужках ([1], [2] і т. д.) є інтерактивними посиланнями на такі дослідження.
Якщо ви вважаєте, що який-небудь з наших матеріалів є неточним, застарілим або іншим чином сумнівним, виберіть його і натисніть Ctrl + Enter.
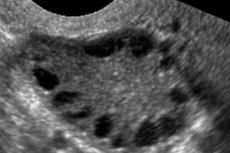
Синдром полікістозних яєчників – це багатофакторна гетерогенна патологія, що характеризується порушеннями менструального циклу, хронічною ановуляцією, гіперандрогенією, кістозними змінами яєчників та безпліддям. Синдром полікістозних яєчників характеризується помірним ожирінням, нерегулярними менструаціями або аменореєю, а також симптомами надлишку андрогенів (гірсутизм, акне). Яєчники зазвичай містять багато кіст. Діагноз ставиться на основі тестів на вагітність, рівня гормонів та обстеження для виключення вірилізуючої пухлини. Лікування симптоматичне.
Причини синдрому полікістозних яєчників
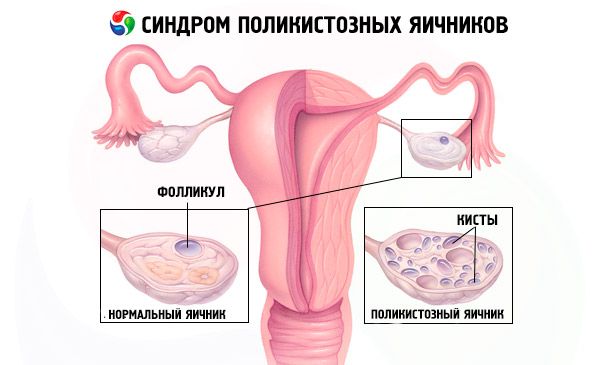
Синдром полікістозних яєчників – поширена ендокринна патологія репродуктивної системи, що зустрічається у 5-10% пацієнтів; характеризується ановуляцією та надлишком андрогенів невідомої етіології. Яєчники можуть бути нормального розміру або збільшеними, з гладкою, потовщеною капсулою. Як правило, яєчники містять багато дрібних, 26 мм фолікулярних кіст; іноді зустрічаються великі кісти, що містять атретичні клітини. Рівень естрогенів підвищується, що призводить до підвищеного ризику гіперплазії ендометрію та, зрештою, раку ендометрію. Рівень андрогенів часто підвищується, що збільшує ризик метаболічного синдрому та гірсутизму.
 [ 13 ]
[ 13 ]
Патогенез
У жінок із синдромом полікістозних яєчників (СПКЯ) спостерігаються порушення метаболізму андрогенів та естрогенів, а також порушення синтезу андрогенів. Захворювання супроводжується високою концентрацією в сироватці крові андрогенних гормонів, таких як тестостерон, андростендіон, дегідроепіандростерон сульфат та (ДГЕА-С). Однак іноді можна визначити нормальний рівень андрогенів.
СПКЯ також пов'язаний з інсулінорезистентністю, гіперінсулінемією та ожирінням. Гіперінсулінемія також може призвести до пригнічення синтезу SHBG, що, у свою чергу, може посилювати андрогенні прояви.
Крім того, інсулінорезистентність при СПКЯ пов'язана з адипонектином, гормоном, що секретується адипоцитами та регулює обмін ліпідів та рівень глюкози в крові.
Підвищення рівня андрогенів супроводжується посиленням стимулюючого ефекту лютеїнізуючого гормону (ЛГ), що секретується передньою часткою гіпофіза, що призводить до росту тека-клітин яєчників. Ці клітини, у свою чергу, збільшують синтез андрогенів (тестостерону, андростендіону). Через знижений рівень фолікулостимулюючого гормону (ФСГ) відносно ЛГ, гранулярні клітини яєчників не можуть ароматизувати андрогени в естрогени, що призводить до зниження рівня естрогенів та подальшої ановуляції.
Деякі дані свідчать про те, що у пацієнтів є функціональне порушення цитохрому P450c17, 17-гідроксилази, що пригнічує біосинтез андрогенів.
Синдром полікістозних яєчників – це генетично гетерогенний синдром. Дослідження членів сімей з СПКЯ доводять аутосомно-домінантний тип успадкування. Нещодавно було підтверджено генетичний зв'язок між СПКЯ та ожирінням. Варіант гена FTO (rs9939609, який сприяє розвитку загального ожиріння) значно пов'язаний зі схильністю до розвитку СПКЯ. Були виявлені поліморфізми локусу 2p16 (2p16.3, 2p21 та 9q33.3), пов'язані із синдромом полікістозних яєчників, а також ген, що кодує рецептор лютеїнізуючого гормону (ЛГ) та хоріонічного гонадотропіну людини (ХГЛ).
Симптоми синдрому полікістозних яєчників
Симптоми синдрому полікістозних яєчників починаються під час статевого дозрівання та з часом зменшуються. Регулярні менструації протягом деякого часу після менархе виключають діагноз синдрому полікістозних яєчників. Обстеження зазвичай виявляє рясне виділення цервікального слизу (що відображає високий рівень естрогену). Діагноз синдрому полікістозних яєчників можна запідозрити, якщо у жінки є принаймні два типові симптоми (помірне ожиріння, гірсутизм, нерегулярні менструації або аменорея).
Найпоширенішим поєднанням клінічних симптомів є:
- порушення менструального циклу (олігоменорея, дисфункціональні маткові кровотечі, вторинна аменорея);
- ановуляція;
- безпліддя;
- гірсутизм;
- порушення жирового обміну (ожиріння та метаболічний синдром);
- діабет;
- синдром обструктивного апное сну.
Що турбує?
Діагностика синдрому полікістозних яєчників
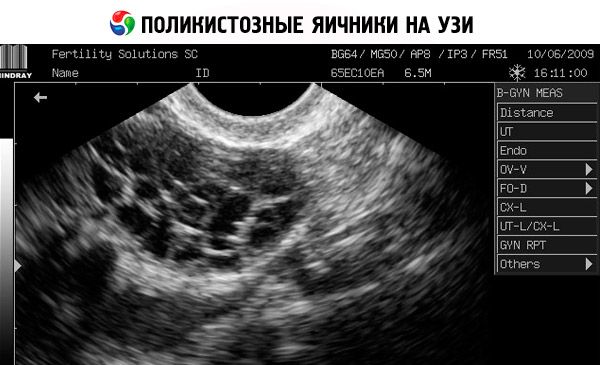
Діагноз ґрунтується на виключенні вагітності (тест на вагітність) та дослідженні рівня естрадіолу, ФСГ, ТТГ та пролактину в сироватці крові. Діагноз підтверджується ультразвуковим дослідженням, яке виявляє більше 10 фолікулів у яєчнику; фолікули зазвичай розташовані на периферії та нагадують нитку перлів. Якщо відзначаються фолікули в яєчниках та гірсутизм, то слід визначити рівень тестостерону та ДГЕАС. Патологічні рівні оцінюються як при аменореї.
 [ 23 ], [ 24 ], [ 25 ], [ 26 ], [ 27 ], [ 28 ]
[ 23 ], [ 24 ], [ 25 ], [ 26 ], [ 27 ], [ 28 ]
Анамнез та фізикальне обстеження
Шляхом ретельного збору анамнезу виявляються спадкові фактори розвитку синдрому полікістозних яєчників. Під час обстеження розраховується індекс маси тіла та співвідношення талії до стегон (в нормі ≤ 0,8) для діагностики надмірної маси тіла та ожиріння.
Синдром полікістозних яєчників характеризується поліморфізмом клінічних та лабораторних ознак.
Спеціальні методи діагностики синдрому полікістозних яєчників
Обов’язковим є гормональне дослідження на 3–5-й день менструальноподібної реакції: визначається рівень у крові ЛГ, ФСГ, пролактину, тестостерону, андрогенів надниркових залоз – ДГЕАС, 17-гідроксипрогестерону. Синдром полікістозних яєчників характеризується високим індексом ЛГ/ФСГ -> 2,5–3 (через підвищення рівня ЛГ) та гіперандрогенією.
З метою уточнення джерела гіперандрогенії проводиться АКТГ-тест для диференціальної діагностики з гіперандрогенією, спричиненою мутацією гена, що кодує фермент 21-гідроксилази в надниркових залозах (діагностика латентної та прихованої форм адреногенітального синдрому). Методика: о 9 ранку береться кров з ліктьової вени, потім внутрішньом'язово вводиться 1 мг препарату синактен-депо, а через 9 годин кров береться повторно. В обох порціях крові визначається концентрація кортизолу та 17-гідроксипрогестерону, потім за спеціальною формулою розраховується коефіцієнт, значення якого не повинні перевищувати 0,069. У цих випадках тест негативний, і жінка (або чоловік) не є носієм мутації гена 21-гідроксилази.
Дифеніновий тест проводиться для виявлення центральних форм синдрому полікістозних яєчників та можливості лікування нейромедіаторними препаратами. Методика проведення тесту: у крові визначається початкова концентрація ЛГ та тестостерону, потім дифенін приймають по 1 таблетці 3 рази на день протягом 3 днів, після чого знову визначають концентрацію цих самих гормонів у крові. Тест вважається позитивним, якщо рівень ЛГ та тестостерону знижується.
- УЗД статевих органів виявляє збільшені яєчники (10 см3 або більше), множинні фолікули діаметром до 9 мм, потовщення строми яєчника та потовщення капсули.
- Крім того, якщо є підозра на інсулінорезистентність, проводиться тест на толерантність до глюкози для визначення рівня інсуліну та глюкози до та після фізичного навантаження.
- Якщо підозрюється адренальний генез синдрому полікістозних яєчників, рекомендується генетичне консультування та генотипування HLA.
- Гістеросальпінгографія.
- Лапароскопія.
- Оцінка фертильності сперми чоловіка/дружини.
У листопаді 2015 року Американська асоціація клінічних ендокринологів (AACE), Американський коледж ендокринології (ACE) та Товариство надлишку андрогенів та СПКЯ (AES) опублікували нові рекомендації щодо діагностики СПКЯ. Ці рекомендації такі:
- Діагностичні критерії СПКЯ повинні включати один із наступних трьох критеріїв: хронічна ановуляція, клінічна гіперандрогенія та полікістоз яєчників.
- Окрім клінічних даних, для діагностики СПКЯ слід вимірювати рівень 17-гідроксипрогестерону та антимюллерового гормону в сироватці крові.
- Рівень вільного тестостерону є більш чутливим у виявленні надлишку андрогенів, ніж рівень загального тестостерону.
Що потрібно обстежити?
До кого звернутись?
Лікування синдрому полікістозних яєчників
Жінкам з ановуляторними менструальними циклами (відсутні або нерегулярні менструації в анамнезі та відсутність ознак вироблення прогестерону), без гірсутизму та бажання завагітніти, призначають періодично прогестин (наприклад, медроксипрогестерон 5-10 мг перорально один раз на день протягом 10-14 днів щомісяця протягом 12 місяців) або пероральні контрацептиви для зменшення ризику гіперплазії та раку ендометрію, а також для зниження рівня андрогенів у крові.
Жінкам із синдромом полікістозних яєчників з ановуляторними циклами, з гірсутизмом та які не планують вагітність, лікування спрямоване на зменшення гірсутизму та регулювання рівня тестостерону та ДГЕАС у сироватці крові. Жінки, які бажають завагітніти, проходять лікування безпліддя.
Лікування безпліддя при синдромі полікістозних яєчників проводиться в 2 етапи:
- 1 етап – підготовчий;
- 2 етап – стимуляція овуляції.
Терапія на підготовчому етапі залежить від клініко-патогенетичної форми синдрому полікістозних яєчників.
- У випадках синдрому полікістозних яєчників та ожиріння рекомендується призначати ліки, що сприяють зниженню інсулінорезистентності: препаратом вибору є метформін, який приймають перорально по 500 мг 3 рази на день протягом 3–6 місяців.
- При яєчниковій формі синдрому полікістозних яєчників та високому рівні ЛГ використовуються препарати, що сприяють зниженню чутливості гіпоталамо-гіпофізарної системи до повного пригнічення функції яєчників (рівень естрадіолу в сироватці крові < 70 пмоль/л):
- спрей бусерелін, 150 мкг у кожну ніздрю 3 рази на день з 21-го або 2-го дня менструального циклу, курс 1–3 місяці, або
- бусерелін депо внутрішньом'язово 3,75 мг один раз на 28 днів з 21-го або 2-го дня менструального циклу, курс 1–3 місяці, або
- лейпрорелін підшкірно 3,75 мг один раз на 28 днів з 21-го або 2-го дня менструального циклу, курс 1–3 місяці, або
- трипторелін підшкірно 3,75 мг один раз на 28 днів або 0,1 мг один раз на день з 21-го або 2-го дня менструального циклу, курс 1–3 місяці.
Принципово не має значення, з якого дня (21-го чи 2-го) менструального циклу призначають агоністи ГнРГ, проте призначення з 21-го дня є кращим, оскільки в цьому випадку кісти яєчників не утворюються. При призначенні з 2-го дня циклу фаза активації, що передує фазі пригнічення в механізмі дії агоніста ГнРГ, збігається з фолікулярною фазою циклу та може спричинити утворення кіст яєчників.
Альтернативні препарати:
- етинілестрадіол/дієногест перорально 30 мкг/2 мг один раз на день з 5-го по 25-й день менструального циклу, курс 3–6 місяців або
- етинілестрадіол/ципротерону ацетат перорально 35 мкг/2 мг один раз на день з 5-го по 25-й день менструального циклу, курс 3–6 місяців.
- При наднирковій формі синдрому полікістозних яєчників показано призначення глюкокортикоїдних препаратів:
- дексаметазон перорально 0,25–1 мг один раз на день, курс 3–6 місяців, або
- метилпреднізолон перорально 2–8 мг один раз на день, курс 3–6 місяців, або
- преднізолон перорально 2,5–10 мг один раз на день, курс 3–6 місяців.
- При центральній формі синдрому полікістозних яєчників використовуються протисудомні препарати:
- дифенін 1 таблетка перорально 1-2 рази на день;
- карбамазепін перорально по 100 мг 2 рази на день, курс 3-6 місяців.
На 2-му етапі проводиться стимуляція овуляції.
Вибір препаратів та схеми їх застосування визначаються з урахуванням клінічних та лабораторних даних. Під час індукції овуляції проводиться ретельний ультразвуковий та гормональний моніторинг стимульованого циклу.
Неприпустимо стимулювати овуляцію будь-якими медикаментами без ультразвукового контролю. Недоцільно починати стимуляцію овуляції за наявності кістозних утворень у яєчниках діаметром > 15 мм та товщиною ендометрія > 5 мм.
Індукція овуляції кломіфеном показана молодим жінкам з коротким анамнезом захворювання та достатнім рівнем естрогену (рівень естрадіолу в сироватці крові < 150 пмоль/л) і низьким рівнем ЛГ (> 15 МО/л).
Кломіфен призначають перорально по 100 мг один раз на день з 5-го по 9-й день менструального циклу в один і той же час доби.
Контрольне УЗД проводиться на 10-й день циклу, оцінюється діаметр домінантного фолікула та товщина ендометрію. Огляди проводяться через день, у періовуляторному періоді – щодня. Важливий не день циклу, а розмір провідного фолікула: якщо його діаметр більше 16 мм, то необхідно проводити УЗД щодня, поки він не досягне розміру 20 мм.
Альтернативні схеми лікування (з вираженим антиестрогенним ефектом):
Схема 1:
- кломіфен перорально 100 мг 1 раз на день з 5-го по 9-й день менструального циклу в один і той же час доби +
- етинілестрадіол (ЕЕ) перорально 50 мкг 2 рази на день з 10-го по 15-й день менструального циклу або
- естрадіол перорально по 2 мг 2 рази на день з 10-го по 15-й день менструального циклу.
Схема 2:
- кломіфен перорально 100 мг 1 раз на день з 3-го по 7-й день менструального циклу в один і той же час доби +
- менотропіни внутрішньом'язово 75–150 МО один раз на день в один і той же час з 7-го–8-го дня менструального циклу або
- фолітропін альфа внутрішньом’язово 75–150 МО один раз на день в один і той же час, починаючи з 7–8-го дня менструального циклу.
Індукція овуляції кломіфену цитратом не показана в таких ситуаціях:
- при гіпоестрогенізмі (рівень естрадіолу в сироватці крові < 150 пмоль/л);
- після попередньої підготовки агоністами ГнРГ (внаслідок зниження чутливості гіпоталамо-гіпофізарно-яєчникової системи розвивається гіпоестрогенізм);
- у жінок похилого репродуктивного віку з тривалим анамнезом захворювання та високим рівнем ЛГ у сироватці крові (> 15 МО/л). Недоцільно збільшувати дозу кломіфену до 150 мг/добу під час повторних курсів стимуляції, оскільки посилюється негативний периферичний антиестрогенний ефект.
Не рекомендується проводити більше 3 послідовних курсів стимуляції кломіфеном; якщо лікування неефективне, слід використовувати гонадотропіни.
Стимуляція овуляції гонадотропінами показана за відсутності адекватного фолікулогенезу після стимуляції кломіфеном, за наявності вираженого периферичного антиестрогенного ефекту, недостатнього естрогенного насичення. Її можна проводити як у молодих пацієнток, так і в пізньому репродуктивному віці.
Препарати вибору:
- менотропіни внутрішньом'язово 150–225 МО один раз на день з 3-го–5-го дня менструального циклу одночасно, курс 7–15 днів або
- урофолітропін внутрішньом’язово 150–225 МО один раз на день з 3–5-го дня менструального циклу одночасно, курс 7–15 днів.
Альтернативні препарати (для осіб з високим ризиком розвитку синдрому гіперстимуляції яєчників):
- фолітропін альфа внутрішньом’язово 100–150 МО один раз на день з 3–5-го дня менструального циклу одночасно, курс 7–15 днів. Індукція овуляції гонадотропінами з використанням аналогів ГнРГ показана при наявності синдрому полікістозних яєчників з високим рівнем ЛГ у сироватці крові (> 15 МО/л).
Препарати вибору:
- бусерелін у формі спрею по 150 мкг у кожну ніздрю 3 рази на день з 21-го дня менструального циклу або
- бусерелін депо внутрішньом'язово 3,75 мг одноразово на 21-й день менструального циклу;
- лейпрорелін підшкірно 3,75 мг одноразово на 21-й день менструального циклу;
- трипторелін підшкірно 3,75 мг одноразово на 21-й день менструального циклу або 0,1 мг один раз на день з 21-го дня менструального циклу +
- менотропіни внутрішньом’язово по 225–300 МО один раз на день з 2-го–3-го дня наступного менструального циклу одночасно.
Альтернативні препарати (для осіб з високим ризиком розвитку синдрому гіперстимуляції яєчників):
- менотропіни внутрішньом'язово 150–225 МО один раз на день з 2-го–3-го дня менструального циклу одночасно або
- фолітропін альфа внутрішньом'язово 150–225 МО один раз на день з 2-го–3-го дня менструального циклу одночасно +
- ганірелікс підшкірно по 0,25 мг один раз на день, починаючи з 5-го–7-го дня застосування гонадотропіну (коли домінантний фолікул досягне розміру 13–14 мм);
- цетрорелікс підшкірно по 0,25 мг один раз на день, починаючи з 5-го–7-го дня застосування гонадотропіну (коли домінантний фолікул досягне розміру 13–14 мм).
Індукція овуляції у пацієнток пізнього репродуктивного віку (зі слабкою відповіддю яєчників на гонадотропні препарати).
Препарати вибору:
- менотропіни внутрішньом'язово по 225 МО один раз на день з 3-го по 5-й день менструального циклу одночасно +
- трипторелін підшкірно по 0,1 мг один раз на день, починаючи з 2-го дня менструального циклу.
Альтернативні препарати:
- трипторелін підшкірно 0,1 мг один раз на день з 2-го дня менструального циклу +
- фолітропін альфа внутрішньом’язово 200–225 МО один раз на день з 3-го по 5-й день менструального циклу одночасно.
У всіх схемах із використанням гонадотропінів адекватність дози останніх оцінюється за динамікою росту фолікулів (у нормі 2 мм/добу). При повільному зростанні фолікулів дозу збільшують на 75 МО, при занадто швидкому зростанні — зменшують на 75 МО.
У всіх схемах, якщо є зрілий фолікул розміром 18–20 мм, а товщина ендометрія становить щонайменше 8 мм, терапію припиняють і вводять людський хоріонічний гонадотропін внутрішньом’язово в одноразовій дозі 10 000 МО.
Після підтвердження овуляції підтримується лютеїнова фаза циклу.
Препарати вибору:
- дидрогестерон перорально 10 мг 1-3 рази на день, курс 10-12 днів або
- прогестерон перорально 100 мг 2-3 рази на день, або вагінально 100 мг 2-3 рази на день, або внутрішньом'язово 250 мг 1 раз на день, курс 10-12 днів. Альтернативний препарат (за відсутності симптомів гіперстимуляції яєчників):
- людський хоріонічний гонадотропін внутрішньом'язово 1500–2500 МО один раз на день на 3,5 та 7 день лютеїнової фази.
Інші ліки, що використовуються для лікування СПКЯ:
- Антиандрогени (наприклад, спіронолактон, лейпролід, фінастерид).
- Гіпоглікемічні препарати (наприклад, метформін, інсулін).
- Селективні модулятори рецепторів естрогену (наприклад, кломіфену цитрат).
- Ліки від акне (наприклад, бензоїлпероксид, третиноїновий крем (0,02-0,1%)/гель (0,01-0,1%)/розчин (0,05%), адапаленовий крем (0,1%)/гель (0,1%, 0,3%)/розчин (0,1%), еритроміцин 2%, кліндаміцин 1%, натрію сульфетамід 10%).
Побічні ефекти лікування
При застосуванні кломіфену у більшості пацієнток розвивається периферичний антиестрогенний ефект, який полягає у відставанні росту ендометрію від росту фолікулів та зменшенні кількості цервікального слизу. При застосуванні гонадотропінів, особливо людського менопаузального гонадотропіну (менотропінів), може розвинутися синдром гіперстимуляції яєчників (СГЯ); при застосуванні рекомбінантного ФСГ (фолітропін альфа) ризик синдрому гіперстимуляції яєчників нижчий. При застосуванні режимів, що включають агоністи ГнРГ (трипторелін, бусерелін, лейпрорелін), ризик синдрому гіперстимуляції яєчників зростає, а застосування агоністів ГнРГ може спричинити симптоми естрогенної недостатності – припливи, сухість шкіри та слизових оболонок.
Прогноз
Ефективність лікування безпліддя при синдромі полікістозних яєчників залежить від клінічних та гормональних особливостей перебігу захворювання, віку жінки, адекватності підготовчої терапії та правильного підбору схеми індукції овуляції.
У 30% молодих жінок з коротким історією захворювання вагітність може настати після попереднього лікування без індукції овуляції.
Ефективність стимуляції овуляції кломіфеном не перевищує 30% на жінку; 40% пацієнток із синдромом полікістозних яєчників є резистентними до кломіфену.
Застосування менотропінів та урофолітропіну дозволяє досягти вагітності у 45–50% жінок, але ці препарати підвищують ризик розвитку синдрому гіперстимуляції яєчників.
Найбільш ефективними є схеми з використанням агоністів ГнРГ, які дозволяють уникнути «паразитарних» піків ЛГ: до 60% вагітностей на одну жінку. Однак при використанні цих препаратів відзначається найвищий ризик ускладнень – тяжкі форми синдрому гіперстимуляції яєчників, багатоплідна вагітність. Застосування антагоністів ГнРГ не менш ефективне, але не пов'язане з високим ризиком синдрому гіперстимуляції яєчників.
 [ 34 ]
[ 34 ]

