Медичний експерт статті
Нові публікації
Цукровий діабет під час вагітності
Останній перегляд: 04.07.2025

Весь контент iLive перевіряється медичними експертами, щоб забезпечити максимально можливу точність і відповідність фактам.
У нас є строгі правила щодо вибору джерел інформації та ми посилаємося тільки на авторитетні сайти, академічні дослідницькі інститути і, по можливості, доведені медичні дослідження. Зверніть увагу, що цифри в дужках ([1], [2] і т. д.) є інтерактивними посиланнями на такі дослідження.
Якщо ви вважаєте, що який-небудь з наших матеріалів є неточним, застарілим або іншим чином сумнівним, виберіть його і натисніть Ctrl + Enter.
Цукровий діабет вагітності – це група метаболічних захворювань, що характеризуються гіперглікемією, що виникає внаслідок дефектів секреції інсуліну, дії інсуліну або обох. Хронічна гіперглікемія при діабеті призводить до пошкодження та недостатності різних органів, особливо очей, нирок, нервової та серцево-судинної систем.
Гестаційний діабет можна класифікувати як гестаційний діабет А1ГД та гестаційний діабет А2ГД. Гестаційний діабет, який лікується без ліків та реагує на дієтотерапію, називається дієтоконтрольованим гестаційним діабетом або гестаційним діабетом А1ГД. З іншого боку, гестаційний діабет, який лікується за допомогою ліків для досягнення адекватного глікемічного контролю, називається гестаційним діабетом А2ГД. [ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ]
Епідеміологія
Цукровий діабет (ЦД) – це метаболічний розлад, що виникає внаслідок порушення вироблення інсуліну, порушення дії інсуліну або обох цих факторів. Це серйозне неінфекційне захворювання, поширеність якого зростає у всьому світі, щорічно спричиняючи 4,8 мільйона смертей та захворюваність у 371 мільйона людей. В останні роки спостерігаються закономірності зміни віку початку захворювання на ЦД, причому молодше населення зараз непропорційно уражається. За оцінками, 28 мільйонів жінок репродуктивного віку наразі мають ЦД у світі. Більшість із цих жінок мають ЦД 2 типу, і 80% цього тягаря припадає на країни з низьким та середнім рівнем доходу. [ 6 ]
За різними даними, від 1 до 14% усіх вагітностей (залежно від досліджуваної популяції та використаних методів діагностики) ускладнюються гестаційним діабетом.
Поширеність цукрового діабету 1 та 2 типів серед жінок репродуктивного віку становить 2%, у 1% усіх вагітностей жінка спочатку має діабет, у 4,5% випадків розвивається гестаційний діабет, у тому числі у 5% випадків цукровий діабет маніфестує під виглядом гестаційного діабету.
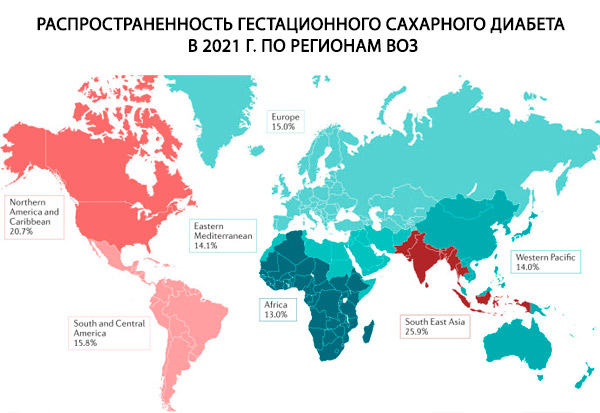
Під час вагітності цукровий діабет може бути як вже існуючим (1 або 2 типу), так і гестаційним цукровим діабетом (ГЦД). При вже існуючому діабеті фактори ризику, такі як генетична схильність, сімейний анамнез діабету 1 типу та аутоімунні захворювання, відіграють вирішальну роль у розвитку діабету 1 типу.[ 7 ] Фактори, що відіграють значну роль як у діабеті 2 типу, так і в ГЦД, включають ожиріння, нездорове харчування, відсутність фізичної активності, сімейний анамнез діабету 2 типу, вік матері та етнічну приналежність.[ 8 ] Інші зміни способу життя, такі як зловживання алкоголем та куріння, також пов'язані з етіологією діабету 2 типу.
Причинами підвищеної захворюваності плода є макросомія, гіпоглікемія, вроджені вади, синдром дихальної недостатності, гіпербілірубінемія, гіпокальціємія, поліцитемія, гіпомагніємія. Нижче наведено класифікацію П. Уайта, яка характеризує числову (p, %) ймовірність народження життєздатної дитини залежно від тривалості та ускладнень материнського діабету.
- Клас А. Порушена толерантність до глюкози та відсутність ускладнень - p=100;
- Клас B. Тривалість діабету менше 10 років, початок у віці понад 20 років, відсутність судинних ускладнень - p=67;
- Клас C. Тривалість від 10 до 19 років, виник у віці 10-19 років, без судинних ускладнень - p=48;
- Клас D. Тривалість понад 20 років, виникла раніше 10 років; ретинопатія або кальцифікація судин ніг - p=32;
- Клас E. Кальцифікація судин малого таза - p=13;
- Клас F. Нефропатія - p=3.
Причини цукрового діабету під час вагітності
Гестаційний діабет, або гестагенний діабет (ГД), – це розлад непереносимості глюкози (РНГ), який виникає під час вагітності та зникає після пологів. Діагностичним критерієм для цього типу діабету є перевищення будь-яких двох з наступних трьох рівнів глюкози в капілярній крові, ммоль/л: натщесерце – 4,8, через 1 годину – 9,6 та через 2 години – 8 після перорального навантаження 75 г глюкози.
Порушена толерантність до глюкози під час вагітності відображає фізіологічний вплив контрінсулярних плацентарних гормонів та інсулінорезистентності і зустрічається приблизно у 2% вагітних жінок. Раннє виявлення порушення толерантності до глюкози важливе з двох причин: по-перше, у 40% жінок з гестаційним діабетом в анамнезі розвивається клінічний діабет протягом 6-8 років і тому потребують подальшого спостереження; по-друге, порушення толерантності до глюкози підвищує ризик перинатальної смертності та фетопатії, як і цукровий діабет.
Етіологія гестаційного діабету, ймовірно, пов'язана з
- дисфункція бета-клітин підшлункової залози або затримка реакції бета-клітин на рівень глікемії та
- тяжка інсулінорезистентність, що виникає внаслідок вивільнення плацентарних гормонів.
Плацентарний лактоген людини є основним гормоном, пов'язаним з підвищеною інсулінорезистентністю при гестаційному діабеті (ГД). Інші гормони, пов'язані з розвитком цього захворювання, включають гормон росту, пролактин, кортикотропін-рилізинг-гормон та прогестерон; ці гормони сприяють стимуляції інсулінорезистентності та гіперглікемії під час вагітності.
Фактори ризику
Під час першого візиту вагітної жінки до лікаря необхідно оцінити її ризик розвитку гестаційного діабету, оскільки від цього залежить подальша діагностична тактика. До групи низького ризику розвитку гестаційного діабету належать жінки віком до 25 років, з нормальною масою тіла до вагітності, відсутністю діабету в анамнезі у родичів першого ступеня спорідненості, відсутністю порушень вуглеводного обміну в анамнезі (включаючи глюкозурію) та неускладненим акушерським анамнезом. Для віднесення жінки до групи низького ризику розвитку гестаційного діабету необхідно мати всі перелічені ознаки. У цій групі жінок тестування за допомогою навантажувальних тестів не проводиться та обмежується рутинним контролем глікемії натщесерце.
Згідно з одностайною думкою вітчизняних та зарубіжних експертів, до групи високого ризику розвитку гестаційного діабету належать жінки зі значним ожирінням (ІМТ ≥30 кг/м2 ), діабетом у родичів першого ступеня спорідненості, ознаками гестаційного діабету в анамнезі або будь-якими порушеннями вуглеводного обміну поза вагітністю. Для віднесення жінки до групи високого ризику достатньо наявності однієї з перелічених ознак. Цим жінкам проводять обстеження під час першого візиту до лікаря (рекомендується визначення концентрації глюкози в крові натщесерце та проведення тесту зі 100 г глюкози, див. методику нижче).
До групи із середнім ризиком розвитку гестаційного діабету належать жінки, які не належать до груп низького та високого ризику: наприклад, з незначним надлишком маси тіла до вагітності, зі складним акушерським анамнезом (великий плід, багатоводдя, спонтанні викидні, гестоз, вади розвитку плода, мертвонародження) тощо. У цій групі тестування проводиться у критичний для розвитку гестаційного діабету термін – 24-28 тижнів вагітності (обстеження починається зі скринінгового тесту).
Було повідомлено про кілька інших клінічних факторів ризику розвитку гестаційного діабету. Ці клінічні фактори включають: [ 12 ]
- Надмірна вага (індекс маси тіла понад 25)
- Зниження фізичної активності
- Родич першого ступеня з діабетом
- Наявність в анамнезі гестаційного діабету або макросомії новонароджених, супутніх метаболічних захворювань, таких як гіпертензія.
- Низький рівень ЛПВЩ
- Тригліцериди понад 250
- Синдром полікістозних яєчників
- Рівень гемоглобіну A1c перевищує 5,7.
- Відхилення від норми в пероральному тесті на толерантність до глюкози
- Будь-який значущий маркер інсулінорезистентності (чорний акантоз)
- Серцево-судинні захворювання в анамнезі
Патогенез
Плацентарний лактоген людини – це гормон, що виділяється плацентою під час вагітності. Він має склад, порівнянний з гормоном росту, і спричиняє важливі метаболічні зміни під час вагітності для підтримки харчового статусу плода. Цей гормон здатний викликати зміни та модифікації рецепторів інсуліну. Наступні молекулярні варіації, ймовірно, пов'язані зі зниженням поглинання глюкози периферичними тканинами:
- молекулярна зміна бета-субодиниці інсулінового рецептора,
- знижене фосфорилювання тирозинкінази,
- ремоделювання субстрату-1 інсулінового рецептора та фосфатидилінозитол-3-кінази.
Високий рівень глюкози у матері проникає через плаценту та викликає гіперглікемію плода. Підшлункова залоза плода стимулюється у відповідь на гіперглікемію. Анаболічні властивості інсуліну стимулюють ріст тканин плода з підвищеною швидкістю.
Є повідомлення про те, що вищий індекс маси тіла та ожиріння можуть призвести до запалення низького ступеня. Хронічне запалення індукує синтез ксантуренової кислоти, яка пов'язана з розвитком переддіабету та гестаційного діабету. [ 15 ]
Симптоми цукрового діабету під час вагітності
Прегестаційний діабет
Симптоми у вагітних жінок з цукровим діабетом 1 та 2 типів залежать від ступеня компенсації та тривалості захворювання і переважно визначаються наявністю та стадією хронічних судинних ускладнень діабету (артеріальна гіпертензія, діабетична ретинопатія, діабетична нефропатія, діабетична полінейропатія тощо).
 [ 16 ], [ 17 ], [ 18 ], [ 19 ]
[ 16 ], [ 17 ], [ 18 ], [ 19 ]
Гестаційний діабет
Симптоми гестаційного діабету залежать від ступеня гіперглікемії. Він може проявлятися як легка гіперглікемія натщесерце, постпрандіальна гіперглікемія або розвивається класична клінічна картина цукрового діабету з високими цифрами глікемії. У більшості випадків клінічні прояви відсутні або неспецифічні. Як правило, спостерігається ожиріння різного ступеня, часто - швидке збільшення ваги під час вагітності. При високих цифрах глікемії з'являються скарги на поліурію, спрагу, підвищений апетит тощо. Найбільші труднощі для діагностики становлять випадки гестаційного діабету з помірною гіперглікемією, коли глюкозурія та гіперглікемія натщесерце часто не виявляються.
У нашій країні немає єдиних підходів до діагностики гестаційного діабету. Згідно з сучасними рекомендаціями, діагностика гестаційного діабету повинна базуватися на визначенні факторів ризику його розвитку та використанні глюкозних навантажувальних тестів у групах середнього та високого ризику.
Форми
Серед порушень вуглеводного обміну у вагітних жінок слід виділити:
- Діабет, який існував у жінки до вагітності (прегестаційний діабет) – діабет 1 типу, діабет 2 типу, інші типи діабету.
- Гестаційний діабет або діабет вагітних – це будь-який ступінь порушення вуглеводного обміну (від ізольованої гіперглікемії натщесерце до клінічно очевидного діабету), що починається та вперше виявляється під час вагітності.
Класифікація прегестаційного діабету
За ступенем компенсації захворювання:
- компенсація;
- декомпенсація.
Класифікація гестаційного діабету
Гестаційний діабет диференціюється залежно від використовуваного методу лікування:
- компенсується дієтотерапією;
- компенсується інсулінотерапією.
За ступенем компенсації захворювання:
- компенсація;
- декомпенсація.
- E10 Інсулінозалежний цукровий діабет (у сучасній класифікації - цукровий діабет 1 типу)
- E11 Інсуліннезалежний цукровий діабет (у сучасній класифікації - цукровий діабет 2 типу)
- E10(E11).0 - з комою
- E10(E11).1 - з кетоацидозом
- E10(E11).2 - з ураженням нирок
- E10(E11).3 - з пошкодженням очей
- E10(E11).4 - з неврологічними ускладненнями
- E10(E11).5 - з порушеннями периферичного кровообігу
- E10(E11).6 - з іншими уточненими ускладненнями
- E10(E11).7 - з множинними ускладненнями
- E10(E11).8 - з неуточненими ускладненнями
- E10(E11).9 – без ускладнень
- 024.4 Цукровий діабет під час вагітності.
Ускладнення і наслідки
Вагітна жінка з діабетом та її ненароджена дитина мають підвищений ризик ускладнень вагітності, таких як прееклампсія, інфекції, утруднені пологи, післяпологова кровотеча, передчасні пологи, мертвонародження, макросомія, викидень, затримка внутрішньоутробного розвитку, вроджені аномалії, родові травми та смерть у найгірших випадках. Жінки також мають ризик розвитку довгострокових діабетичних ускладнень, включаючи ретинопатію, нефропатію та нейропатію.
Після 42-денного післяпологового періоду також можна спостерігати наслідки діабету під час вагітності. За оцінками, у 30–50% жінок з гестаційним діабетом в анамнезі він знову розвинеться під час наступних вагітностей, і у 50% цих жінок протягом 5–10 років розвинеться діабет 2 типу. Крім того, діти, народжені від вагітностей з діабетом, мають підвищений ризик розвитку ожиріння в дитинстві, метаболічних порушень у підлітковому віці та діабету 2 типу в дорослому віці через метаболічний дисбаланс, що спостерігається внутрішньоутробно.
Діагностика цукрового діабету під час вагітності
Вітчизняні та зарубіжні фахівці пропонують такі підходи до діагностики гестаційного діабету. Одноетапний підхід є найбільш економічно ефективним для жінок з високим ризиком розвитку гестаційного діабету. Він передбачає проведення діагностичного тесту зі 100 г глюкози. Двоетапний підхід рекомендується для групи середнього ризику. За цього методу спочатку проводиться скринінговий тест з 50 г глюкози, а якщо вона відхилена від норми, то проводиться 100-грамовий тест.
Скринінговий тест проводиться таким чином: жінка випиває 50 г глюкози, розчиненої у склянці води (у будь-який час, не натщесерце), і через годину визначається рівень глюкози у венозній плазмі. Якщо через годину рівень глюкози в плазмі менше 7,2 ммоль/л, тест вважається негативним, і обстеження припиняється. (Деякі рекомендації пропонують рівень глікемії 7,8 ммоль/л як критерій позитивного скринінгового тесту, але вони вказують, що рівень глікемії 7,2 ммоль/л є більш чутливим маркером підвищеного ризику гестаційного діабету.) Якщо рівень глюкози в плазмі дорівнює або перевищує 7,2 ммоль/л, показаний тест зі 100 г глюкози.
Тест зі 100 г глюкози вимагає більш суворого протоколу. Тест проводиться вранці натщесерце, після нічного голодування тривалістю 8-14 годин, на тлі нормального харчування (не менше 150 г вуглеводів на день) та необмеженої фізичної активності протягом щонайменше 3 днів до тесту. Під час тесту необхідно сидіти; куріння заборонено. Тест визначає глікемію венозної плазми натщесерце, через 1 годину, через 2 години та через 3 години після фізичного навантаження. Гестаційний діабет діагностується, якщо 2 або більше значень глікемії дорівнюють або перевищують такі цифри: натщесерце - 5,3 ммоль/л, через 1 годину - 10 ммоль/л, через 2 години - 8,6 ммоль/л, через 3 години - 7,8 ммоль/л. Альтернативним підходом може бути використання 2-годинного тесту з 75 г глюкози (протокол аналогічний). Для встановлення діагнозу гестаційного діабету в цьому випадку необхідно, щоб рівень глюкози у венозній плазмі у 2 або більше визначеннях дорівнював або перевищував такі значення: натщесерце – 5,3 ммоль/л, через 1 годину – 10 ммоль/л, через 2 години – 8,6 ммоль/л. Однак, на думку експертів Американської діабетичної асоціації, цей підхід не має валідності 100-грамової проби. Використання четвертого (тригодинного) визначення глікемії в аналізі при проведенні тесту зі 100 г глюкози дозволяє більш надійно перевірити стан вуглеводного обміну у вагітної жінки. Слід зазначити, що рутинний моніторинг глікемії натщесерце у жінок з ризиком гестаційного діабету в деяких випадках не може повністю виключити гестаційний діабет, оскільки нормальний рівень глікемії натщесерце у вагітних жінок дещо нижчий, ніж у невагітних. Таким чином, нормоглікемія натщесерце не виключає наявності постпрандіальної глікемії, яка є проявом гестаційного діабету і може бути виявлена лише в результаті стрес-тестів. Якщо у венозній плазмі вагітної жінки виявлено високі показники глікемії: більше 7 ммоль/л натщесерце та більше 11,1 у випадковому зразку крові, і ці показники підтверджуються наступного дня, діагностичні дослідження не потрібні, а діагноз гестаційного діабету вважається встановленим.
Що потрібно обстежити?
До кого звернутись?
Лікування цукрового діабету під час вагітності
Вагітні жінки з цукровим діабетом мають ризик розвитку таких акушерських та перинатальних ускладнень: самовільне переривання вагітності, гестоз, багатоводдя, передчасні пологи, гіпоксія та внутрішньоутробна загибель плода, макросомія плода, затримка внутрішньоутробного розвитку та формування аномалій розвитку плода, пологова травма матері та плода, висока інтра- та постнатальна смертність. Саме тому ведення вагітних з цукровим діабетом, як на амбулаторному, так і на стаціонарному етапах, має бути організовано з точки зору раціональної профілактики та моніторингу вищезазначених ускладнень. Основні принципи раціонального ведення вагітних з цукровим діабетом та гестаційним діабетом включають:
Суворий глікемічний контроль та підтримка стабільної компенсації вуглеводного обміну
Ведення діабету під час вагітності передбачає як регулярну оцінку компенсації діабету ендокринологом (ведення щоденника, визначення глікованого гемоглобіну, корекцію дієтотерапії та інсулінотерапії), так і самоконтроль рівня глюкози в крові самою вагітною. Самоконтроль глікемії проводиться натщесерце, до, через 1 та 2 години після основних прийомів їжі, а також перед сном. Якщо гіперглікемія виявлена після їжі, її негайно коригують шляхом введення інсуліну короткої дії. Самоконтроль рівня глюкози в сечі наразі не рекомендується через її низьку інформативність. Жінка також самостійно контролює кетонурію (у ранковій порції сечі, а також при глікемії понад 11–12 ммоль/л), веде щоденник діабету, де фіксуються рівень глікемії, дози інсуліну, кількість хлібних одиниць, епізоди гіпоглікемії, ацетонурія, маса тіла, артеріальний тиск тощо.
Моніторинг ускладнень діабету
Не рідше одного разу на триместр проводиться консультація офтальмолога для вирішення питання про необхідність лазерної фотокоагуляції сітківки. Особлива увага приділяється динамічному моніторингу нирок. Частота лабораторних досліджень визначається індивідуально. Як орієнтовну можна запропонувати таку схему: добова протеїнурія – один раз на триместр, креатинін крові – не рідше одного разу на місяць, проба Реберга – не рідше одного разу на триместр, загальний аналіз сечі – один раз на 2 тижні. Контролюється артеріальний тиск, за необхідності призначається (або коригується) антигіпертензивна терапія.
- Профілактика та лікування акушерських ускладнень (фетоплацентарної недостатності, викиднів, гестозу тощо) полягають у застосуванні препаратів прогестерону, антиагрегантів або антикоагулянтів, мембраностабілізаторів, антиоксидантів згідно із загальноприйнятими акушерськими схемами.
- Спостереження за станом плода
Його проводять з метою своєчасної діагностики та лікування таких ускладнень, як вади розвитку, гіпоксія, макросомія, затримка внутрішньоутробного розвитку плода. На 7–10 тижні проводять ультразвукове дослідження плода (для визначення життєздатності, розрахунку куприково-тім'яної довжини та уточнення гестаційного віку). На 16–18 тижні проводять аналіз сироваткового альфа-фетопротеїну (діагностика вад розвитку нервової трубки), β-ХГЛ та естріолу. На 16–20 тижні проводять повторне ультразвукове дослідження плода (діагностика основних вад розвитку плода). На 22–24 тижні проводять ехокардіограму плода для діагностики серцево-судинних вад розвитку плода. З 28 тижня кожні 2 тижні проводять ультразвукову біометрію плода (для оцінки росту плода та відповідності його розмірів гестаційному віку), доплерографію та оцінку фетоплацентарного комплексу. З 32-го тижня – щотижнева кардіотокографія (частіше за показаннями, залежно від акушерської ситуації). На пізніх термінах вагітності необхідна щоденна реєстрація рухової активності плода самою вагітною жінкою із занесенням даних до щоденника діабету.
Цілі лікування діабету під час вагітності
- Стабільна компенсація вуглеводного обміну протягом усієї вагітності.
- Профілактика розвитку та лікування існуючих діабетичних та акушерських ускладнень.
Прегестаційний діабет
- Цільові значення глікемічного рівня (капілярна кров): натщесерце – 4,0–5,5 ммоль/л, через 2 години після їжі < 6,7 ммоль/л.
- Цільові значення HbA1c (принаймні один раз на триместр) – у межах референтних значень для невагітних жінок або нижче.
- Кетонурія відсутня.
Гестаційний діабет
- Цільові значення глікемії (капілярна кров): натщесерце - < 5,0 ммоль/л, через 2 години після їжі < 6,7 ммоль/л.
- Цільові значення HbA1c (принаймні один раз на триместр) – у межах референтних значень для невагітних жінок або нижче.
- Кетонурія відсутня.
Показання до госпіталізації
Прегестаційний діабет
Вагітним жінкам з цукровим діабетом 1 та 2 типів зазвичай рекомендують 3 планові госпіталізації. Перша – на ранніх термінах гестації – для комплексного клінічного та лабораторного обстеження, вирішення питання про пролонгування вагітності, проходження школи діабету (для жінок з цукровим діабетом, які не підготовлені до вагітності), уточнення гестаційного віку, компенсації цукрового діабету. Друга – на 21-24 тижні вагітності – у критичний для декомпенсації цукрового діабету термін, для компенсації вуглеводного обміну та запобігання прогресуванню діабетичних та акушерських ускладнень. Третя – на 32 тижні вагітності для подальшого контролю та лікування акушерських та діабетичних ускладнень, ретельного спостереження за плодом, визначення терміну та способу розродження.
Гестаційний діабет
Госпіталізація показана при першому виявленні гестаційного діабету для обстеження та підбору терапії, потім у разі погіршення перебігу діабету та за акушерськими показаннями.
Методи лікування діабету під час вагітності
Прегестаційний діабет
Найважливішим заходом у разі настання вагітності у жінок з цукровим діабетом є модифікація гіпоглікемічної терапії. «Золотим стандартом» гіпоглікемічної терапії під час вагітності є посилена терапія генно-модифікованими людськими інсулінами. Якщо вагітність жінки була плановою, то до моменту настання вагітності вона вже повинна перебувати на цьому виді інсулінотерапії. Якщо вагітність не була плановою і настає у жінки з цукровим діабетом 2 типу, яка приймає пероральні гіпоглікемічні препарати (препарати сульфонілсечовини, акарбоза, метформін, глітазони, глініди), то їх слід припинити та призначити інсулінотерапію. У жінок з цукровим діабетом 2 типу, які перебувають на дієтотерапії, інсулінотерапія також зазвичай необхідна при настанні вагітності. Якщо жінка перебувала на традиційній інсулінотерапії (при цукровому діабеті 1 та 2 типів), її слід перевести на посилену інсулінотерапію за схемою п'ятиразових ін'єкцій (інсулін короткої дії 3 рази на день перед основними прийомами їжі та інсулін середньої дії вранці перед сніданком та перед сном). Дані щодо застосування аналогів людського інсуліну під час вагітності наразі обмежені (інсулін лізпро, інсулін аспарт, інсулін гларгін тощо).
В умовах постійно змінюваної потреби в інсуліні під час вагітності, для своєчасної корекції доз інсуліну необхідно звертатися до ендокринолога з аналізом щоденника діабету один раз на 2 тижні на ранніх термінах, та щотижня – з 28-го тижня вагітності. При цьому необхідно враховувати закономірності змін чутливості до інсуліну та особливості інсулінотерапії на різних термінах вагітності та в післяпологовому періоді.
У першому триместрі вагітності чутливість тканин до інсуліну підвищується, що призводить до зниження потреби вагітної жінки в інсуліні. Ризик гіпоглікемії значно зростає, тому дозу інсуліну слід своєчасно зменшувати. Однак не слід допускати й гіперглікемії, оскільки в цей період плід не синтезує власний інсулін, а глюкоза матері легко проникає через плаценту в її органи та тканини. Надмірне зниження дози інсуліну швидко призводить до розвитку кетоацидозу, що особливо небезпечно, оскільки кетонові тіла легко долають плацентарний бар'єр і мають потужну тератогенну дію. Таким чином, підтримка нормоглікемії та профілактика кетоацидозу на ранніх термінах вагітності необхідні для запобігання аномаліям розвитку плода.
З 13-го тижня вагітності під впливом плацентарних гормонів з контрінсулярною дією потреба в інсуліні зростає, тому дозу інсуліну, необхідну для досягнення нормоглікемії, поступово збільшують. У цей період плід вже синтезує власний інсулін. При неадекватній компенсації діабету гіперглікемія у матері призводить до гіперглікемії та гіперінсулінемії в кровотоці плода. Гіперінсулінемія плода є причиною таких ускладнень, як макросомія (діабетична фетопатія), порушення дозрівання легень плода, респіраторний дистрес-синдром новонароджених, неонатальна гіпоглікемія.
Починаючи з 32-го тижня вагітності і до пологів, ризик гіпоглікемії знову зростає. У цей період дозу інсуліну можна зменшити на 20-30%. Покращення перебігу діабету в цей період вагітності пов'язане зі збільшенням споживання глюкози зростаючим плодом і «старінням» плаценти.
Під час пологів можуть спостерігатися значні коливання рівня глюкози в крові. Можуть розвинутися гіперглікемія та кетоацидоз (на тлі викиду контрінсулярних гормонів під впливом болю та страху) та тяжка гіпоглікемія, пов'язана з важким фізичним навантаженням під час пологів.
Відразу після пологів потреба в інсуліні різко падає, досягаючи у деяких жінок 0-5 ОД на добу. Найнижчий рівень глікемії спостерігається на 1-3-й день після пологів, протягом цього часу доза інсуліну має бути мінімальною. До 7-10-го дня післяпологового періоду потреба в інсуліні поступово повертається до рівня, який був у жінки до вагітності.
Гестаційний діабет
Першим етапом лікування гестаційного діабету є дієтотерапія в поєднанні з дозованою фізичною активністю. Основними принципами дієтотерапії є виключення легкозасвоюваних вуглеводів (цукру, меду, варення, солодощів, фруктових соків тощо), а також дробове, рівномірне споживання складних вуглеводів протягом дня (3 основних та 3 проміжних прийоми їжі), що дозволяє контролювати постпрандіальну глікемію та запобігати голодному кетозу. Основними джерелами вуглеводів є крупи, макаронні вироби, прісні хлібобулочні вироби, кукурудза, бобові, картопля тощо. Раціон повинен бути багатий на білки (1,5 г/кг маси тіла), клітковину, вітаміни та мінерали. Жири помірно обмежуються (для запобігання надмірному набору ваги). Різке обмеження калорійності раціону та повне голодування під час вагітності протипоказані!
Якщо цільові значення глікемічного індексу не досягаються під час дієти протягом 1-2 тижнів, призначається інсулінотерапія. Часто для нормалізації вуглеводного обміну достатньо невеликих доз короткодіючого інсуліну перед основними прийомами їжі. Однак, у міру прогресування вагітності потреба в інсуліні може змінюватися. Слід особливо зазначити, що за неефективності дієти категорично неприпустимо призначати вагітним пероральні гіпоглікемічні препарати! Ознаки макросомії при ультразвуковій біометрії плода можуть служити показанням до призначення інсулінотерапії вагітній жінці з гестаційним діабетом. Вагітним жінкам з гестаційним діабетом, які перебувають на інсулінотерапії, необхідно вести щоденник, в якому записуються: результати самоконтролю рівня глюкози в крові (6-8 разів на день), кількість вуглеводів на один прийом їжі, розрахована за системою хлібних одиниць (ХО), дози інсуліну, маса тіла (щотижня), нотатки (епізоди гіпоглікемії, ацетонурії, артеріального тиску тощо). Для оцінки ефективності будь-якого виду лікування гестаційного діабету (дієтотерапія, інсулінотерапія) рівень глікованого гемоглобіну перевіряється не рідше одного разу на триместр.
Ускладнення та побічні ефекти лікування
У вагітних жінок з цукровим діабетом та гестаційним діабетом, які перебувають на інсулінотерапії та добре компенсовані, виникнення легкої гіпоглікемії неминуче, що є нешкідливим для матері та плода. Жінки повинні вміти самостійно купірувати легкі форми гіпоглікемії, щоб запобігти розвитку тяжких (з порушенням свідомості) гіпоглікемічних реакцій.
 [ 32 ], [ 33 ], [ 34 ], [ 35 ]
[ 32 ], [ 33 ], [ 34 ], [ 35 ]
Терміни та способи доставки
Прегестаційний діабет
Термін та спосіб розродження визначаються індивідуально. Оптимальний термін – 37–38 тижнів, кращим методом є програмоване розродження через природні родові шляхи. Перебіг пологів у жінок з цукровим діабетом може бути ускладнений через наявність у більшості випадків фетоплацентарної недостатності, гестозу, а часто й макросомії плода та багатоводдя. Необхідно стежити за тим, щоб кесарів розтин проводився лише за акушерськими показаннями, але на практиці частота оперативного розродження шляхом кесаревого розтину у жінок з цукровим діабетом часто досягає 50% і більше. Додатковими показаннями до кесаревого розтину при цукровому діабеті можуть бути прогресування хронічних та розвиток гострих діабетичних ускладнень. Дострокове розродження проводиться у разі різкого погіршення стану плода, прогресування гестозу, ретинопатії (появи множинних свіжих крововиливів на очному дні), нефропатії (розвиток ознак ниркової недостатності). Напередодні кесаревого розтину вагітній жінці з цукровим діабетом вводять звичайну дозу інсуліну середньої тривалості дії. У день операції підшкірні ін’єкції інсуліну припиняють та розпочинають внутрішньовенне введення глюкозо-калієвої суміші з інсуліном під глікемічним контролем кожні 1–2 години експрес-методом. Цільовий рівень глікемії під час пологів або кесаревого розтину (у капілярній крові) становить 4–7 ммоль/л. Для зниження ризику інфекційних ускладнень у післяпологовому періоді застосовується антибіотикотерапія.
Гестаційний діабет
Сам по собі гестаційний діабет не є показанням до кесаревого розтину або дострокових пологів до завершення повних 38 тижнів вагітності. Оптимальний час для пологів – 38-й тиждень вагітності (якщо акушерська ситуація не диктує іншого). Продовження вагітності після 38 тижнів не показано, оскільки це збільшує ризик макросомії. Спосіб пологів визначається акушерськими показаннями.
Подальше управління
Прегестаційний діабет
У разі цукрового діабету 2 типу під час грудного вигодовування рекомендується продовжувати інсулінотерапію, оскільки застосування пероральних гіпоглікемічних засобів під час лактації може спричинити гіпоглікемію у дитини. Після припинення лактації жінкам з цукровим діабетом 1 та 2 типу необхідно проконсультуватися з ендокринологом для модифікації гіпоглікемічної та симптоматичної терапії [призначення сучасних аналогів людського інсуліну, пероральних гіпоглікемічних засобів (при цукровому діабеті 2 типу), статинів тощо], а також для продовження спостереження та лікування діабетичних ускладнень. Перед випискою з пологового будинку (після пологів) доцільно обговорити можливі методи контрацепції.
Гестаційний діабет
Після пологів у 98% жінок, які перенесли гестаційний діабет, нормалізується вуглеводний обмін. Якщо цього не відбувається, слід думати про цукровий діабет 1 типу, що розвинувся вперше під час вагітності (якщо потреба в інсуліні залишається) або цукровий діабет 2 типу (якщо інсулінотерапія не потрібна). Усі жінки, які перенесли гестаційний діабет, мають підвищений ризик розвитку цукрового діабету 2 типу, тому через 1,5–3 місяці після пологів їм необхідно звернутися до ендокринолога для точної оцінки стану вуглеводного обміну (проведення перорального глюкозотолерантного тесту з 75 г глюкози) та визначення частоти динамічного спостереження.
Додатково про лікування
Профілактика
Профілактика прегестаційного діабету залежить від його патогенетичної форми (цукровий діабет 1 типу, цукровий діабет 2 типу, інші типи цукрового діабету) та є однією з найактуальніших і досі повністю невирішених проблем сучасної медицини.
Профілактика ускладнень прегестаційного діабету (для матері та плода) базується на широкій пропаганді передвагітної підготовки у жінок з діабетом. Наразі доведено, що планування вагітності є найперспективнішим напрямком покращення прогнозу вагітності у жінок з діабетом 1 та 2 типу. Основні принципи передвагітної підготовки включають:
- інформування жінок про ризики, пов’язані з незапланованою вагітністю на тлі поганого метаболічного контролю (високий ризик вад розвитку та втрати плода, ускладнена вагітність, прогресування хронічних судинних ускладнень діабету аж до втрати зору та необхідність гемодіалізу);
- досягнення суворої компенсації цукрового діабету (досягнення рівня глікованого гемоглобіну менше 7% без збільшення частоти гіпоглікемії) щонайменше за 2–3 місяці до вагітності та протягом усієї вагітності;
- скринінг та лікування хронічних ускладнень діабету до вагітності;
- виявлення та лікування супутніх гінекологічних та екстрагенітальних захворювань до вагітності.
Реалізація основних принципів передгравідарної підготовки здійснюється такими методами:
- модифікація способу життя: рекомендується здорове харчування, відмова від куріння, прийом фолієвої кислоти (4–5 мг/день), споживання йодованої солі;
- комплексне обстеження та лікування досвідченою багатопрофільною командою спеціалістів (ендокринолог, акушер-гінеколог, терапевт, офтальмолог, невролог, генетик та інші);
- інтеграція жінок у лікування діабету (навчання в школі діабету);
- контрацепція на весь період досягнення компенсації діабету та лікування супутньої патології;
- модифікація гіпоглікемічної та іншої медикаментозної терапії: при цукровому діабеті 2 типу слід припинити прийом пероральних гіпоглікемічних препаратів та призначити інсулінотерапію; слід припинити прийом інгібіторів АПФ, статинів тощо.
Найважливішими моментами під час обстеження спеціалістами різного профілю є наступні. При обстеженні серцево-судинної системи необхідно уточнити наявність та тяжкість артеріальної гіпертензії, ішемічної хвороби серця, діабетичної макроангіопатії, інших захворювань серця та судин. Детальне обстеження нирок має відповісти на питання про наявність та стадію діабетичної нефропатії, безсимптомної бактеріурії, хронічного пієлонефриту тощо. Консультація невролога необхідна для діагностики сенсомоторної нейропатії, різних форм автономної діабетичної нейропатії (серцево-судинної, шлунково-кишкової, урогенітальної), синдрому діабетичної стопи. Також необхідно оцінити стан інших органів ендокринної системи: перш за все, щитовидної залози. Обов'язковим є огляд очного дна з розширеною зіницею досвідченим офтальмологом для визначення стадії діабетичної ретинопатії та показань до лазерної фотокоагуляції сітківки. При виявленні таких показань лазерну фотокоагуляцію сітківки слід провести до вагітності. Необхідне комплексне обстеження акушером-гінекологом для оцінки стану репродуктивної функції, наявності специфічних та неспецифічних статевих інфекцій. Якщо виявлено вогнища інфекції (урогенітальна, одонтогенна, ЛОР-інфекція), необхідно провести їх санацію до вагітності, оскільки наявність хронічного запального процесу в організмі ускладнює компенсацію цукрового діабету.
Після отримання результатів обстеження консультативно визначаються відносні та абсолютні протипоказання до виношування вагітності.
Абсолютними протипоказаннями до вагітності при діабеті є:
- тяжка діабетична нефропатія з протеїнурією та ознаками початкової хронічної ниркової недостатності;
- прогресуюча, рефрактерна проліферативна ретинопатія;
- важка ішемічна хвороба серця;
- тяжка вегетативна нейропатія (ортостатична гіпотензія, гастропарез, ентеропатія, втрата здатності розпізнавати гіпоглікемію).
Слід враховувати відносні протипоказання до вагітності при цукровому діабеті:
- декомпенсація захворювання на ранніх термінах вагітності (розвиток діабетичного кетоацидозу в цей період підвищує ризик аномалій розвитку плода);
- поєднання цукрового діабету з важкими супутніми захворюваннями (наприклад, хронічний безперервно рецидивуючий пієлонефрит, активний туберкульоз, захворювання крові, захворювання серця тощо).
Профілактика гестаційного діабету полягає в корекції усунутих факторів ризику його розвитку (перш за все, ожиріння). Профілактика ускладнень гестаційного діабету (для матері та плода) полягає в ранньому виявленні та активному лікуванні (розширенні показань до інсулінотерапії) цього захворювання.
Вже давно відомо, що фізична активність покращує гомеостаз глюкози через прямий або непрямий вплив на чутливість до інсуліну за допомогою кількох механізмів. Наприклад, фізична активність має незалежний вплив на утилізацію глюкози, збільшуючи як інсулін-опосередковане, так і неінсулін-опосередковане утилізацію глюкози. [ 36 ], [ 37 ] Фізична активність також може мати довгостроковий вплив на покращення чутливості до інсуліну шляхом збільшення маси без жиру. [ 38 ] Більше того, переваги у запобіганні або затримці розвитку діабету 2 типу неодноразово повідомлялися серед невагітних жінок. [ 39 ], [ 40 ] Таким чином, фізична активність може мати потенціал для запобігання гестаційному діабету (ГД) та пов'язаним з ним несприятливим наслідкам для здоров'я.
Прогноз
Незважаючи на те, що вагітність у жінок з цукровим діабетом супроводжується високим ризиком акушерських та перинатальних ускладнень, планування вагітності та її раціональне ведення сприяють значному зменшенню несприятливих наслідків вагітності для матері з цукровим діабетом та її потомства.

