Медичний експерт статті
Нові публікації
Нейроретиніт
Останній перегляд: 29.06.2025

Весь контент iLive перевіряється медичними експертами, щоб забезпечити максимально можливу точність і відповідність фактам.
У нас є строгі правила щодо вибору джерел інформації та ми посилаємося тільки на авторитетні сайти, академічні дослідницькі інститути і, по можливості, доведені медичні дослідження. Зверніть увагу, що цифри в дужках ([1], [2] і т. д.) є інтерактивними посиланнями на такі дослідження.
Якщо ви вважаєте, що який-небудь з наших матеріалів є неточним, застарілим або іншим чином сумнівним, виберіть його і натисніть Ctrl + Enter.
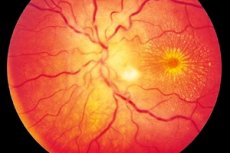
Нейроретинит частіше є одностороннім (рідше двостороннім) запальним процесом, що характеризується пошкодженням зорового нерва та шару нервових волокон сітківки, порушенням зору, пошкодженням зовнішньої частини сітківки та пігментного епітелію сітківки. Точне походження захворювання невідоме, хоча вважається, що інтоксикація є причиною розвитку запалення. Нейроретинит — це форма невриту зорового нерва, що характеризується повільно прогресуючим перебігом та потребує тривалої терапії. [ 1 ]
Епідеміологія
Нейроретинит виявляється з приблизною частотою від 1 до 5 пацієнтів на сто тисяч населення. Серед усіх офтальмологічних захворювань патологія реєструється менш ніж у 3% випадків.
У багатьох випадках нейроретинит закінчується відновленням зорової функції, але у 25% пацієнтів спостерігаються незворотні наслідки у вигляді втрати або погіршення зору. Деякі пацієнти стають інвалідами.
Хвороба вражає чоловіків і жінок різного віку приблизно однаково. Середній вік хворих становить 25-35 років. У більшості випадків нейроретинит розвивається на тлі іншого інфекційно-запального процесу в організмі. [ 2 ]
Причини нейроретиніту
Цитомегаловірусний нейроретинит розвивається у пацієнтів з імунними порушеннями – наприклад, ВІЛ. Запальна реакція розвивається в ділянці очного дна, поширюючись далі на сітківку. Якщо захворювання вчасно не виявити, існує ризик відшарування сітківки в майбутньому.
Сифілітичний нейроретинит є наслідком третьої стадії сифілісу, коли збудник проникає у внутрішні структури ока. Іноді патологія розвивається у немовлят: у цьому випадку нейроретинит є результатом спадкової патології.
Токсоплазмоз також може передатися дитині внутрішньоутробно. Нейроретинит є наслідком цього ураження і виникає у людини через кілька років після народження.
Септичний нейроретинит є ускладненням гнійно-запальних процесів у внутрішніх органах.
Вірусне ураження виникає в результаті важкого перебігу грипу, герпесу тощо. У такій ситуації найчастіше розвивається легка форма нейроретиніту, яка проходить у міру стихання основного захворювання.
Іноді причинами є вроджені судинні патології – наприклад, геморагічний ретиніт (хвороба Коутса, пігментний ретиніт ). Ці захворювання спричинені патологічними змінами генів. [ 3 ]
Додаткові причини можуть включати:
- Інфекція з інших частин тіла;
- Травма ока;
- Тривалий вплив іонізуючого випромінювання;
- Регулярний вплив ультрафіолетового випромінювання.
Фактори ризику
Точні фактори розвитку нейроретиніту не визначені. Однак найчастіше йдеться про інфекційні риногенні запальні процеси, а запалення може мати різне походження: бактеріальне, вірусне, грибкове, паразитарне, токсичне. Загалом, будь-яке гостре або хронічне інфекційне захворювання теоретично може викликати нейроретиніт.
Крім того, патологія може розвиватися як частина аутоімунної реакції – зокрема, у пацієнтів з ревматологічними захворюваннями. Дещо рідше проблема викликана травматичним пошкодженням органів зору.
Додаткові фактори:
- Вік – ризики нейроретиніту зростають з віком (захворювання частіше зустрічається у людей похилого віку).
- Спадкова схильність – деякі провокуючі патології передаються у спадок.
- Шкідливі звички, неправильне харчування, невропатології.
- Судинні захворювання, гіпертонія, атеросклероз.
- Специфічні захворювання (ВІЛ, сифіліс тощо).
- Цукровий діабет, перніциозна анемія, офтальмопатія.
Патогенез
Нейроретинит – це запальний процес, що залучає зоровий нерв та шар нервових волокон сітківки. Зоровий нерв є сегментом периферичного нейрона зорового шляху. Його початок визначається в області очного дна, а завершення – у середній черепній ямці. Він утворений осьовими циліндрами гангліїв сітківки та представлений приблизно 1 мільйоном нервових волокон. Нерв виходить з орбіти через зоровий отвір, після чого обидва нерви направляються до турецького сідла. [ 4 ]
Розвиток нейроретиніту може бути спричинений як гострою, так і хронічною інфекцією. Особливо часто первинними джерелами є отоларингологічні захворювання ( гайморит, синусит та тонзиліт ), стоматологічні патології (пародонтит або каріозні зуби), запалення головного мозку та оболонок мозку ( менінгіт – серозний, сифілітичний або туберкульозний, енцефаліт – вірусний, рикетсіозний, бактеріальний або протозойний), а також грип, туберкульоз, сифіліс, життєрадісне захворювання тощо. [ 5 ]
Із захворювань внутрішніх органів патологічними джерелами часто є захворювання нирок та крові, алергічні процеси, цукровий діабет, подагра, колагеноз, авітаміноз. Значне значення має також інтоксикація – наприклад, алкогольно-тютюнова, свинцева, метанолова. Великий відсоток випадків нейроретиніту має нез'ясоване походження. [ 6 ]
Симптоми нейроретиніту
Цитомегаловірусний нейроретинит характеризується такими ознаками, як:
- Поява дрібних цяток, мушок перед очима;
- Поява блискучих спалахів (що особливо помітно вночі);
- Зниження гостроти зору, утворення сліпих плям;
- Погіршення периферичної зорової функції.
При сифілітичному нейроретиніті відзначаються помутніння склоподібного тіла, набряк сітківки та зорового нерва. Можливі крововиливи в сітківку.
При септичних ускладненнях розвивається помутніння склоподібного тіла, набряк зорового нерва, а в запущених випадках - виражене гнійне запалення.
Нейроретинит, пов'язаний з патологічними змінами генів, часто супроводжується порушенням сприйняття кольорів, розмиттям видимого зображення, різким звуженням поля зору та порушенням просторової орієнтації.
Загалом, пацієнти найчастіше озвучують скарги на різке погіршення зорової функції, звуження та випадіння полів зору, порушення сприйняття кольорів (особливо синьо-зеленого спектру). Багато пацієнтів відчувають світлові спалахи та біль в очному яблуці. [ 7 ]
Ускладнення і наслідки
Нейроретинит може призвести до порушення зору, починаючи від погіршення стану і закінчуючи повною втратою зорової функції на одному або обох очах. Зір може різко погіршитися протягом кількох днів. Іноді 1-2 днів достатньо, щоб пацієнт втратив понад 50% зорової функції.
Особливо страждає кольороспприйняття, але пацієнт може довго не помічати цього або не звертати на це уваги. Більшість пацієнтів з нейроретинітом відчувають внутрішньоочний біль, який посилюється під час рухів очного яблука. Крім того, захворювання схильне до рецидивів.
У процесі стиснення або пошкодження аксонів зорового нерва порушується аксоплазматичний транспорт. Розвивається набряк зорового нерва, пошкоджується волокно та порушується здатність бачити, що при неправильному або пізньому лікуванні може спричинити часткову або повну атрофію зорового нерва. [ 8 ]
Діагностика нейроретиніту
Діагноз нейроретиніту встановлюється на підставі офтальмологічного обстеження. На першому діагностичному етапі лікар опитує пацієнта, аналізує анамнез захворювання, уточнює результати обстеження інших спеціалістів (невролога, ендокринолога, нейрохірурга), проводить повне офтальмологічне обстеження та оцінює ймовірність можливої симптоматики різних нейропатологій. За необхідності призначає ряд додаткових обстежень та визначає подальшу схему лікування.
Обов'язкові аналізи для діагностики нейроретиніту:
- Загальний аналіз крові (для виключення хронічного запалення та системного аутоімунного процесу);
- Аналіз сечі;
- Біохімічний аналіз крові з визначенням глюкози, АСТ, АЛТ;
- Бактеріологічний посів з кон'юнктивальної порожнини з визначенням збудника та його чутливості до антибіотикотерапії;
- Аналізи крові на сифіліс (RW) та ВІЛ методом ІФА;
- ІФА-аналіз маркерів гепатиту B та C;
- Аналіз Ig A, M, G на віруси простого герпесу, хламідіозу, цитомегаловірусу, токсоплазмозу.
Додаткові рекомендації можуть включати:
- Аналіз крові на С-реактивний білок;
- Аналіз крові на ревматичні проби.
Інструментальна діагностика часто представлена основними діагностичними процедурами, такими як:
- Візометрія – це традиційний метод оцінки гостроти зору;
- Біомікроскопія – методика виявлення помутніння кришталика, вогнищевого або дифузного помутніння склоподібного тіла, крововиливів у склоподібне тіло, клітин, ексудату, гіпопіона;
- Тонометрія – це метод визначення внутрішньоочного тиску;
- Офтальмоскопія – дослідження змін заднього сегмента ока, запальних вогнищ, муфт по ходу судин, внутрішньосіткових крововиливів, твердих відкладень, макулярного набряку, нейропатії, атрофічних змін зорового нерва, характерних для хоріоретинального запалення;
- Периметрія – оцінка можливого звуження поля зору, виявлення скотом, діагностика порушень центрального та периферичного зору;
- Рефрактометрія – виявлення порушень рефракції ока;
- Рентген пазух носа та грудної клітки – для виключення патологічних процесів, які могли б спричинити розвиток нейроретиніту.
За показаннями може бути призначена біомікроскопія очного дна, гоніоскопія, дослідження периферії очного дна, офтальмохромоскопія, електроретинограма, ультразвукове дослідження очного яблука та судин головного мозку, оптична когерентна ретинотомографія, флуоресцентна ангіографія, рентгенографія орбіти та черепа в різних проекціях.
Часто використовується реєстрація викликаних зорових потенціалів, що необхідно для оцінки стану зорового нерва та диференціальної діагностики нейроретиніту від функціональних та органічних зорових розладів. [ 9 ]
Диференціальна діагностика
Патологія |
Основи диференціальної діагностики нейроретиніту |
Вторинний центральний хоріоретинальний дистрофічний процес |
Є ознаки запалення ока в минулому. У полі зору є центральна скотома. |
Віковий дегенеративний процес у макулі |
У полі зору спостерігається центральна скотома, відзначається зниження гостроти зору. |
Пігментний ретиніт |
Спостерігаються дефекти поля зору, зниження гостроти зору. Офтальмоскопія виявляє різні патологічні вогнища в області сітківки. |
Пухлини хоріоїдної оболонки |
Спостерігається зниження гостроти зору, а при офтальмоскопії виявляється вогнищева ділянка з нечіткими контурами, вдавленням. |
Хоріоретинопатія центральної серозної природи |
Спостерігається різке погіршення зору, іноді пов'язане з вірусним захворюванням. |
Епітеліопатія, гостра плакоїдна мультифокальна |
Зір знижується після вірусного захворювання, відзначаються парацентральні або центральні скотоми. Може виявлятися фотопсія, метаморфопсія. |
Субретинальні та субхоріоїдальні крововиливи |
Зір різко знижується, у полі зору з'являється скотома. Офтальмоскопія виявляє вогнище з нечіткими контурами. |
Геморагічна відшарування сітківки |
Зір різко знижується, у полі зору з'являється скотома. Офтальмоскопія виявляє патологічне вогнище в ділянці сітківки. |
До кого звернутись?
Лікування нейроретиніту
Консервативна терапія може включати різні препарати, що залежить від причини нейроретиніту.
Якщо необхідно розширення зіниць, призначають циклоплегічні та мідріатичні препарати:
- 1% тропікамід – 2 краплі двічі на день, протягом тижня;
- 1% фенілефрин по 2 краплі двічі на день протягом тижня.
Глюкокортикостероїди використовуються для блокування запальної реакції при нейроретиніті, зниження проникності капілярів, пригнічення вироблення простагландинів, уповільнення процесів проліферації:
- 0,1% дексаметазону по 2 краплі. 4-5 разів на день;
- 0,4% дексаметазон один раз на день 1,2-2 мг під кон'юнктиву або 2-2,8 мг парабульбарно;
- Преднізолон 5 по 30-80 мг щодня перорально (вранці) з подальшим поступовим зниженням дози протягом 10 днів (показаний при регулярно рецидивуючому нейроретиніті, системних патологіях);
- Метилпреднізолон 250-1000 мг щодня внутрішньовенно крапельно протягом 4-5 днів (якщо місцеве лікування неефективне, або є тяжке хоріоретинальное запалення зі зростаючою загрозою втрати зорової функції, або при двосторонньому нейроретиніті, пов'язаному із системними патологіями).
При нейроретиніті, спричиненому інфекційними процесами, показана антибіотикотерапія:
- 0,3% Тобраміцин 2 краплі. 5 разів на день;
- 0,3% Ципрофлоксацин 2 краплі. 5 разів на день протягом тижня;
- Левофлоксацин або Моксифлоксацин по 2 краплі. 5 разів на день протягом тижня;
- Ципрофлоксацин 250-500 мг щодня перорально протягом тижня;
- Амоксицилін 250-500 мг щодня перорально протягом двох тижнів;
- Кліндаміцин 150 мг перорально 4 рази на день протягом 1-2 тижнів;
- Цефтриаксон 1 г щодня у вигляді внутрішньом’язових ін’єкцій, курс 1-2 тижні;
- 30% лінкоміцин 600 мг двічі на день у вигляді внутрішньом'язових ін'єкцій, курс 1 тиждень.
Якщо нейроретинит спровокований вірусним захворюванням, призначається противірусна терапія:
- Ацикловір 200 мг 5 разів на день протягом тижня;
- Валацикловір 500 мг тричі на день протягом тижня.
Якщо нейроретинит викликаний грибковим збудником, доцільна протигрибкова терапія:
- Кетоконазол 200 мг двічі на день перорально, протягом 1-2 тижнів;
- Флуконазол 150 мг двічі на день протягом 10 днів.
При поєднанні нейроретиніту з підвищеним внутрішньоочним тиском призначають сечогінні засоби:
- Фуросемід 40 мг щодня протягом трьох днів поспіль;
- Фуросемід 1% по 2 мл у вигляді внутрішньом'язових ін'єкцій щодня протягом 2-3 днів.
Для блокування запальної реакції показані нестероїдні протизапальні препарати:
- Диклофенак натрію 25-75 мг щодня внутрішньом'язово протягом 5 днів;
- Мелоксикам 15 мг щодня у вигляді внутрішньом’язових ін’єкцій протягом 5 днів;
- Індометацин 25 мг тричі на день перорально протягом 2 тижнів.
У складних випадках нейроретиніту, системних та часто рецидивуючих патологій, відсутності позитивної відповіді на глюкокортикостероїди можливе призначення антиметаболітів (метотрексат, 5-фторурацил у субтеноновий простір). [ 10 ]
Ефективність лікування оцінюється за такими показниками:
- Покращений зір;
- Усунення запальної реакції;
- Розсмоктування інфільтрату;
- Зменшення вираженості спотворення об'єктів, фотопсії, скотоми.
Хірургічне втручання не показано при нейроретиніті.
Профілактика
Профілактичні заходи слід проводити всім людям, які мають схильність до розвитку нейроретиніту (включаючи генетичну схильність до патології):
- Регулярно проходьте огляди та консультації у офтальмологів;
- Уникайте травм голови та очей;
- Не займайтеся самолікуванням будь-яких інфекційних захворювань (включаючи звичайну застуду);
- Підтримуйте фізичну активність, уникайте гіподинамії;
- Відмовитися від шкідливих звичок;
- Харчуйтеся різноманітно, збалансовано;
- Не перенапружуйте очі, уникайте тривалого перебування перед екраном комп'ютера або гаджетами;
- Достатньо відпочивати, спати не менше 7-8 годин на добу;
- Регулярно проходити аналізи крові та сечі для оцінки працездатності;
- Часто гуляйте на свіжому повітрі;
- Уникайте діяльності, пов'язаної з надмірним зоровим напруженням;
- Регулярно відвідуйте стоматолога, запобігайте розвитку карієсу, пародонтиту.
Крім того, для профілактики нейроретиніту рекомендується використовувати сонцезахисні окуляри для захисту сітківки від ультрафіолету, періодично перевірятися у спеціалістів для виключення факторів ризику.
Прогноз
Прогноз залежить головним чином від основної причини нейроретиніту – тобто від перебігу основної патології. Деякі легкі запальні процеси проходять самостійно, і зір повертається через кілька тижнів (місяців). За відсутності динамічно нестабільних та системних захворювань (патологій сполучної тканини) зорова функція може відновитися, але часто проблема рецидивує, вражаючи те саме або інше око.
Для оптимізації прогнозу необхідно своєчасно лікувати гострі та рецидивуючі патологічні процеси, позбавлятися шкідливих звичок, регулярно відвідувати профільних спеціалістів та проводити профілактичні огляди. [ 11 ]
Якщо нейроретинит переходить у хронічну форму, ризик ускладнень та побічних ефектів різко зростає.

